Пеленочный дерматит — причины, симптомы и лечение — Медкомпас
Пеленочный дерматит — это острое воспаление кожи, которое нередко наблюдается у детей грудного возраста.
Симптомы болезни
Заболевание поражает участки тела, которые наиболее подвержены трению, а также контакту с мокрым подгузником или пеленкой. Наиболее часто дерматит поражает гениталии, область паха, ягодиц и бедер.
Выраженность симптомов зависит от степени тяжести дерматита. Легкая степень характеризуется поражением ограниченного участка кожи и сопровождается покраснением, высыпаниями и отечностью. Может наблюдаться местная гипертермия. Если своевременно не оказать медицинскую помощь, воспаление может усугубиться и заболевание приобретет среднюю степень тяжести. В этом случае краснота усиливается, возможно появление трещин, гнойничков, пузырьков и эрозий. Ребенок чувствует боль, жжение, это сопровождается его беспокойством, плачем, капризностью и снижением аппетита. При тяжелой степени заболевания картина еще больше усугубляется, трещины и эрозии увеличиваются в размерах, возникает мокнутье, может произойти отслойка эпидермиса с последующим образованием язв.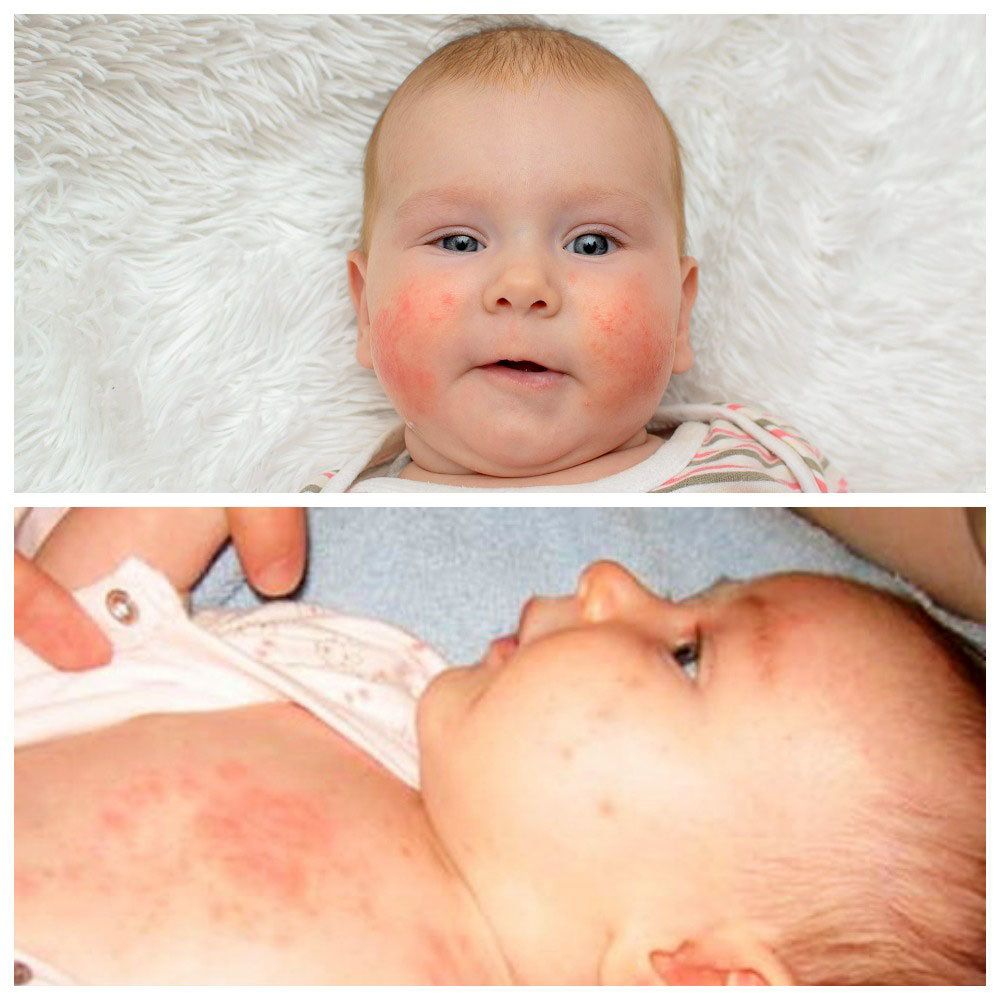 Страдает общее состояние детей, они постоянно плачут, очень раздражительны. При тяжелой форме заболевания может повышаться температура тела.
Страдает общее состояние детей, они постоянно плачут, очень раздражительны. При тяжелой форме заболевания может повышаться температура тела.
Причины болезни
Возникновению заболевания у детей способствуют их физиологические особенности: тонкая, нежная кожа, хорошо впитывающая влагу, а также низкая барьерная и защитная функции.
Основной причиной заболевания является нарушение личной гигиены ребенка. Это может проявляться длительным пребыванием ребенка в мокром подгузнике, в подгузнике с каловыми массами, редкое подмывание малыша, смене подгузника немытыми руками мамы. Так же причиной может быть неправильно выбранный размер подгузника, аллергические реакции на средства гигиены. Иногда причиной дерматита являются сами подгузники.
Диагностика
Диагностика пеленочного дерматита проводится врачом педиатром, и не составляет особого труда, так как заболевание имеет характерные клинические проявления.
Врач выясняет у родителей, когда появилась опрелость, с чем они это связывают и как лечили.
В тяжелых и запущенных случаях может понадобиться бактериальный посев.
Дети с часто проявляющимися тяжелыми формами дерматита нуждаются в комплексном обследовании, исключении иммунодефицитов, гиповитаминозов и других патологических состояний.
Осложнения
Осложнения пеленочного дерматита возникают при отсутствии надлежащего ухода. Чаще всего это присоединение вторичной инфекции, вследствие которой могут возникать абсцессы и инфильтраты. Такие осложнения характеризуются сильным беспокойством ребенка, частым беспричинным плачем, отсутствием у него аппетита, нарушением сна, повышением температуры тела. Возможно присоединение грибковой инфекции.
Лечение болезни
Лечение следует начинать при появлении первых симптомов.
Наиболее важной мерой в лечении пеленочного дерматита является доступ воздуха к пораженным участкам кожи. Следует давать ребенку максимально долго находиться без подгузника, оставлять его в таком состоянии спать.
Следующим важным принципом лечения и профилактики является поддержания кожи ребенка в сухом и чистом виде. Для этого необходимо часто менять подгузники, в том числе и ночью.
Для этого необходимо часто менять подгузники, в том числе и ночью.
За кожей ребенка, как в период появления опрелостей, так и при их отсутствии, нужно ухаживать. Для этого используется специальная детская косметика, которая производится в виде молочка, кремов, мазей, лосьонов, масел. Они содержат натуральные экстракты целебных растений, а также вещества, защищающие детскую кожу и способствующие ее регенерации.
Для устранения легкой степени заболевания достаточно вышеописанных мероприятий. Для более серьезных форм заболевания применяются медицинские препараты, в основном на основе цинк оксида, которые обладают подсушивающим, стягивающим, антисептическим и смягчающим действием.
При присоединении грибковой инфекции назначаются противогрибковые препараты.
Пеленочный дерматит у детей: как мы можем с ним справиться? | Минакина О.Л.
«Пеленочный дерматит»— это термин, применяемый для описания острой воспалительной реакции кожи промежностной области, убольшинства пациентов ограниченной областью подгузника, вследствие раздражения мочой, фекалиями, влагой итрением.
Как педиатры, так и родители маленьких детей считают пеленочный дерматит одним из самых частых кожных заболеваний. Почти каждый ребенок в течение первых месяцев или лет жизни переносит это состояние в разной степени тяжести [1, 2]. Пеленочный дерматит диагностируют у 7–35% младенцев, пик распространенности приходится на возраст 9–12 мес. жизни вне зависимости от пола и расовой принадлежности [3]. По данным исследования распространенности повреждений кожи в отделении интенсивной терапии детского госпиталя Филадельфии в 2008 г., пеленочный дерматит выявлен у 24% стационарных больных [4]. Во многом такая высокая частота связана с особенностями кожи маленьких детей.
Исследования последних лет дали возможность получить новые сведения о коже, объяснить ее воспалительный ответ и обосновать применение средств ухода за кожей для профилактики данного состояния. Кожа как орган представлена эпидермисом, собственно дермой и придатками кожи. Кожа — динамическая система с продолжающимся процессом пролиферации кератиноцитов в базальном слое эпидермиса, десквамацией корнеоцитов на поверхности кожи, деградацией плотных связок корнео-десмосом [6]. В верхушечном слое эпидермиса, роговом слое корнеоциты организуются в межклеточный липидный матрикс из ламинарных телец, состоящих из холестерола, керамидов и свободных жирных кислот [7].
В верхушечном слое эпидермиса, роговом слое корнеоциты организуются в межклеточный липидный матрикс из ламинарных телец, состоящих из холестерола, керамидов и свободных жирных кислот [7].
Детали морфологии младенческой кожи, в частности структура поверхности, толщина кожи, размер клеток, визуализированы микроскопическими методами и вычислены с использованием компьютерного анализа микроскопических снимков и кожных отпечатков в силиконе и адгезивных лентах [8–10]. Видеомикроскопия и конфокальная лазерная сканирующая микроскопия in vivo делают возможным 3D-изображение топографии кожи, внутренней структуры слоев дермы [9]. Результаты этих исследований in vivo позволили расширить представления о детской и взрослой коже и сформулировать их различия.
Кожа выполняет множество разных жизненных функций. Среди них физическая и иммунологическая защита от повреждающих влияний внешнесредовых элементов (включая микроорганизмы, ультрафиолетовую радиацию, влажность, экстремальные температуры), сенсорная перцепция (боль, температура, прикосновение), температурная регуляция, водный и электролитный гомеостаз, обмен газов.
Понимание физиологии здоровой младенческой кожи в норме (точка сравнения) важно с клинической точки зрения. Клинические исследования на здоровых младенцах, однако, ограничены с этических позиций (в отношении к применению инвазивных методов), поэтому их мало. Новые неинвазивные технологии измерения электроемкости, трансдермальной потери воды, скорости абсорбции-десорбции у младенцев и взрослых [10] показали различия в барьерной функции кожи, выявили динамические изменения в уровне естественного фактора увлажнения и водного профиля кожи младенцев, детей раннего возраста и взрослых [11].
Структура, функции и составные элементы младенческой кожи отличаются от таковых взрослого органа — прежде всего тем, что в течение первого года жизни и несколько дольше в коже продолжается непрерывный процесс созревания. Эпидермис новорожденных полностью дифференцирован. У детей первого года жизни и раннего возраста в эпидермисе корнеоциты и гранулоцитарные клетки отличаются от таковых у взрослых меньшим размером (на 20 и 10% соответственно) и числом [5].
Перечисленные особенности строения и состава кожи обусловливают своеобразие ее функции у детей. У новорожденных кожа более сухая в сравнении со взрослыми, но в течение первого месяца жизни картина полностью меняется. У детей 3–24 мес. жизни отмечается повышенная гидратация кожи в сравнении со взрослыми. Барьерная функция и влажность кожи связаны и с межклеточным липидным матриксом, естественным фактором увлажнения и путем прохождения молекул воды через роговой слой. Скорость абсорбции и десорбции воды в коже у детей выше, чем у взрослых, так же как и трансэпидермальная потеря воды [10].
У новорожденных кожа более сухая в сравнении со взрослыми, но в течение первого месяца жизни картина полностью меняется. У детей 3–24 мес. жизни отмечается повышенная гидратация кожи в сравнении со взрослыми. Барьерная функция и влажность кожи связаны и с межклеточным липидным матриксом, естественным фактором увлажнения и путем прохождения молекул воды через роговой слой. Скорость абсорбции и десорбции воды в коже у детей выше, чем у взрослых, так же как и трансэпидермальная потеря воды [10].
В дополнение к структурным и функциональным изменениям на первом году жизни формируется и изменяется состав кожной микрофлоры. Преобладающими микробами на младенческой коже являются Firmicutes (преимущественно Staphylococci), за ними следуют Actinobacteria, Proteobacteria и Bacteroidetes. У взрослых доминируют тип Proteobacteria, за ним Actinobacteria и Firmicutes [15]. Как применять эти данные исследований, в настоящее время еще не совсем понятно. Ранняя микробная колонизация может влиять на развитие иммунной функции кожи.
Морфологические особенности младенческой кожи определяют ее легкую ранимость. Повышенная влажность, недостаточная функция потовых желез, обильная васкуляризация кожных покровов могут способствовать быстрому развитию определенных патологических состояний, таких как ирритантный контактный дерматит, воспалительные процессы.
У детей раннего возраста часто встречается пеленочный дерматит. Сыпь в области подгузников захватывает нижнюю часть живота и спины, ягодицы, промежностную область и внутреннюю поверхность бедер. Ношение подгузников вызывает увеличение влажности в коже и повышение pH (ощелачивание).
Пеленочный дерматит проявляется сыпью в области подгузника (при диагностировании следует исключить другие причины сыпи в этой области) (табл. 1). Необходимо также принять во внимание и оценить следующие факторы (табл. 2):
1. Гигиенические навыки (например, как часто подмывают ребенка, меняют подгузник). Недостаток гигиены и продолжительный контакт с мочой/фекалиями предрасполагают к ирритантному дерматиту.
Недостаток гигиены и продолжительный контакт с мочой/фекалиями предрасполагают к ирритантному дерматиту.
2. Тип используемых подгузников — одноразовые или многократно используемые хлопковые.
3. Использование средств-ирритантов для мытья и очищения кожи, таких как мыла, детергенты, влажные салфетки с отдушкой/спиртом.
4. Травма кожи: например, трение подгузника, чрезмерное мытье с усиленным очищением.
5. Недавний прием антибиотиков, которые предрасполагают к колонизации Candida и диарее.
При пеленочном дерматите обычно имеет место гиперемия кожи в области, покрытой подгузником (ягодицы, промежность, область лобка, верхняя часть бедер), при отсутствии красноты в самых глубоких кожных складках. Кожа может иметь легкий блеск, легкое шелушение и гипопигментацию. Обычно сыпь не вызывает других симптомов до тех пор, пока не становится выраженной или болезненной. Легкая степень пеленочного дерматита предполагает слабо определяемую розовую сыпь, занимающую менее 10% поверхности, покрываемой подгузником, с наличием или отсутствием редких разбросанных папул, легкого блеска и сухости.

Для купирования пеленочного дерматита необходимы хороший уход за ребенком, текущая оценка состояния кожи и обучение родителей. Уход за областью подгузников включает:
1) уменьшение интервала между сменой подгузников;
2) смену подгузника после загрязнения;
3) использование современных подгузников;
4) очищение области промежности — мытьем теплой водой и эмолентом или протиранием влажными салфетками без спирта и отдушек;
5) применение водоотталкивающего эмолента или барьерного средства после каждой смены подгузника для уменьшения раздражения от контакта с мочой и фекалиями;
6) воздушные ванны после мытья [18].
С пеленочным дерматитом в большинстве случаев можно с успехом справиться вышеперечисленным мерами. Если этого недостаточно, в среднетяжелых случаях могут назначаться топические кортикостероиды и топические противогрибковые средства с нанесением на кожу под барьерный препарат.
При подозрении на кандидозные поражения чаще используют нистатин, клотримазол или кетоконазол, миконазол. Для уменьшения воспаления, если дерматит упорно продолжается, назначают слабые стероиды — гидрокортизон [19]. В основном используют 0,5–1% гидрокотизон, применяют до очищения кожи от сыпи, но не дольше 1 нед. Поврежденная младенческая кожа промежности в условиях теплой влажной среды обладает усиленной перкутанной абсорбцией лекарственных препаратов. В США используют средние и сильные стероиды, чаще в комбинации с противогрибковыми составляющими (нистатин — триамцинолон, клотримазол — бетаметазон дипропионат) [19]. Однако в связи с возможными побочными эффектами при легком и среднетяжелом дерматите в детской практике их назначения следует избегать [20]. Если дерматит осложняется вторичной инфекцией (бактериальной), то применяют топические антибактериальные препараты [21]. При выборе тактики лечения дерматита следует руководствоваться научно обоснованными рекомендациями и результатами клинических исследований.
Подгузники. Сегодня доступны разные виды подгузников. Создание суперабсорбирующих полимеров сделало возможным производство новых тонких материалов с гелевым слоем, которые используют в настоящее время в подгузниках. Новые продукты характеризуются повышенной скоростью захвата и поглощения жидкости, большой влагоемкостью, что делает поверхность кожи более сухой. Создаются подгузники для младенцев разного возраста, при этом учтены физиологические особенности. Но в настоящее время в клинических исследованиях не приводится достаточных доказательств того, что определенные типы подгузников могут применяться для профилактики пеленочного дерматита [22].
Для очищения кожи не рекомендовано применение мыла и лосьонов. Их использование изменяет pH кожи, приводит к ее большей сухости и повреждению [23]. Недавнее исследование показало, что применение влажных салфеток без спирта и отдушек также эффективно для очищения и гидратации кожи и не повреждает кожу, как и купание в воде с применением тканевых средств для мытья кожи [24].
Барьерные средства создают протективный слой между кожей и испражнениями. Идеальным барьерным препаратом должен быть такой, который имеет доказанную эффективность у детей, а его действие схоже с естественной функцией кожи с формированием длительного барьера для сохранения оптимального уровня влажности. В его составе не должно быть ненужных ингредиентов, раздражающих, токсичных или ингредиентов с недокументированной безопасностью [18]. Однако нет достаточных доказательств того, что барьерный крем более эффективен в лечении неосложненного пеленочного дерматита, чем простые водоотталкивающие мази (вазелиновая, парафиновая) [16]. Водоотталкивающие эмоленты или барьерные препараты наносят при каждой смене подгузника. Они формируют защитную липидную пленку на поверхности кожи и тем самым защищают от раздражения при контакте с испражнениями. Большая часть продуктов содержит оксид цинка, вазелин или оба компонента. Под этим слоем поврежденная кожа защищена от раздражения, происходит ее заживление, при этом нет избыточной влажности кожи [25].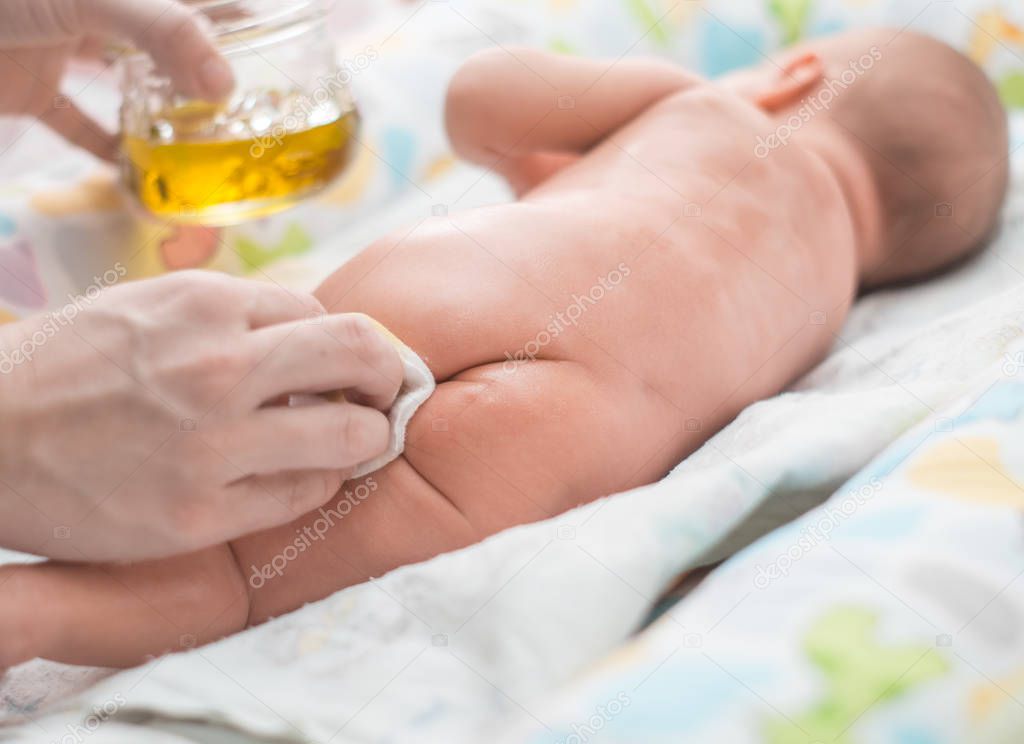
В барьерных кремах используются и другие ингредиенты, такие как масло печени трески, алое, диметикон, декспантенол [26]. В некоторых европейских странах для лечения пеленочного дерматита применяют 2% водный раствор эозина [27]. Отсутствие или недостаток барьерных кремов ассоциированы с рецидивами пеленочного дерматита [28]. В барьерных препаратах могут содержаться антисептики, отдушки. Препараты цинка и касторовое масло могут содержать части арахисового (земляного ореха) масла. У детей с аллергией к орехам и сое такие средства использоваться не должны. Мази, кремы, содержащие витамин, А, календулу, мед, чайное дерево, рекомендованные для профилактики и лечения пеленочного дерматита, не имеют достаточной доказательной базы эффективности. Требуются дополнительные исследования.
Для заживления кожи и восстановления ее защитных свойств, быстрого регресса клинических проявлений пеленочного дерматита следует назначать положительно зарекомендовавшие себя топические дермато-репаративные препараты, в частности Бепантен мазь. Действующим началом этих препаратов является декспантенол (провитамин B5). Пантотеновая кислота — жизненно важная составляющая нормальной эпителиальной функции. Это компонент коэнзима, А, кофактора разнообразных реакций метаболизма карбогидратов, жирных кислот, белков, глюконеогенеза, стероидных гормонов, порфиринов.
Действующим началом этих препаратов является декспантенол (провитамин B5). Пантотеновая кислота — жизненно важная составляющая нормальной эпителиальной функции. Это компонент коэнзима, А, кофактора разнообразных реакций метаболизма карбогидратов, жирных кислот, белков, глюконеогенеза, стероидных гормонов, порфиринов.
Декспантенол хорошо изучен. К концу ХХ в. опубликовано много работ, доказавших его эффективность в дерматологии. В обзоре исследователей Германии [29] обобщены данные 56 публикаций. Применение декспантенола обосновано его хорошим проникновением и высокой локальной концентрацией в коже, когда он используется в соответствующей форме, в частности в составе эмульсии «вода в масле». Местно он действует как увлажнитель, улучшая гидратацию рогового слоя, уменьшая трансэпидермальную потерю влаги, сохраняя мягкость и эластичность кожи.
В исследованиях in vitro и in vivo выявлено влияние декспантенола на активацию пролиферации фибробластов, доказана ускоренная реэпителизация при заживлении раневой поверхности. Показан противовоспалительный эффект декспантенола на экспериментальной модели эритемы, индуцированной ультрафиолетом. Выявлены благоприятные эффекты декспантенола у пациентов с пересадкой кожи, в лечении рубцов, ожоговых травм, различных дерматозов. Наиболее значимыми эффектами декспантенола были стимуляция эпителизации, грануляции и уменьшение зуда.
Показан противовоспалительный эффект декспантенола на экспериментальной модели эритемы, индуцированной ультрафиолетом. Выявлены благоприятные эффекты декспантенола у пациентов с пересадкой кожи, в лечении рубцов, ожоговых травм, различных дерматозов. Наиболее значимыми эффектами декспантенола были стимуляция эпителизации, грануляции и уменьшение зуда.
В двойных слепых плацебо-контролируемых исследованиях оценена эффективность декспантенола при заживлении раневой поверхности. Показаны уменьшение эритемы и более эластичная и прочная тканевая регенерация при лечении эпидермальных ран эмульсией декспантенола в сравнении с лечением без его применения. Мониторирование трансэпидермальной потери влаги показало значительное ускорение эпидермальной регенерации в результате терапии декспантенолом в сравнении с плацебо. В эксперименте на модели раздражения в группе, применявшей крем декспантенол до раздражения, выявлено значительно меньшее повреждение барьера рогового слоя по сравнению с таковым в группе, не применявшей данный препарат. Уход за кожей с помощью декспантенола значительно улучшал симптомы кожного раздражения, такие как сухость кожи, шероховатость, шелушение, зуд, эритема, эрозии/трещины через 3–4 нед. Обычно препараты декспантенола хорошо переносятся, риски раздражения или повышенной чувствительности минимальны [29].
Представляет интерес проспективное наблюдательное исследование с целью оценки эффективности лечения раздраженной кожи мазями, содержащими декспантенол, при самоназначении [30]. Исследование проведено в Германии фармацевтами сети 392 аптек, в нем участвовали 1886 пациентов с симптомами раздраженной кожи, включая атопическую экзему вне обострения, а также другие состояния с ксерозом кожи и поврежденным кожным барьером. Оценка эффективности проводилась на 7-10-й день после лечения с подсчетом индекса эффективности терапии / экономической выгоды. В результате 91,5% пациентов отметили выгоду терапии, 94,7% прямо указали на достигнутый успех лечения. Все симптомы раздраженной кожи (ксероз, эритема, десквамация) значимо уменьшились. Не выявлено различий в ответах в зависимости от возраста, пола, заболеваний кожи. Показан высокий индекс эффективности терапии / экономической выгоды в лечении раздраженной кожи мазью с декспантенолом.
В последнее десятилетие расширился объем данных о протективном эффекте декспантенола. Так, в двойном слепом плацебо-контролируемом исследовании доказана его эффективность при защите против раздражения [31], в лечении пеленочного дерматита у младенцев [26]. В мультицентровом исследовании показана эффективность 5% декспантенола и мази с оксидом цинка в лечении ирритантного пеленочного дерматита при диарейном синдроме у детей [32].
Декспантенол зарегистрирован в России в фармакологической группе регенерантов и репарантов. Результаты, полученные в ряде клинических исследований под руководством Н. А. Коровиной и соавт. (2004), В. А. Ревякиной (2004), Ю. С. Акоева и соавт. (2005), свидетельствуют о высокой клинической эффективности и переносимости Бепантен мази (5% декспантенола) при лечении детей с пеленочным дерматитом. Установлено, что в большинстве случаев уже на 2–3 сут терапии отмечалось уменьшение или исчезновение клинических проявлений на коже. Особо следует подчеркнуть, что среди исследуемых были дети не только грудного возраста, но и новорожденные (как доношенные, так и недоношенные). При этом положительный эффект Бепантена отмечали при использовании как у новорожденных, так и у детей постарше [33].
Приводим клинический случай пеленочного дерматита.
Девочка Е. Возраст 1 мес. 5 дней. При плановом осмотре педиатром в возрасте 1 мес. мама сообщила доктору о сыпи в области подгузника на 2-й день. Наследственный анамнез отягощен по материнской линии: у деда — аллергический ринит и астма в сезон цветения трав, у родной старшей сестры — аллергический ринит в сезон цветения деревьев. Девочка — второй желанный ребенок в благополучной семье; от 2-й благополучной беременности с перенесенным без применения лекарств легким ринофарингитом на 6-м мес., своевременные физиологичные роды в 40 нед. Родилась с весом 3940 г, ростом 53 см, окружностью груди 35 см, окружностью головы 35 см. Оценка по шкале Apgar — 8 баллов. Закричала сразу. К груди приложили в родильном зале. В раннем неонатальном периоде отмечена токсическая эритема. Привита по календарю без осложнений. Психомоторное развитие по возрасту. Девочка на грудном вскармливании. За первый месяц прибавила 950 г веса.
В возрасте 14 дней был однократный эпизод гиперемии кожи в области подгузника. Мама объяснила это тем, что в тот день не рассчитала диурез, задержалась со сменой подгузника. Гиперемия прошла в течение дня при замене подгузника, консультации врача не потребовалось. Мама купала ребенка с детским мылом, пользовалась детским кремом. После этого эпизода при купании стала применять пенку для тела. 2-й эпизод высыпания в месячном возрасте связала с тем, что у ребенка участился стул до 7 раз с кислым запахом, что вызвало раздражение кожи. Мама предположила, что это ответ на чрезмерный объем съеденного ею накануне жареного картофеля. Стул восстановился через 1 сут. Поведение девочки, сон, аппетит не изменились. На приеме у педиатра при осмотре ребенок спокойный. Общее состояние ребенка не страдает.
Объективно: местно на коже промежности, области лобка, верхней трети внутренней поверхности бедер, ягодицах на фоне умеренной гиперемии папулезные элементы. Глубокие складки не вовлечены. Зуда нет.
В общем анализе крови в возрасте 1 мес.: гемоглобин — 132 г/л, эритроциты — 4,0×1012, цветной показатель — 0,9; лейкоциты — 8,2×109; эозинофилы — 2, палочкоядерные нейтрофилы — 2, сегментоядерные — 18, лимфоциты — 74, моноциты — 4, СОЭ — 4 мм.
В копрограмме: консистенция — кашицеобразная, цвет — желтый, запах — каловый, нерезкий, pH — слабокислая, обнаружена слизь; крови, непереваренной пищи не обнаружено. Микроскопическое исследование кала: слизь — умеренно, лейкоциты — 0–5 в слизи, других ингредиентов не обнаружено.
Диагностирован пеленочный дерматит. Даны советы по рациональному питанию кормящей мамы и ведению пищевого дневника. Для ухода за кожей рекомендована мазь Бепантен после каждой смены подгузника. Осмотр через 5 дней показал положительный эффект с восстановлением розовой чистой кожи и удовлетворительное состояние.
В данном случае пеленочный дерматит возник у ребенка с высоким риском развития аллергических заболеваний. Раннее начало на первом месяце жизни говорит об уязвимости кожи. Эпизоды ее повреждения могут служить пусковым фактором развития воспаления, в т. ч. аллергического. Восстановление целостности и функции эпидермального барьера имеет протективное значение в отношении развития хронической патологии. Длительное применение Бепантен мази для сохранения полноценности кожного покрова в данном случае является оправданным.
Таким образом, необходимо подчеркнуть, что новые данные о морфологии и функции кожи в различных периодах ее зрелости в разном возрасте позволяют раскрывать механизмы ее повреждения, создавать необходимые средства ухода за кожей. Пеленочный дерматит представляет частую воспалительную реакцию кожи у младенцев. Подгузник, закрывая кожную поверхность, создает условия для внешнесредового воздействия, способствующие раздражению кожи, которое начинается с повреждения кожного барьера, вызванного компонентами мочи и испражнений. Поддержание целостности кожного барьера протективными кремами вместе с частой сменой подгузника является эффективной превентивной стратегией.
.
отрывок из книги Анны Левадной
Как бы тщательно мама ни следила за кожей малыша и как бы часто ни меняла подгузники, рано или поздно у большинства детей возникает раздражение на коже, которое называется пеленочным дерматитом.
Симптомы пеленочного дерматита
При пеленочном дерматите раздражение кожи появляется в тех местах, где она контактирует с раздражающими факторами: в области паховых складок, гениталий, ягодиц, бедер, голеней и поясницы.
Пеленочному дерматиту нередко сопутствует перианальный дерматит — покраснение кожи вокруг ануса, которое обычно свидетельствует о проблемах с кишечником, частом жидком стуле. Особенно подвержены ему дети на искусственном вскармливании или на этапе введения прикорма.
При возникновении перианального дерматита проконсультируйтесь с педиатром или гастроэнтерологом по поводу лечения кишечного расстройства.
Если же говорить о неосложненном пеленочном дерматите, то профилактика и лечение состоят в устранении причин (агрессивных факторов), соблюдении гигиены и правильном уходе за малышом.
Воздушные ванны
Применение наружных средств
Перед нанесением защитных и ранозаживляющих средств можно промыть поврежденную область. При легкой степени пеленочного дерматита хорошо помогает отвар ромашки аптечной.
Когда стоит вызвать врача?
- Если, несмотря на принимаемые меры, высыпания сохраняются дольше 72 часов.
- Если температура тела на фоне пеленочного дерматита повысилась до 38,5 °С.
- Если пораженная область увеличивается, участки на ней становятся вздутыми и приобретают синюшно-багровый оттенок.
- Если на пораженных пеленочным дерматитом участках образуются гнойники.
С чем можно перепутать пеленочный дерматит
Зона подгузника может также поражаться при следующих состояниях.
- Аллергия. Пеленочный дерматит — это не аллергическая реакция, а простой контактный дерматит. Не стоит путать его с аллергией на материалы подгузника или других гигиенических средств. В последнем случае признаки дерматита проявляются сразу же после начала применения подгузника (крема, влажных салфеток и т.д.) и четко видна граница контакта с аллергеном (раздражение будет на всей области, которую закрывает подгузник). При пеленочном дерматите раздражение кожи отмечается в основном в складках и ближе к половым органам.
- Себорейный дерматит. При этом высыпания (шелушение на фоне покраснения, иногда с зудом) будут локализованы и в других кожных складках.
- Недостаток цинка. В 75 % случаев дефицит цинка возникает у недоношенных детей, которые испытывают повышенную потребность в этом минеральном веществе, не компенсируемую ни грудным молоком, ни смесями. Иногда дефицит цинка развивается из-за нарушения его всасывания в кишечнике, при этом высыпания локализуются также вокруг рта. Бывает и так, что малыш недополучает цинка из-за того, что его уровень снижен в сыворотке крови и молоке матери.
Пеленочный дерматит у детей — как лечить, какую мазь использовать?
Какая кожа у новорождённого ребенка?
В течение первого года жизни у деток наблюдается незрелость многих функций кожи. После рождения ребенок попадает в новые для себя условия, его кожа должна обеспечить механическую защиту, сохранить оптимальную температуру тела, препятствовать проникновению микроорганизмов, предотвратить потерю влаги.
Защитных механизмов кожи малыша может быть недостаточно при трении, механических или термических повреждениях, при чрезмерном воздействии солнца, при длительном контакте с влагой, при некоторых заболеваниях кожи. К дополнительным факторам риска ее повреждения относится генетическая особенность белков кожи (в первую очередь филлагрина), ранний возраст, нарушение строения церамид (например, при малом потреблении полиненасыщенных жирных кислот), при контакте с агрессивной/неблагоприятной внешней средой, при стрессе, при различных нарушениях трофики, часто связанных с проблемой нервной системы, при нерациональном питании, при неправильном уходе за кожей или при неадекватном лечении.
Казалось бы, кожу надо мыть как можно чаще, но частое использование моющих средств, приводит к истончению слоя барьерных липидов и делает кожный покров более уязвимым к действию патогенных микроорганизмов, способствует увеличению потери влаги.
Первородная смазка, что это такое и что с ней делать?
Когда родился ваш ребенок, его кожа была покрыта первородной смазкой, которая называется (Vernix caseosa) — это своеобразная защитная пленка, которая присуща только людям.
Эта смазка способствует созреванию верхнего слоя кожи, содержит антимикробные вещества, которые активны против бактериальных и грибковых возбудителей, улучшает увлажнение, уменьшает потерю влаги, тем самым поддерживая её упругость и эластичность, способствует изменению pH кожи в кислую сторону, что облегчает колонизацию полезной микрофлорой после рождения. А наличие в ее составе аминокислоты глутамина, способствует быстрой пролиферации клеток, обеспечивает трофическую функцию и восстановление кожи в случае её повреждения.
Что происходит при неправильном уходе за кожей?
При неправильном уходе за кожей у детей часто возникает пеленочный дерматит или иногда это называют пеленочной сыпью, опрелостями, при котором мы замечаем воспаление кожи в местах контакта с подгузником, пеленками.
Важным фактором развития такого воспаления, является длительный контакт кожи с влажной поверхностью подгузника, что ведет к мацерации и повреждению. Раздражающее действие мочи, кала, пищеварительных ферментов, изменение кислотности кожи под подгузником, бактериальная и грибковая инфекция играют важную роль в развитии и поддержании воспалительного процесса. У такого ребенка появляется покраснение, небольшое шелушение, в дальнейшем могут появиться поверхностные эрозии на выпуклых поверхностях половых органов и ягодиц, именно там, где есть хороший контакт с подгузником. Ребенок становится беспокойным, плачет во время смены подгузников, при туалете кожи ягодиц и генитальной зоны. Если вы вовремя не приняли меры, то через пару дней добавляется вторичная инфекция, часто присоединяется грибок – кандида и мы имеем кучу дополнительных проблем. Воспалительная реакция усиливается, распространяется и вызывает еще большее беспокойство у ребенка и у родителей. В некоторых случаях может развиться тяжелый, но к счастью редкий вариант пеленочного дерматита – который называется эрозивный дерматит Жаке.
При котором появляются характерные язвы с четкими краями и эрозии с приподнятыми краями.
Что может провоцировать развитие пеленочного дерматита
- Раздражение кожи от кала, особенно если у ребенка склонность к поносу от мочи, и при не очень качественных подгузниках;
- Излишне плотно прилегающие подгузники или одежда, которая натирает кожу.
- Раздражение от новых вещей и продуктов гигиены — кожа может реагировать на детские салфетки, новую марку одноразовых подгузников или моющее средство, отбеливатель или смягчитель ткани, используемые для стирки, на ингредиенты, содержащиеся в некоторых детских лосьонах, порошках и маслах.
- Бактериальная или грибковая инфекция. При этом то, что начиналось как локальная кожная инфекция, может распространиться на другие участки. Область, покрытая подгузником — ягодицы, бедра и гениталии — особенно уязвима, потому что это теплая и влажная зона, что делает ее идеальным местом размножения бактерий и дрожжей. Такие высыпания можно найти также в складках кожи, вокруг могут появиться характерные красные точки.
- Новая пища ребенка. Когда дети начинают есть твердую пищу, содержание кала меняется, может увеличиться его частота, что в свою очередь увеличивает вероятность опрелостей. Если ваш ребенок находится на грудном вскармливании, у него может развиться опрелость в ответ на то, что съела мама.
- Нежная кожа. У детей с кожными заболеваниями, такими как атопический или себорейный дерматит, вероятность появления опрелостей может быть выше.
- Применение антибиотиков. Антибиотики убивают бактерии — как хорошие, так и плохие. Это их работа. При этом уменьшается количество бактерий, которые контролируют рост грибков/дрожжей, что приводит к легкому возникновению грибкового поражения в зоне опрелостей. Использование антибиотиков, кроме того, увеличивает риск возникновения поноса. Грудные дети, чьи матери принимают антибиотики, также подвергаются повышенному риску опрелостей.
Основные принципы профилактики пеленочного дерматита:
- Лучший способ предотвратить опрелости — держать область подгузника в чистоте и сухости.
- Используйте качественные подгузники, которые имеют хорошие поглощающие характеристики;
- Меняйте подгузник максимально быстро после дефекации, при необходимости делайте это во время сна ребенка.
- При загрязнении кожи используйте водопроводную воду и мягкие очищающие средства, например специальное детское мыло, с нейтральным рН и без запаха. Не используйте салфетки, содержащие спирт или ароматизаторы.
- Не растирайте кожу, когда вы ее моете, старайтесь, как бы промокнуть эту зону, когда вытираете попку, трение может усилить раздражение кожи. После того, как вы помыли попку попробуйте положить ребенка на большое полотенце и поиграть с ним, пока кожа не высохнет.
- Не используйте в зоне подгузников растворы, содержащие спирт, это сильно пересушивает кожу
- Не перетягивайте подгузники. Плотные подгузники предотвращают циркуляцию воздуха, создают влажную среду, благоприятную для появления сыпи. Излишне плотные подгузники могут также вызвать раздражение в области талии или бедер.
- Дайте ребенку возможность побыть какое-то время без подгузника. Хотя бы три-четыре раза в день по 10 минут.
- Купайте ребенка ежедневно, пока сыпь не исчезнет. Используйте теплую воду с мягким мылом, без запаха
- При использовании многоразовых подгузников, применяйте нейтральную детскую мазь, которая значительно уменьшит риск раздражения кожи и создаст своеобразную прослойку между кожей и подгузником. Она не содержат лечебных компонентов или металлов. Это мазь для профилактики, а не для лечения.
- Используйте мазь регулярно. Если у вашего ребенка часто появляются высыпания, наносите защитную мазь при каждой смене подгузника, чтобы предотвратить раздражение кожи.
- После смены подгузников хорошо мойте руки, это уменьшит риск распространения бактерий или дрожжевых грибков на другие части тела ребенка.
- Использование порошков, таких как кукурузный крахмал или тальк, сейчас врачами не рекомендуется.
Европейские принципы профилактики дерматита — ABCDE стандарт профилактики
- Аir – аэрация
- Barrier — защита и сохранение барьерных свойств эпидермиса: избегать использования агрессивных гигиенических средств, спиртосодержащих лосьонов, ароматизаторов или присыпок. Использовать эмоленты, мази которые восстанавливают барьерную функцию кожи, оказывают регенерирующее и противовоспалительное действие.
- Сleaning – очищение
- Diapper — тщательный выбор подгузников и замена подгузников как можно скорее после дефекации.
- Education — обучение родителей правильному уходу. Создание и проведение учебных программ.
Что еще может назначить врач, если сыпь сохраняется, несмотря на домашнее лечение:
- Крем с кортикостероидами, например гидрокортизоновый
- Противогрибковый крем
- Топические или оральные антибиотики, если есть признаки бактериальной инфекции
- Может порекомендовать обратиться к специалисту по кожным заболеваниям (дерматологу).
Когда нужно побыстрей обращаться к врачу — при пеленочной сыпи?
- Когда сыпь выглядит необычно, есть гнойнички или водянистые пузырьки
- Если ребенку становится хуже, несмотря на домашнее лечение
- Если есть кровотечения, зуд или появилась слизь
- Если вы заметили, что ребенок плачет при мочеиспускании или дефекации
- Если кожные изменения сопровождаются лихорадкой
Как выбрать мазь для профилактики и лечения пеленочного дерматита? Какими качествами должна обладать такая мазь?
- Иметь доказанную клиническую эффективность и безопасность у детей
- Улучшать естественную защиту кожи
- Поддерживать оптимальный уровень влажности
- Содержать ингредиенты с документированной безопасностью и пользой
- Не содержать лишних, потенциально токсичных веществ, сенсибилизаторов и раздражителей, ароматизаторов, антисептиков и консервантов.
- При этом иметь приятную консистенцию и легко наноситься на кожу.
На сегодняшний день рекомендуют использовать вещества, которые усиливают естественную защиту кожи, улучшают ее регенерацию и создают защитный барьер между кожей и внешними раздражителями, при этом позволяя коже дышать. Одним из лучших, на сегодняшний день, средств для профилактики и лечения пеленочного дерматита – это мазь, которая содержит декспантенол и ланолин.
Дексапентол или провитамин А быстро впитывается кожей, после чего превращается в пантотеновую кислоту, которая играет центральную роль в метаболизме каждой клетки и имеет регенеративные, ранозаживлющие и защитные свойства, участвует в обменных процессах.
Пантотеновая кислота является составной частью кофермента А который находится в мембранах всех здоровых клеток, участвует в регенерации кожи и слизистых оболочек, нормализует клеточный метаболизм, ускоряет деление клеток, увеличивает прочность коллагеновых волокон, имеет легкий противовоспалительный эффект, улучшает заживление поврежденной кожи. Одним из преимуществ дексапантенола является то, что он имеет небольшую молекулярную массу, легко проникает в самые глубокие слои кожи, притягивает к себе воду, это позволяет питать и увлажнять кожу на самом глубоком уровне. Кроме того, он имеет хорошую доказательную базу в Европейских исследованиях. Другой очень полезный компонент – это ланолин, который обеспечивает дополнительное увлажнение кожи, формирует защитный барьер против внешних раздражителей.
Это полностью натуральный компонент, производится сальными железами овец, по составу очень похож на секрет сальных желез человека. Ланолин обладает прекрасными увлажняющими и смягчающими свойствами, способен удерживать в два раза больше воды, чем весит сам. Он защищает кожу, образуя тонкую пленку на ее поверхности, предотвращает трение кожи в местах складок, которое является одной из причин дерматита. Это вещество разрешено в США для применения у новорожденных, и для обработки сосков у кормящей женщины как ранозаживляющее средство.
Пеленочный дерматит профилактика и лечение
Таким образом, пеленочный дерматит – это сочетание особенностей нежной детской кожи и недостаточного ухода за ней. Выполняя несложные правила ухода, подмывания и используя мазь для профилактики вы можете добиться того, что ваш ребенок будет иметь здоровую чистую кожу и радовать вас своим хорошим настроением!
Відео — пеленочный дерматит лечение и профилактика
Пускай Ваши дети будут здоровы и успешны !
Дерматит у ребенка
Дерматит у ребенка.
Себорейный, пеленочный, контактный дерматит.
Дерматиты у детей – это группа воспалительных реакций кожи, возникающих в результате воздействия на кожу детей различных веществ в условиях повышенной чувствительности детского организма к любым раздражителям. Основными причинами развития дерматитов в детском возрасте считаются: наследственная предрасположенность к аллергическом реакциям, частые инфекционные заболевания ребенка, применение некоторых лекарственных средств в детском возрасте, а также сопутствующие заболевания кишечника и дисбактериоз. Различают несколько видов дерматитов у детей, среди которых наиболее часто встречаются: себорейный, атопический, пеленочный и контактный дерматиты. Лечение дерматитов у детей зависит от типа дерматита, возраста ребенка и наличия осложнений болезни.
Почему развивается дерматит у ребенка?
Дерматиты представляют собой воспаление кожи, которое служит проявлением общей повышенной реакции организма на факторы внешней среды. Это означает, что у ребенка с дерматитом имеется врожденная или приобретенная предрасположенность к аллергическим заболеваниям. Дерматиты, как правило, развиваются у детей первых месяцев жизни, а после 4 лет практически не встречаются. Повышенный риск развития дерматита наблюдается у следующих групп детей:
- У детей, один или оба родителя которых имеют какую-либо форму аллергии (пищевая аллергия, бронхиальная астма и др.)
- Частые инфекционные заболевания у ребенка или у матери во время беременности
- Частый прием лекарств матерью во время беременности или ребенком после рождения
- Тяжелое течение беременности и родов
- Неправильное вскармливание ребенка (искусственное вскармливание неадаптированными молочными смесями, раннее введение прикорма, кормление аллергизирующими продуктами питания, например, шоколад, цитрусовые, яйца, орехи и т.д.)
- Длительное пребывание ребенка в загрязненной химическими веществами среде (красители, выхлопные газы, дым и т.д.)
- Недостаточное соблюдение мер гигиены в уходе за кожей ребенка (особенно у детей первого года жизни).
Себорейный дерматит у детей
Себорейный дерматит у ребенка – это воспаление кожи волосистой части головы (однако встречаются и другие локализации болезни), основным симптомом которого является наличие на поверхности кожи жирных корочек желтого цвета. Основной причиной развития себорейного дерматита у детей считается гриб Malassezia furfur, который, размножаясь на поверхности кожи ребенка, вызывает появление симптомов болезни. Себорейный дерматит, как правило, развивается на волосистой части головы у грудных детей, начиная со 2-3 недели после рождения. Основным проявлением себорейного дерматита у детей является наличие жирных, желтоватых чешуек, или корочек (гнейс), на волосистой части головы. Себорейный дерматит может развиваться на других участках тела: в области ушных раковин, шеи, грудины, в подмышечных и паховых складках кожи тела ребенка. Как правило, при себорейном дерматите кожный зуд у ребенка не выражен или отсутствует. В отсутствие лечения к себорейному дерматиту может присоединиться бактериальная инфекция, что значительно осложняет течение болезни.
При появлении у ребенка симптомов себорейного дерматита необходимо немедленно обратиться к врачу, который установит диагноз и назначит лечение.
Лечение себорейного дерматита у детей
Лечение себорейного дерматита у ребенка заключается в ежедневном мытье головы специальными шампунями, а также в механическом удалении себорейных корочек (гнейс). У большинства детей с себорейным дерматитом волосистой части головы на 6-8 неделе жизни все симптомы самостоятельно исчезают. В некоторых случаях педиатры рекомендуют использование специальных средств для лечения себорейного дерматита. Мытье головы такими шампунями, как Скин-кап быстро снимает воспаление кожи, образование чешуек, а также обладает выраженной активностью в отношении грибов — основной причины себорейного дерматита. После мытья головы шампунем и очищения других пораженных областей, кожу подсушивают и наносят на воспаленные участки специальные средства: аэрозоль Скин-кап на волосистуючасть головы, крем — если есть высыпания на лице. Длительность лечения себорейного дерматита лекарственными шампунями и кремами определяется лечащим врачом.
Пеленочный дерматит у детей
Пеленочный дерматит – это воспаление кожи в области ягодиц, гениталий, внутренней стороны бедер у ребенка в результате длительного воздействия на кожу этой области мочи и кала. Развитию пеленочного дерматита способствуют: неправильное использование подгузников (подгузники большего или меньшего размера натирают кожу промежности и способствуют развитию воспаления), редкое мытье ребенка, использование раздражающего мыла при мытье ребенка и стирке белья, аллергия на кремы, используемые для ухода за кожей ребенка, а также немытые руки матери во время смены подгузников.
Основными симптомами пеленочного дерматита являются: покраснение кожи и высыпания в области промежности, повышенная чувствительность кожи этой области при прикосновении, зуд. Дети в пеленочным дерматитом обычно очень раздражительны, плачут без причины, плохо питаются и беспокойно спят. При присоединении инфекции на коже появляются гнойнички, появляется неприятный запах. Частыми причинами пеленочного дерматита у детей является кишечный дисбактериоз и пищевая аллергия. Поэтому у детей с частыми рецидивами пеленочного дерматита необходимо проверить кал на наличие дисбактериоза и, по необходимости, провести лечение.
Пеленочный дерматит и современные подгузники
Несмотря на распространенную убежденность в том, что современные подгузники способствуют возникновению пеленочного дерматита, на самом деле, правильное их использование снижает риск развития пеленочного дерматита у ребенка. Эти данные подтверждаются большинством практикующих педиатров и многочисленными масштабными исследованиями в этой области. Качественные подгузники хорошо впитывают жидкость и остаются практически сухими на поверхности, контактирующей с кожей ребенка. Использование подгузников уменьшает время контакта кожи ребенка с раздражающей мочой и поддерживает нормальный кислотно-щелочной баланс кожи.
Для профилактики пеленочного дерматита следует использовать качественные подгузники и менять их не реже 1 раза в 4-6 часов.
Лечение пеленочного дерматита у детей
Лечение пеленочного дерматита у ребенка основывается на исключении всех раздражающих факторов, частой смене подгузников, соблюдении правил гигиены (кожа промежности малыша должна быть сухой и чистой). В лечении пеленочного дерматита большое значение имеют воздушные ванны: в течение дня необходимо периодически оставлять малыша без одежды в тепле, чтобы кожа промежности проветривалась и подсушивалась. После мытья ребенка рекомендуется наносить на кожу промежности увлажняющие средства, например эмульсию Топикрем, Д-Пантенол и др. Хорошо зарекомендовали себя в лечении пеленочного дерматита мази на основе ланолина.
Контактный дерматит у детей
Контактный дерматит у детей – это воспаление кожи ребенка в области непосредственного воздействия какого-либо раздражителя (например, в области постоянного трения одежды, швов, применения раздражающего крема, при контакте кожи с металлическими предметами и т.д.). Контактный дерматит, как правило, не требует специального лечения и проходит самостоятельно при исключении дальнейшего воздействия раздражителя на кожу ребенка.
Пеленочный дерматит — виды, как с ним бороться
Пеленочный дерматит – что это и как помочь малышу?
Нежная кожа младенцев слишком подвержена влиянию агрессивных факторов – влаге, патогенной микрофлоре. Потому, как бы родители ни старались поддерживать чистоту и гигиену, красные высыпания в зоне подгузника возникают у всех младенцев. К этому нужно быть готовыми и знать: пеленочный дерматит, как выглядит.
Визуально пеленочный дерматит легко определить по красным пятнышкам, возникшим в зоне подгузника. Красные пятна могут переходить в пузырьки, наполненные жидкостью, папулы, ребенок становится капризным и плаксивым, поскольку его беспокоит зуд и раздражение.
Первое, что нужно посоветовать мамам – не пугаться, хотя ярко-красная сыпь может довести до панической атаки. Важно сохранять спокойствие и заранее выучить: пеленочный дерматит, причины. Знание основных негативных факторов поможет избежать дерматита вовсе или помочь ребенку перенести его в легкой форме.
Одна из причин, запускающих пеленочный дерматит: слишком высокая температура воздуха в помещении, потому покраснения очень часто возникают летом. Под подгузником создается парниковый эффект, при этом, бактерии жидкого кала высвобождают аммиак из мочевины, что приводит к местному раздражению. Если добавить к этому нерегулярную смену подгузника, неправильную гигиену или недостаточное подмывание младенца, получаем пеленочный дерматит.
Потому, если вас интересует, от чего возникает пеленочный дерматит, основная причина – неправильный уход. Важно знать, что легче убрать все негативные факторы, чтобы не допустить высыпания на нежной коже малютки, чем потом их лечить. Чаще оставляйте младенца без подгузника, обязательно вытирайте кожу насухо, прежде, чем надеть подгузник. Не злоупотребляйте детским маслом – в зоне подгузника оно также создает парниковый эффект, пленку, под которой кожа не дышит. Это может усугубить ситуацию и спровоцировать дерматит.
Начинается раздражение с небольшого покраснения на складочках в паховой области, ягодиц, может появляться на голенях и пояснице. Если не убрать раздражающие факторы, покраснение переходит в пузырьки или сыпь. При осложненном дерматите возникают язвочки, мокнущие корочки.
К пеленочному дерматиту часто присоединяется покраснение кожи вокруг ануса. Такие явления нередки при слишком частом и жидком стуле, что сигнализирует о проблемах с кишечником. В таком случае обязательна консультация педиатра. Если вы вводите прикорм, слишком частый стул, как и его отсутствие несколько дней, могут быть нормальной реакцией на новые продукты.
Когда стоит бить тревогу?
Пеленочный дерматит – это самое безобидное, с чем придется столкнуться родителям. Но, важно вовремя начать лечение, чтобы малыш не страдал от зуда и раздражения. Также необходимо следить за состоянием ребенка, вызывать педиатра при таких симптомах:
- Высыпания не проходят на протяжении трех суток;
- На фоне дерматита температура поднялась выше 38 градусов;
- Область высыпаний увеличивается, сыпь становится вздутой, синюшной;
- На пораженных участках появляются гнойники.
Дерматит может также осложняться грибковыми или бактериальными инфекциями. Если вы замечаете любой из вышеприведенных симптомов, что края высыпаний неоднородные, спросите совета у педиатра.
Пеленочный дерматит – как бороться?
Первое правило – чаще оставлять ребенка без подгузника, проводить больше времени с голой кожей. После водных процедур аккуратно промокните кожу салфеткой, оставьте без подгузника настолько, насколько позволяет возраст и температура в помещении. Идеально временно вообще не пользоваться подгузниками, перейти на ползунки. На диване можно разложить одноразовые впитывающие пеленки, чтобы сократить маме время на стирку и уборку.
Обязательно меняйте подгузник часто – не реже, чем каждые три часа, независимо от того, наполнился он или нет. После дефекации подгузник нужно поменять на протяжении получаса, чтобы не допустить присоединения инфекции к дерматиту.
Не допускайте перегрева ребенка. Не кутайте в слишком жаркую одежду, поскольку пот раздражает кожу и усугубляет ситуацию.
Можно промывать зону раздражения травяными отварами – ромашкой, чередой, также полезно купать малыша в этих травах. Из наружных средств при дерматите хорошо помогают крема на основе оксида цинка: они подсушивают кожу, создают защитный слой, сокращающий влияние раздражающих факторов. Кремы на основе дексапантенола способствуют быстрейшей регенерации клеток кожи, оказывают противовоспалительное действие.
Также важно знать, на что может быть похож пеленочный дерматит:
- Аллергия на неподходящие материалы подгузника, возможно, вы сменили марку подгузника. Также часто аллергия возникает на крем, присыпки, влажные салфетки. Потому средства гигиены для самых маленьких выбираем очень аккуратно.
- Себорейный дерматит – при этом заболевании высыпания образуются не только под подгузником, но и в других складках.
- Потница – наиболее очевидная причина сыпи, возникающая из-за незрелости потовых желез.
Грибковый пеленочный дерматит – как лечить?
Иногда к обычному дерматиту присоединяется грибковая инфекция, что приводит к изменениям высыпаний. Они приобретают ярко-красный оттенок, имеют характерный вид сыпи. Иногда грибковый дерматит может поражать кожу малыша после перенесенной вирусной инфекции, на фоне кандидоза. При ослабленном иммунитете, недолеченном кандидозе, грибок может поражать кожу в наиболее уязвимых местах, а именно, под подгузником. Высокая температура и влажность являются идеальной средой обитания для грибка.
Также причиной грибкового дерматита может быть расстройство пищеварительной системы. Если сыпь не проходит при обычной схеме лечения дерматита, необходима консультация врача.
Чаще всего, грибковый дерматит у ребенка лечат такими препаратами: пимафуцин, D-пантенол, судокрем, деситин, клотримазол. Правильное лечение и комбинацию препаратов подберет ваш педиатр.
Лечение и виды дерматита у ребенка
Дерматит — острое воспалительное поражение кожи. О том, какие есть виды детского дерматита, почему он возникает и как с ним бороться, рассказала педиатр Анна Александровна Царегородцева.
Причины дерматитов можно разделить на две большие группы: внутренние и внешние — в зависимости от того, попадает ли аллерген внутрь или контактирует с кожей снаружи.
Внешние причины в свою очередь бывают:
- химические (красители, порошки, ароматизаторы, добавки в косметических средствах и т.п.),
- физические (изменения температуры),
- биологические (вирусы, бактерии, грибы и т.п.).
К физиологическим изменениям кожи относятся:
- эритема (покраснение кожи) новорожденных,
- желтуха,
- акне.
После 1,5 мес. эти дерматиты проходят. Высыпания на коже, особенно вокруг рта и на подбородке, могут усиливаться во время прорезывания зубов. Также и после вакцинации.
Виды дерматитов:
- Часто у малышей встречается потница. Это мелкая сыпь красного цвета. Возникает в местах, где малыш вспотел. Появляется после 3 мес. жизни, когда начинают работать потовые железы малыша. Лечение: воздушные ванны, исключить на время памперсы (если потница в паховых складках).
- У детей, склонных к аллергии, возникает токсическая эритема новорожденных. На теле появляются красные прыщи, у некоторых есть желтые головки. Лечение: такую сыпь лучше подсушивать: купать малыша в отваре березового листа. Или в отваре череды (на втором месяце жизни). Но имейте в виду, что любой травяной сбор может сам по себе вызывать аллергию. Крупную сыпь можно обрабатывать 1% спиртовым раствором хлорофиллипта (глаза и нос трогать нельзя).
- Контактный дерматит — аллергическая реакция кожи малыша на памперсы, отдушки, средства для купания. Как и при потнице, на коже появляются мелкие красные точки. Аллергия возникает быстро, четко видна граница контакта кожи с аллергеном. Если реакцию вызвал подгузник, раздражение будет на всей области, которую он закрывал. Лечение: прекратить доступ аллергена.
- Пеленочные дерматиты возникают при несоблюдении правил гигиены малыша. Например, если младенец находился больше 30-60 мин в грязном подгузнике. Лечение: нужно на время убрать подгузники, подмывать малыша проточной водой без мыла, подсушивать кожу с помощью воздушных ванн. Можно использовать крема на основе цинка (Деситин и Циндол) — для подсушивания, а также «Бепантен», как ранозаживляющее средство. Если в течение 3 дней лечение не помогает или состояние ребенка ухудшается (пораженная область увеличивается и/или приобретает багровый оттенок, появляются гнойнички, температура тела повышается до 38 градусов), нужно вызвать врача.
- Из-за гормональных изменений может развиваться себорейный дерматит (СД). На теле появляются красные папулы и желтые сальные плотные корочки — на лице, верхней части спины и груди, на волосистой части головы. Сыпь может быть на шее, за ушами, в области бровей, в подмышечных впадинах, в паху. Кожа шелушится. Как правило, СД проходит самостоятельно в течение 6-12 мес.
Основные правила ухода за малышом
1. купать ребенка не менее 1 раза в день;
2. перед мытьем головы обрабатывать кожу головы детским маслом, счесывать корочки детским гребнем и промывать детским шампунем;
3. иногда можно смазывать кожу эмолентами — жироподобными веществами, которые увлажняют и смягчают ткани.
- Атопический дерматит (АД) — хроническое заболевание. Он имеет генетический характер и проявляется после 3 мес. в виде диатеза — покраснение (розовые круглые пятна) и шелушение кожи, зуд. Возникает при контакте с аллергенами. Лечение: АД должен наблюдать врач. Чаще всего не удается выявить аллерген и вылечить заболевание сразу. При АД можно дважды в день смазывать кожу увлажняющим детским кремом хотя бы до года. Нужно очень аккуратно вводить прикорм, чтобы точно знать, на что мог среагировать организм малыша.
Аллергическая сыпь от подгузников | Симптомы и лечение
Определение аллергической реакции на подгузник у вашего ребенка
У вашего ребенка появляется и исчезает сыпь от подгузников? В то время как большинство высыпаний от подгузников вызвано трением, длительным воздействием влаги или даже дрожжевыми инфекциями, некоторые высыпания от подгузников могут быть вызваны аллергической реакцией. Сыпь у ребенка может быть вызвана различными аллергенами, но наиболее распространенными являются раздражающие очищающие средства и повышенная чувствительность к пище.Симптомы аллергической опрелости очень похожи на симптомы других высыпаний, что затрудняет определение причины высыпания. Читайте дальше, чтобы узнать больше о возможных аллергических реакциях, вызывающих опрелости, симптомах и о том, как облегчить сыпь у вашего ребенка.Как выглядит аллергическая сыпь от подгузников?
Симптомы аллергической сыпи от подгузников очень похожи на более распространенную контактную сыпь от подгузников. Чтобы узнать, вызвана ли сыпь у вашего ребенка аллергической реакцией, обратите внимание на следующие симптомы:
- Пятнисто-красная кожа в области подгузника
- Пилинг кожи
- Нежность на ощупь
- Покраснение вокруг заднего прохода и / или рта
- Увеличение диареи и / или нерегулярной дефекации
Может ли пищевая аллергия вызвать опрелость?
По мере того, как ваш ребенок растет и его диета меняется, совершенно нормально видеть изменения в его дефекации.Некоторые дети переходят на твердую пищу без промедления, в то время как другие борются с некоторой пищевой чувствительностью. Пищевая чувствительность и аллергия могут вызывать раздражение ягодиц вашего ребенка. Вот что вы можете изменить, если у вашего ребенка сыпь от подгузников, вызванная пищевой чувствительностью / аллергией:
Избегайте кислых продуктов
Кислые продукты, такие как цитрусовые, соки, кислые / кислые лакомства, помидоры и другие, могут вызывать диарею или раздражение кишечника у маленьких детей.Если у вашего ребенка опрелости появляются и исчезают, эти продукты могут быть причиной опрелостей. Обратите внимание на покраснение вокруг ягодиц, ануса и верхней части ног, а также на покраснение вокруг рта. Если покраснение не проходит, исключение кислых продуктов из рациона ребенка может уменьшить или облегчить появление опрелостей.
Посмотрите, сможете ли вы составить список предполагаемых аллергенов. Вы можете ограничить их одно за другим, чтобы определить, какие из них влияют на вашего ребенка, чтобы вам не приходилось ограничивать диету вашего ребенка больше, чем это необходимо.
Аллергены в грудном молоке
Иногда у детей может быть пищевая аллергия / чувствительность к пище, входящей в рацион их матери, передаваемой через грудное вскармливание. В этом случае эти продукты обычно включают молочные продукты, яйца, орехи, сою, пшеницу и другие. Если ваш ребенок не перешел на твердую пищу, но все еще борется с стойкой опрелостью, исключение этих продуктов из своего рациона может уменьшить симптомы у ребенка. Для получения дополнительной информации о том, какие продукты питания могут вызывать опрелости у вашего ребенка, обратитесь к педиатру.
Другие причины аллергической сыпи от подгузников
Хотя пищевая аллергия может быть причиной появления у ребенка аллергической реакции на подгузник, она не должна быть вашей единственной причиной. Контактная аллергия на следующие предметы также может вызывать раздражение кожи вашего ребенка:
- Одноразовые подгузники
- Детские влажные салфетки
- Очищающие средства, мыло и пена для ванн
- Лосьоны, увлажнители и / или мази
- Лекарства
Обычная сыпь и средства от подгузников
Автор: Ингрид Полкари, доктор медицины, FAAP
По крайней мере, у половины всех младенцев в какой-то момент появляется сыпь от подгузников.Фактически, покраснение, воспаление кожи в области подгузников — одна из наиболее частых причин, по которым родители обращаются за медицинской помощью к врачу своего ребенка. Ты не одинок!
1. Раздражающая сыпь от подгузников
Самым распространенным типом опрелостей является «раздражающий дерматит». Область подгузника проводит большую часть дня в контакте с двумя очень раздражающими веществами: мочой и калом. Если у вашего ребенка диарея или прорезывание зубов ― означает, что излишняя слюна проглатывается и проходит через кишечник ― вероятность развития опрелостей еще выше.
Раздражающая сыпь от подгузников выглядит как розовые или красные пятна на коже, покрытой подгузником. Паховые складки лучше защищены от мочи и стула, поэтому такая кожа обычно выглядит нормально.
Подпись к изображению: Примеры раздражающей опрелости. На крайнем правом фото показан более тяжелый случай с открытыми язвами.
2. Грибковая инфекция
Другой довольно частой причиной опрелостей является дрожжевая инфекция, вызванная чрезмерным ростом грибка, который в природе встречается в пищеварительном тракте.Признаки того, что сыпь может быть вызвана дрожжевой инфекцией, включают блестящие, ярко-красные или розовые пятна с острыми краями. У этой сыпи также могут быть маленькие розовые шишки или прыщи. В тяжелых случаях могут появиться язвы или трещины на коже, которая сочится или кровоточит. В отличие от раздражающей опрелости, дрожжевая сыпь от подгузников обычно усиливается в паховых складках.
Дрожжевая сыпь от подгузников может развиться после того, как ваш ребенок принял антибиотики. Если у вашего ребенка такая сыпь от подгузников, не забудьте тщательно вымыть руки до и после смены подгузников.Ваш педиатр может порекомендовать или прописать противогрибковый крем для местного применения от сыпи. См. Молочница и другие кандидозные инфекции .
Image caption: S Caling Skin, распространяющаяся на бедра и живот — это типичный с дрожжевой ( Candida ) подгузником сыпь.
3. Бактерии
В редких случаях опрелости могут быть вызваны бактериальной инфекцией.Это также называется импетиго. Определенные типы бактерий (например, стафилококк и strep) может вызвать опрелость или усугубить уже имеющуюся. Ярко-красная кожа вокруг ануса может быть признаком стрептококковой инфекции. Желтые корочки, мокнутие или прыщи могут указывать на стафилококк или стафилококковую инфекцию. Любая инфекция в области подгузников должна быть подтверждена и лечиться у врача.
Подпись к изображению: Слева, стрептококковая инфекция опрелостей; Справа: инфекция подгузника стафилококка
Не используйте отпускаемые без рецепта мази с антибиотиками от опрелостей; иногда ингредиенты этих продуктов могут усилить раздражение кожи.
4. Аллергия
Иногда у детей с чувствительной кожей может быть аллергическая реакция на конкретный ингредиент подгузников, салфеток и / или кремов. Общие аллергены включают красители или резинки в подгузниках, а также ароматизаторы или консерванты в салфетках или кремах для подгузников. Подсказки, которые могут указывать на аллергию, включают сыпь, которая возникает после каждого контакта с этим продуктом, и сыпь, которая появляется везде, где его наносят. Смена бренда или типа продуктов на 2-недельный период иногда может помочь решить эту проблему.
Подпись к изображению: аллергическая реакция на салфетки для подгузников.
5. Другие редкие типы опрелостей
Есть редкие состояния, которые могут начинаться как опрелости или имитировать их. Примеры включают себорейный дерматит, который может включать избыточное выделение масла в коже, и педиатрический дерматит. псориаз. Генетические заболевания, такие как энтеропатический акродерматит, наследственная форма дефицита цинка, также могут вызывать сыпь в области подгузников.
Итог:
Поговорите со своим педиатром, если у вас есть какие-либо вопросы о опрелостях, а также о том, как их лечить и предотвращать.
Дополнительная информация:
О докторе Полкари:
Ингрид Полкари, доктор медицинских наук, FAAP, доцент кафедры дерматологии и педиатрии Университета Миннесоты и директор программы резидентуры по дерматологии в Университете Миннесоты. В Американской академии педиатрии она является членом секции дерматологии. Она также является членом образовательного комитета Общества детской дерматологии.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Что на самом деле вызывает у ребенка сыпь от подгузников? — Основы здоровья от клиники Кливленда
Если у вас есть ребенок, вы знаете о опрелостях.Хотя это обычная проблема, даже легкий случай может вас расстроить — и вызвать раздражение у вашего малыша.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Когда вы меняете подгузник и обнаруживаете красную болезненную на вид попу, важно не только знать, как ее лечить, но и как избежать повторения. Часто это включает в себя базовую корректировку ухода, но иногда бывает сложнее определить источник проблемы, особенно если она связана с пищевыми продуктами или кожной аллергией.
Педиатр Джеймс Манделик, доктор медицины, объясняет, на что обращать внимание, как предотвратить проблемы и когда следует подозревать наличие аллергии.
Расшифровка опрелостей: первые шаги
По данным Американской академии педиатрии, более чем у половины всех младенцев в возрасте от 4 до 15 месяцев опрелости появляются не реже одного раза в два месяца. Так что вы не одиноки, если время от времени боретесь со вспышкой.
«Это проблема качества жизни для ребенка, который несчастен, и для родителей, которые хотят помочь, но не спят», — говорит Манделик.
Он советует в первую очередь искать наиболее частую причину опрелостей — ребенок слишком долго носит мокрые или грязные подгузники. Поэтому важно обратить внимание на некоторые основы использования подгузников, прежде чем искать другие причины.
Советы по основному уходу: Исследования показывают, что при использовании одноразовых подгузников сыпь от подгузников встречается реже, но что важнее, чем тип подгузника, — это то, как часто вы ее меняете.
Прежде чем рассматривать аллергию как виновницу, проверьте, делаете ли вы следующее:
- Всегда как можно скорее меняйте мокрые или грязные подгузники вашего ребенка. «Это лучшая стратегия предотвращения опрелостей», — говорит доктор Манделик. Будьте особенно бдительны, если у вашего ребенка диарея или он принимает антибиотики (или если вы кормящая мать, принимающая антибиотики). Антибиотики могут вызвать жидкий стул и дополнительное раздражение.
- Нанесите защитную мазь или крем. Ищите продукты, содержащие оксид цинка или вазелин, которые можно использовать и применять при смене подгузника.
- По возможности позволяйте ребенку ходить без подгузников дома. Это открывает его или ее зад на свежий воздух.
Часы на аллергию и другие факторы
Помимо самого очевидного, есть несколько других факторов, которые могут оставить у вашего ребенка красный зад:
1. Неприятные подгузники или салфетки . Одноразовые подгузники или детские салфетки определенной марки могут вызвать раздражение кожи.
Совет: «Хотя они могут перерасти раздражитель, лучше всего попробовать другой продукт», — говорит д-р Манделик.«Самая простая стратегия — это метод проб и ошибок — исключать по одной переменной за раз».
2. Тревожное моющее средство. Стиральный порошок, используемый для стирки тканевых подгузников, иногда является виновником, но в этом случае у вашего ребенка может появиться сыпь и на других участках тела.
Совет: Для стирки подгузников и одежды вашего ребенка используйте моющие средства с маркировкой без запаха / отдушек и красителей. Выбирайте одну марку, если подозреваете, что мыло раздражает кожу вашего ребенка.
3. Вредное тепло. Жаркая влажная погода или переодевание ребенка по погоде может вызвать тепловую сыпь в области паха. Однако, как и в случае с моющим средством, сыпь может появиться и в других местах, особенно на шее, подмышках и локтях.
Совет: Конечно, вы хотите, чтобы вашему ребенку было достаточно тепла, но можно перестараться.
В холодную погоду проверяйте состояние ребенка и при необходимости расстегивайте одежду, когда отправляетесь из машины в магазины или рестораны и обратно.В жаркую погоду часто бывает достаточно подгузника, но на улице используйте солнцезащитный крем и тени. И возьмите с собой одежду для помещений с кондиционером.
4. Недружественная еда. У вашего ребенка может быть пищевая чувствительность или аллергия, но в этом случае вероятны и другие симптомы, помимо опрелостей.
Например, у ребенка, у которого наблюдается неблагоприятная реакция на коровье молоко, вероятно, также будет кровь в стуле, крапивница, опухшие губы и / или хрипы, говорит доктор Манделик, который закончил стажировку по аллергии.
Совет: Чтобы предотвратить пищевую аллергию, врачи рекомендуют детям избегать молока до 1 года и яиц до 2 лет.
Знайте, когда обращаться за помощью
Несмотря на все ваши усилия, у ребенка все же может появиться опрелость, постепенно или внезапно. В этом случае аккуратно очистите область с мылом и мягкой тканью. Избегайте растираний и промокните кожу насухо. Следуйте основным советам по уходу, приведенным выше.
При появлении сыпи позвонить врачу:
- Сохраняется три дня или становится хуже.
- Более красные точки, чем сплошной красный, что указывает на возможную дрожжевую инфекцию.
- Содержит потрескавшуюся и поврежденную кожу.
- Сопровождается лихорадкой.
«Если у вас возникнут какие-либо вопросы, приведите их к педиатру», — говорит доктор Манделик, добавляя: «Я говорю это своим родителям ни о чем».
Сыпь от подгузников — симптомы и причины
Обзор
Сыпь от подгузников — это распространенная форма воспаления кожи (дерматит), которая проявляется в виде лоскутного одеяла ярко-красной кожи на ягодицах вашего ребенка.
Сыпь от подгузников часто возникает из-за намокания или нечастой смены подгузников, повышенной чувствительности кожи и натирания. Обычно это поражает младенцев, хотя заболевание может развиться у любого, кто регулярно носит подгузник.
Сыпь от подгузников может встревожить родителей и раздражать малышей. Но обычно это проходит с помощью простых домашних процедур, таких как сушка на воздухе, более частая смена подгузников и мазь.
Симптомы
Сыпь от опрелостей характеризуется следующим:
- Скин знаки. Сыпь от подгузников проявляется красной нежной кожей в области подгузников — ягодицах, бедрах и гениталиях.
- Изменения в характере вашего ребенка. Вы можете заметить, что вашему ребенку кажется более неудобным, чем обычно, особенно во время смены подгузников. Ребенок с сыпью от подгузников часто суетится или плачет, когда его моют или трогают.
Когда обращаться к врачу
Если после нескольких дней домашнего лечения состояние кожи вашего ребенка не улучшится, проконсультируйтесь с врачом.Иногда для лечения опрелостей вам понадобится рецептурное лекарство.
Обследуйте ребенка, есть ли сыпь:
- Серьезное или необычное
- Становится хуже, несмотря на домашнее лечение
- Кровоточит, чешется или сочится
- Вызывает жжение или боль при мочеиспускании или дефекации
- Сопровождается лихорадкой
Причины
Сыпь от подгузников может быть связана с рядом источников, в том числе:
- Раздражение от стула и мочи. Продолжительный контакт с мочой или калом может вызвать раздражение чувствительной кожи ребенка. Ваш ребенок может быть более склонен к опрелости, если он или она испытывает частые испражнения или диарею, потому что фекалии вызывают большее раздражение, чем моча.
- Растирание или трение. Облегающие подгузники или одежда, которая трется о кожу, может вызвать сыпь.
- Раздражение от нового продукта. Кожа вашего ребенка может реагировать на детские салфетки, одноразовые подгузники новой марки, моющие средства, отбеливатели или смягчители ткани, используемые для стирки тканевых подгузников.Другие вещества, которые могут усугубить проблему, включают ингредиенты, содержащиеся в некоторых детских лосьонах, порошках и маслах.
- Бактериальная или дрожжевая (грибковая) инфекция. То, что начинается с простой кожной инфекции, может распространиться на окружающие области. Область, покрытая подгузником — ягодицы, бедра и гениталии — особенно уязвима, потому что она теплая и влажная, что создает идеальную среду для размножения бактерий и дрожжей. Эти высыпания можно найти в складках кожи, а вокруг складок могут быть разбросаны красные точки.
- Внедрение новых продуктов питания. Когда младенцы начинают есть твердую пищу, изменяется их состав стула. Это увеличивает вероятность появления опрелостей. Изменения в диете вашего ребенка также могут увеличить частоту стула, что может привести к появлению опрелостей. Если ваш ребенок находится на грудном вскармливании, у него может появиться опрелость в ответ на что-то съеденное матерью.
- Чувствительная кожа. У младенцев с кожными заболеваниями, такими как атопический дерматит или себорейный дерматит (экзема), вероятность развития опрелостей выше.Однако раздраженная кожа при атопическом дерматите и экземе в первую очередь поражает не подгузник, а другие области.
- Использование антибиотиков. Антибиотики убивают бактерии — как хорошие, так и плохие. Когда ребенок принимает антибиотики, бактерии, сдерживающие рост дрожжей, могут истощаться, что приводит к появлению опрелостей из-за дрожжевой инфекции. Использование антибиотиков также увеличивает риск диареи. Дети, находящиеся на грудном вскармливании, матери которых принимают антибиотики, также подвержены повышенному риску опрелостей.
Профилактика
Лучший способ предотвратить появление опрелостей — поддерживать чистоту и сухость области подгузников. Несколько простых стратегий помогут снизить вероятность появления опрелостей на коже вашего ребенка.
- Часто меняйте подгузники. Немедленно снимайте мокрые или грязные подгузники. Если ваш ребенок находится в присмотре за детьми, попросите сотрудников сделать то же самое.
- Промывайте попку вашего ребенка теплой водой при каждой смене подгузников. Для этой цели можно использовать раковину, таз или бутылку с водой.Влажные мочалки, ватные шарики и детские салфетки могут помочь очистить кожу, но будьте осторожны. Не используйте салфетки со спиртом или ароматизаторами. Если вы хотите использовать мыло, выберите мягкое мыло без отдушек.
- Осторожно промокните кожу чистым полотенцем или дайте ей высохнуть на воздухе. Не трите попу вашего ребенка. Скрабирование может еще больше вызвать раздражение кожи.
- Не перетягивайте подгузники. Плотные подгузники предотвращают попадание воздуха в область подгузников, создавая влажную среду, благоприятную для появления опрелостей.Плотные подгузники также могут вызывать натирание талии или бедер.
- Дайте попке вашего ребенка больше времени без подгузника. По возможности отпускайте ребенка без подгузника. Воздух на коже — это естественный и бережный способ дать ей высохнуть. Чтобы избежать неприятных происшествий, попробуйте положить ребенка на большое полотенце и поиграйте, пока он голый.
- Регулярно используйте мазь. Если у вашего ребенка часто появляется сыпь, наносите защитную мазь при каждой смене подгузников, чтобы предотвратить раздражение кожи.Вазелин и оксид цинка — проверенные временем ингредиенты многих мазей для подгузников.
- После смены подгузников хорошо вымойте руки. Мытье рук может предотвратить распространение бактерий или дрожжей на другие части тела вашего ребенка, на вас или других детей.
Раньше для защиты детской кожи и поглощения лишней влаги было обычным делом использовать порошки, такие как кукурузный крахмал или тальк. Врачи больше этого не рекомендуют. Вдыхаемый порошок может вызвать раздражение легких у ребенка.
Ткань или одноразовые подгузники?
Многие родители задаются вопросом, какие подгузники использовать. Когда дело доходит до предотвращения опрелостей, нет убедительных доказательств того, что тканевые подгузники лучше одноразовых или наоборот.
Поскольку не существует лучшего подгузника, используйте то, что подходит вам и вашему ребенку. Если одноразовые подгузники одной марки раздражают кожу вашего ребенка, попробуйте другую. Если хозяйственное мыло, которое вы используете для чистки тканевых подгузников, вызывает сыпь от подгузников, смените продукт.
Независимо от того, используете ли вы тканевые подгузники, одноразовые подгузники или оба вида, всегда меняйте ребенка как можно скорее после того, как он намочит или испачкает подгузник, чтобы нижняя часть оставалась как можно более чистой и сухой.
Ткань для стирки подгузников
Если вы используете тканевые подгузники, осторожная стирка поможет предотвратить появление опрелостей. Способы стирки различаются, и многие процедуры подходят. Их главное — очистить, продезинфицировать и удалить остатки мыла. Вот один эффективный метод:
- Замочите сильно загрязненные тканевые подгузники в холодной воде.
- Стирать подгузники в горячей воде с мягким моющим средством и отбеливателем. Отбеливатель убивает микробы. Вы также можете добавить уксус в цикл стирки, чтобы устранить запахи и смыть остатки мыла.
- Дважды ополосните подгузники в холодной воде, чтобы удалить следы химикатов и мыла.
- Не используйте салфетки для смягчения белья и сушилки, так как они могут содержать ароматизаторы, которые могут вызвать раздражение кожи вашего ребенка.
Характеристика стойкого пеленочного дерматита у детей с пищевой аллергией
Предпосылки / цели: Пеленочный дерматит часто вызывается раздражающим контактом, возникающим под пеленкой младенца, и усугубляется такими факторами, как сырость, трение, мочевина и кал.Известно, что пациенты с пищевой аллергией демонстрируют различные поражения кожи, от крапивницы до экземы. Это исследование направлено на определение взаимосвязи между стойким пеленочным дерматитом и пищевой аллергией.
Методы: Ретроспективный обзор карт был проведен среди педиатрических пациентов с диагнозом стойкого пеленочного дерматита в период с августа 2015 года по ноябрь 2017 года.
Полученные результаты: В исследование были включены 157 пациентов с диагнозом стойкий пеленочный дерматит (67 мужчин, 72 женщины; средний возраст: 13 месяцев).Пеленочный дерматит был более распространен и охватывал всю промежность у детей с множественной пищевой аллергией (P = 0,001). У детей с множественной пищевой аллергией течение пеленочного дерматита было более тяжелым, и состояние не поддавалось местному лечению (P = 0,025). Пациентам с реакциями типа I и стойким пеленочным дерматитом требовалась более длительная элиминационная диета (P = 0,018). У пациентов с типом II и смешанными реакциями пеленочный дерматит был более диффузным и охватывал всю промежность (P = 0.025). У пациентов с типом II и смешанными реакциями пеленочный дерматит был более тяжелым и не поддавался местному лечению (P = 0,025).
Выводы: Стойкий пеленочный дерматит, длящийся более месяца, может быть связан с пищевой аллергией. Сыпь от подгузников также может быть единственным признаком пищевой аллергии. Исключение ответственной пищи может позволить этим пациентам вылечиться от стойкого пеленочного дерматита.
Ключевые слова: аллергия; пеленочный дерматит.
14 типов распространенной детской сыпи
Время от времени вы можете видеть, как на нежной коже вашего ребенка образуется сыпь. Узнайте, какие высыпания наиболее распространены у новорожденных и младенцев, и узнайте, что вы можете сделать для их лечения.
Хотя высыпания нельзя полностью предотвратить, есть несколько вещей, которые вы можете сделать, чтобы снизить риск возникновения определенных высыпаний.Все это и многое другое мы расскажем в этой статье, так что читайте дальше!
Что такое сыпь?
Сыпь — это припухлость или раздражение кожи, в результате чего кожа становится красной, неровной, бугристой или чешуйчатой. Сыпь может вызывать зуд и иногда сопровождается повышением температуры тела. Имейте в виду, что сыпь также может быть признаком аллергической реакции, которая может потребовать немедленной медицинской помощи.
В этой статье мы расскажем о наиболее распространенных высыпаниях у младенцев. Однако перечислены не все высыпания, поэтому обратитесь к лечащему врачу вашего ребенка, если у вас есть какие-либо вопросы или опасения по поводу кожи вашего ребенка.
Что может вызвать сыпь у ребенка?
Сыпь может быть вызвана рядом причин, в том числе:
Насекомые и укусы насекомых
Аллергия
Бактерии
Грибки
Вирусы
Влага
Раздражение
Трение
Слюна.
Какие высыпания наиболее распространены у новорожденных и младенцев?
В этом разделе мы описываем некоторые из наиболее распространенных высыпаний и кожных заболеваний, связанных с сыпью у новорожденных и младенцев:
Сыпь от подгузников
Как выглядит сыпь от подгузников? Сыпь от подгузников — это красная сыпь, иногда с бугорками, которая может образоваться на участке подгузника вашего ребенка.Пораженные области могут включать нижнюю часть живота, ягодицы, гениталии и складки бедер.
Причина появления опрелостей? Сыпь от подгузников может быть вызвана слишком долгим оставлением мокрых или загрязненных подгузников или слишком маленьким подгузником. Сыпь от подгузников также может быть реакцией на что-то в новом продукте, который вы начали использовать, например на новое моющее средство для стирки тканевых подгузников вашего ребенка или на новую марку подгузников или салфеток. Добавление новых продуктов в рацион ребенка — еще одна потенциальная причина появления опрелостей, так как то, что содержится в стуле вашего ребенка, и учащенная частота испражнений (которая часто возникает при введении новой пищи) могут вызывать раздражение.Бактериальные и дрожжевые инфекции также могут привести к опрелости.
Лечение : Сыпь от подгузников обычно проходит через три-четыре дня, если устраняется причина, вызвавшая сыпь. Чтобы предотвратить или помочь избавиться от опрелостей, как можно скорее смените мокрый или загрязненный подгузник. Очистите область подгузников вашего ребенка салфетками или тряпкой для мытья посуды и водой и по возможности подвергайте ягодицу ребенка воздействию воздуха. Вы также можете использовать крем от опрелостей, чтобы создать барьер от влаги. Обратитесь к лечащему врачу вашего ребенка, если сыпь сопровождается лихорадкой, если сыпь не проходит через несколько дней после применения упомянутых выше методов лечения или если сыпь выглядит особенно плохо.
Кстати, вы можете зарабатывать баллы за все те подгузники и салфетки, которые вы покупаете! Зарегистрируйтесь в приложении Pampers Club сегодня, чтобы начать накапливать баллы за каждую покупку, которые затем можно обменять на вознаграждения.
Экзема
Как выглядит экзема? Когда у вашего ребенка экзема, также известная как атопический дерматит,] вы можете заметить сухую чешуйчатую кожу с красными пятнами на ее лице, внутренней стороне локтей или за коленями. Это состояние может иногда появляться после первого месяца жизни вашего ребенка.У младенцев экзема чаще появляется на теле, чем на лице. Пятна сыпи могут быть слабыми или очень зудящими, и это может раздражать вашего ребенка.
Что вызывает экзему? Генетические факторы и факторы окружающей среды играют роль в возникновении экземы. Например, некоторые дети наследуют сухую и чувствительную кожу от одного из родителей. Способствующим фактором может быть кожная аллергия. Экзема также может быть связана с тем, как иммунная система вашего ребенка реагирует на определенные раздражители в окружающей среде, такие как пыльца.
Лечение: Если вы подозреваете, что у вашего ребенка экзема, посетите его лечащего врача, который может выписать мазь по рецепту или крем, отпускаемый без рецепта. Чтобы помочь вылечить экзему или предотвратить ее повторное появление, обязательно используйте мягкое мыло и стиральные порошки без запаха, одевайте ребенка в мягкую одежду и купайте его не чаще трех раз в неделю.
Сыпь слюни
Как выглядит сыпь слюнотечение? Сыпь, вызванная слюной, также называемая контактным дерматитом, вызванным облизыванием губ, — это форма экземы, при которой слюна вашего ребенка может раздражать его кожу и губы, вызывая сыпь вокруг рта.
Что вызывает слюнотечение? Слюна от чрезмерного слюнотечения может вызвать эту сыпь. Этот тип сыпи может возникнуть, когда у вашего ребенка много слюни, например, из-за прорезывания зубов. Вот почему ее иногда называют прорезыванием зубов.
Лечение: Часто вытирайте лицо ребенка, если он сильно пускает слюни. Возможно, вы захотите использовать впитывающий нагрудник, который часто меняют, чтобы поддерживать чистоту и сухость в этом месте; Также может помочь нанесение защитной мази, такой как вазелин.Если сыпь доставляет ребенку дискомфорт, холодный компресс может немного уменьшить болезненность. Если слюнная сыпь сильная, сочится или не проходит, проконсультируйтесь с врачом.
Сыпь от пищевой аллергии
Как выглядит сыпь от пищевой аллергии? Кожная сыпь, такая как крапивница, наряду с рвотой и диареей, являются потенциальными симптомами пищевой аллергии.
Что вызывает сыпь от пищевой аллергии? Как следует из названия, сыпь может появиться, если у вашего ребенка аллергия на определенную пищу. Лечение: Если вы заметили какой-либо из вышеперечисленных симптомов, исключите продукты, которые, по вашему мнению, вызвали аллергическую реакцию, и проконсультируйтесь с лечащим врачом вашего ребенка при следующем посещении. Когда вы начинаете давать ребенку твердую пищу, рекомендуется пробовать одну пищу за раз в течение трех-пяти дней, чтобы исключить пищевую аллергию.
Erythema Toxicum
Как выглядит токсическая эритема? При этой распространенной сыпи, часто называемой E tox, у вашего ребенка могут быть несколько красных пятен с желтовато-белыми прыщиками.Этот тип сыпи появляется в первые несколько дней после рождения ребенка. Что вызывает токсическую эритему? Точная причина этой сыпи неизвестна. Лечение: Сыпь проходит сама по себе примерно через неделю, хотя вы можете заметить, что она ненадолго проходит, а затем снова вспыхивает, прежде чем исчезнет навсегда.
Детские прыщи
Как выглядят детские прыщи? Маленькие красные или белые шишки могут появиться на лице вашего новорожденного, обычно на его щеках, носу и лбу.Он также может появиться на спине и груди вашего ребенка. Он может появиться через две-четыре недели после рождения. Что вызывает прыщи у ребенка? Причина появления прыщей у ребенка неизвестна. Лечение: Детские прыщи невозможно предотвратить, но в конечном итоге они проходят сами по себе, не оставляя шрамов. Тем временем вы можете избегать использования лосьонов и масел на коже ребенка и аккуратно очищать кожу новорожденного водой с мягким детским мылом.
Милия
Как выглядят милиумы? Это крошечные белые шишки или желтые пятна, которые могут появиться на лице вашего новорожденного ребенка, а именно на щеках, подбородке или кончике его носа. Что вызывает милиумы? Чешуйки кожи попадают под кожу, вызывая эту сыпь. Лечение: Милии не требуют специального лечения, кроме простого ухода за кожей. Не трите и не трогайте кожу. Раз в день аккуратно умывайте лицо ребенка теплой водой с детским мылом. Шишки обычно исчезают в течение первых двух-трех недель жизни вашего ребенка. Тем временем не наносите лосьоны или масла на пораженный участок.
Потница
Как выглядит потница? Вы можете увидеть маленькие красные бугорки или волдыри от пота в складках его кожи. Что вызывает потницу? Потница, также известная как тепловая сыпь или потница, обычно возникает в жарком и влажном климате или если ваш ребенок перегревается из-за чрезмерной одежды. Лечение: Эти шишки обычно проходят через несколько дней.
Колпачок для люлькиКак выглядит люлька? Технически известный как себорейный дерматит, колыбель колыбели может проявляться в виде чешуйчатых пятен на коже головы вашего ребенка в первые несколько недель его жизни.Он также может появиться в другом месте, например, на шее вашего ребенка, в подмышечных впадинах, за его ушами или даже в области подгузника. Что вызывает колпачок крышки? Точно неизвестно. Это может быть производство слишком большого количества масла (кожного сала) в сальных железах и волосяных фолликулах, задерживающих мертвые клетки кожи. Другой причиной могут быть дрожжи (гриб) под названием Malassezia, которые растут в кожном сале вместе с бактериями. Лечение: Если заболевание присутствует на коже головы вашего ребенка, мытье его волос и мягко расчесывать чешуйки может помочь контролировать состояние.Иногда вам может потребоваться специальный шампунь, который прописал врач вашему ребенку, чтобы избавиться от него. Колпачок люльки обычно уходит в течение нескольких месяцев .
Чесотка
Как выглядит чесотка? И младенцы, и дети старшего возраста могут заболеть чесоткой, но это будет выглядеть по-разному. У грудного ребенка шишки, наполненные жидкостью, будут редкими и часто ограничиваются ладонями рук и подошвами ног. У младенцев постарше вы можете увидеть шишки рядом с красноватыми следами нор. Что вызывает чесотку? Сыпь при чесотке вызывается микроскопическими клещами, которые зарываются в кожу и откладывают яйца. Сыпь обычно появляется в течение двух-четырех недель после того, как крошечные клещи откладывают яйца. Лечение: Если вы подозреваете, что у вашего ребенка чесотка, покажите его лечащему врачу, который осторожно соскоблит его кожу, чтобы взять образец для анализа. Если кожный тест положительный, врач пропишет лекарство, обычно в виде лосьона, который необходимо наносить на все тело.Поскольку чесотка легко распространяется, лечащий врач вашего малыша может порекомендовать лечение всей семье.
Ульи
Как выглядят ульи? Эта зудящая сыпь может быть красной и неровной или проявляться в виде рубцов с бледными центрами. Сыпь может даже напоминать укусы насекомых. Крапивница может возникать только в одной области или по всему телу вашего ребенка и даже может меняться от часа к часу. Что вызывает крапивницу? Крапивница может быть симптомом
вирус
пищевая аллергия, например аллергическая реакция на арахис, древесные орехи, яйца, молочные продукты или моллюски.
аллергическая реакция на лекарства, отпускаемые без рецепта или по рецепту
аллергическая реакция на что-то, к чему прикасался ваш ребенок, например на мыло или растения.
укус насекомого или пчелы.
Лечение: Крапивницу можно вылечить с помощью безрецептурных антигистаминных препаратов, которые могут помочь уменьшить зуд. Холодный компресс также может успокоить пораженный участок. Если у вашего ребенка проблемы с глотанием или хрипы, немедленно обратитесь за неотложной помощью, так как у него может быть анафилактическая реакция.
Импетиго
Как выглядит импетиго? Круглая красная сыпь, связанная с этой заразной инфекцией, обычно появляется на носу, рту и ушах.Импетиго заразно до тех пор, пока есть сыпь, которая иногда образует волдыри и, в конечном итоге, покрывается коркой. В течение этого времени ваш ребенок должен избегать контактов с другими детьми, и вам следует избегать прикосновения к сыпи, чтобы предотвратить распространение инфекции. Что вызывает импетиго? Это может быть вызвано стафилококковыми или стрептококковыми бактериями. Бактерии могут проникать в кожу через порез или укус насекомого, но иногда инфекция может образоваться на здоровой коже. Лечение: Вашему ребенку потребуются антибиотики для лечения инфекции, и лечащий врач вашего ребенка назначит тест, чтобы выяснить, какие бактерии вызвали инфекцию, чтобы выбрать правильный курс лечения.
Стригущий лишай
Как выглядит стригущий лишай? Сыпь состоит из красных чешуйчатых пятен овальной или круглой формы. Если на коже головы ребенка появится сыпь, он может временно потерять волосы в этой области. Стригущий лишай иногда можно спутать с перхотью или колыбелью.Если вашему ребенку больше 12 месяцев и у него чешуйчатая сыпь на коже головы, скорее всего, это вызвано стригущим лишаем, а не колыбелью колыбели. Лечащий врач вашего ребенка может поставить точный диагноз. Что вызывает стригущий лишай? Хотя название предполагает, что эту инфекцию вызывают черви, это не так. Фактически, грибок вызывает появление стригущего лишая либо на коже головы вашего ребенка, либо где-либо еще на его теле. Инфекция может передаваться от человека к человеку или даже от животных к людям. Убедитесь, что гребни, щетки, заколки для волос или головные уборы вашего ребенка не используются совместно с другими членами семьи, если у вашего малыша стригущий лишай. Лечение: Если вы подозреваете, что у вашего ребенка стригущий лишай, отведите его к его лечащему врачу, который либо назначит крем, либо порекомендует безрецептурный крем. Если следовать указаниям врача, стригущий лишай должен исчезнуть примерно через неделю.
Розеола
Как выглядит розеола? Симптомы розеолы, заразной вирусной инфекции, включают розовую сыпь, которая может появиться на туловище вашего ребенка, а иногда и на его руках и шее.Сыпь возникает после лихорадки и симптомов простуды / гриппа. Розеола чаще всего встречается у детей младше 2 лет. Первые симптомы проявляются через 10 дней после заражения. Что вызывает розеолу? Розеола вызывается вирусом. Лечение: Если у вашего ребенка температура 102 градуса по Фаренгейту или выше сохраняется в течение 24 часов, немедленно обратитесь к его лечащему врачу за советом о том, как снизить температуру. Лечащий врач вашего ребенка также может порекомендовать некоторые анализы, такие как анализ крови или мочи, чтобы помочь поставить диагноз.Когда у вашего малыша жар, лучше держать его подальше от других детей, чтобы предотвратить распространение инфекции.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Как выглядит сыпь у детей?
Тепловая сыпь выглядит как маленькие красные шишки или пузырьки от пота. Обычно он появляется в складках кожи вашего ребенка.
- Что такое вирусная сыпь у младенцев?
Вирусная сыпь — это сыпь, которая является симптомом вирусной инфекции. Сыпь, вызванная розеолой, является примером вирусной сыпи.
- Как лечить сыпь у ребенка?
Лечение будет зависеть от причины, вызвавшей сыпь. Лучше всего проконсультироваться с лечащим врачом вашего ребенка, который сможет диагностировать сыпь и порекомендовать лечение. Лечение сыпи может включать в себя лекарства, отпускаемые по рецепту или без рецепта, в виде кремов или мазей.
- Как узнать, серьезна ли сыпь?
Лучше всего показать ребенка его лечащему врачу для диагностики основной причины сыпи и выяснения, какое лечение необходимо, если оно требуется.
Итог
Сыпь на коже ребенка может вызывать беспокойство, особенно если она сопровождается другими симптомами. Выяснить, что могло вызвать сыпь, не всегда так просто. Вот почему рекомендуется проконсультироваться с лечащим врачом вашего ребенка, который сможет диагностировать сыпь и предложить наиболее эффективное лечение. Вскоре кожа вашего малыша станет гладкой и приятной для поцелуев, и вы сможете снова развлекать ребенка, обдувая его здоровую кожу малиной!
Как мы писали эту статью Информация в этой статье основана на рекомендациях экспертов, найденных в надежных медицинских и государственных источниках, таких как Американская академия педиатрии и Американский колледж акушеров и гинекологов.Вы можете найти полный список источников, использованных для этой статьи, ниже. Содержание этой страницы не должно заменять профессиональные медицинские консультации. Всегда консультируйтесь с медицинскими работниками для полной диагностики и лечения.
У вашего ребенка аллергия на подгузники?
Хотя это крайне маловероятно и не очень распространено, аллергия на одноразовые подгузники может развиться и, как известно, случается с некоторыми младенцами. Однако очень часто другие проблемы с похожими симптомами и реакциями ошибочно диагностируются как аллергия на подгузники.Опрелость, раздражение кожи, кандидозные инфекции и повышенная чувствительность к пище — это симптомы, которые могут показаться просто аллергией на подгузники, но гораздо более распространены (и, скорее всего, являются причиной) того, что может поражать кожу вашего ребенка. В любом случае, однако, если вы подозреваете аллергию на подгузники или если ваш ребенок постоянно привередлив , проконсультируйтесь с врачом-педиатром. Ваш врач сможет определить причину, провести несколько тестов и посмотреть, какие варианты доступны для вашего малыша.
Симптомы аллергии:Сыпь от подгузников
Существует много типов сыпи от подгузников , и в зависимости от «типа» высыпания методы лечения и методы лечения опрелостей могут быть разными.Постарайтесь предотвратить появление опрелостей, используя детские салфетки и мазь при каждой смене подгузников.
Пищевая аллергия / чувствительность
В большинстве случаев то, что кажется аллергией на подгузники, на самом деле является пищевой аллергией. Младенцы, которые начали есть твердую пищу и приобщаются к новым сырым ингредиентам, могут проявлять аллергические реакции на некоторые из них. В других случаях, если ребенок находится на грудном вскармливании, у него все еще может быть чувствительность или реакция на что-то конкретное, что ела мама.(В большинстве случаев это может быть аллергия на белок, которая также может присутствовать в детских смесях). Легкая пищевая аллергия проявляется в виде крапивницы, прыщей или рубцов. Другой распространенный симптом пищевой аллергии — появление у ребенка красной сыпи вокруг заднего прохода или ягодиц. Часто ваш ребенок может испытывать дискомфорт или начать сильно плакать .
Кандидозные инфекции
Кандидозная инфекция, более известная как дрожжевая или грибковая инфекция, также может выглядеть как аллергия на подгузники.Грибковая инфекция возникает при дисбалансе естественных микробов и бактерий кожи. Дрожжи любят расти в темных и влажных местах, поэтому их часто можно найти в области паха / гениталий, что создает впечатление, будто это вызвано подгузником. Обратите внимание, что подгузники действительно являются наиболее серьезной причиной дрожжевых инфекций, хотя и не из-за аллергии на подгузники, а из-за редкой или нечастой смены подгузников. Если грязные или влажные подгузники остаются в контакте с кожей в течение длительного времени, это создает идеальную влажную темную среду для роста грибковой инфекции.Чтобы противостоять этому, купите высококачественные впитывающие подгузники, которые дольше останутся сухими, но также не забывайте часто менять подгузники.
Что еще контактировало с кожей ребенка? Подгузники— это лишь один из многих продуктов и материалов, которые контактируют с кожей нашего ребенка, но дети постоянно подвергаются воздействию других продуктов, таких как стиральные порошки, смягчители ткани, салфетки, лосьоны, увлажняющие средства, средства для стирки, кремы от сыпи и шампуни, которые также могут вызывать некоторые проблемы на их чувствительной коже.
Распространенной ошибкой является использование универсальных продуктов для младенцев (и хотя они могут работать для нас), всегда рекомендуется покупать безопасные для детей продукты для вашего малыша. Безопасные для детей продукты — это такие продукты, как лосьоны , моющие средства или детские салфетки , которые были разработаны специально с учетом потребностей ребенка и сделаны с учетом чувствительной кожи ребенка. Хотя не все детские продукты составлены одинаково, они, как правило, мягче, чем универсальные, которые мы используем для себя.Лучшие из них, которые вы можете использовать, должны пройти дерматологические испытания и быть изготовлены без агрессивных ингредиентов, которые, как известно, вызывают раздражение кожи. Выбирая правильные продукты, вы уменьшаете вероятность аллергических реакций. Нельзя сказать, что у вашего ребенка не может быть аллергии на безопасные натуральные компоненты, но вероятность этого намного ниже.
Ничего из этого?Если инфекции, сыпь, проблемы с питанием или агрессивные продукты не являются причиной, и вы уверены, что у вашего ребенка аллергическая реакция на ношение подгузников, это не означает, что у вашего ребенка аллергия на все одноразовые подгузники, представленные на рынке.Более вероятно, что у вашего ребенка может быть аллергия / восприимчивость к определенному компоненту или ингредиенту, входящему в состав подгузника. Все подгузники производятся по-разному и состоят из разных ингредиентов. Проверьте список ингредиентов подгузников, которые вы используете (обычно он находится на задней стороне сумки или на веб-сайте бренда). Из чего сделаны ваши подгузники? Остерегайтесь агрессивных химикатов. Если ваши подгузники из латекса, глютена и не содержат отдушек, скорее всего, вы уже избегаете основной причины аллергии на подгузники.Parasol позаботился о том, чтобы ни один из этих ингредиентов не был добавлен в процессе производства наших подгузников. Натуральные волокна в основе или аллергия, связанная с пластиком, также могут быть компонентами подгузника, на которые может реагировать ваш ребенок.
Всегда полезно проконсультироваться со своим педиатром, которому вы доверяете. Ваш педиатр сможет провести более подробные тесты и обследования на аллергию, которые помогут диагностировать причину проблемы или конкретные ингредиенты, на которые у вашего ребенка аллергия.
