Очаговая склеродермия — причины, симптомы, диагностика и лечение
Очаговая склеродермия – это хроническое заболевание соединительной ткани, характеризующееся преимущественным поражением кожных покровов. Клинически проявляется уплотнением (индурацией) различных участков кожи с последующей атрофией и изменением пигментации, образованием контрактур. Диагноз ставится на основании симптоматики, обнаружения в крови антинуклеарного фактора и антицентромерных антител. В сомнительных случаях проводится гистологическое исследование кожи. Лечение заключается в применении глюкокортикостероидов, иммунодепрессантов, антифиброзных средств, блокаторов кальциевых каналов и проведении ПУВА-терапии. В ряде случаев выполняются хирургические операции.
Общие сведения
Очаговая (локализованная, ограниченная) склеродермия – хроническое аутоиммунное заболевание из группы диффузных болезней соединительной ткани. Патология встречается повсеместно, распространенность составляет от 0,3 до 3 случаев на 100 000 человек. Чаще страдают женщины европеоидной расы. Возраст манифестации очаговой склеродермии зависит от формы. Бляшечная склеродермия чаще встречается у взрослых (30-40 лет), линейная — у детей от 2 до 14 лет, склероатрофический лихен – у женщин старше 50 лет. При локализованной форме, в отличие от системной, поражение внутренних органов в большинстве случаев либо минимально, либо отсутствует. Имеется ассоциация склеродермии с патологиями щитовидной железы (тиреоидитом Хашимото, болезнью де Кервена).
Очаговая склеродермия
Причины
Точная причина заболевания неизвестна. Предполагается этиологическая роль бактерии Borrelia burgdorferi, вызывающей лайм-боррелиоз, однако убедительных данных за эту теорию на сегодняшний день нет. В развитии склеродермии важную роль играет наследственная предрасположенность. Были выявлены более частые случаи очаговой склеродермии среди близких родственников. При проведении генетических исследований обнаружена взаимосвязь между определенными генами гистосовместимости (HLA – DR1, DR4) и локализованной формой заболевания. Провоцирующими факторами, способствующими возникновению склеродермии, являются переохлаждения, травмы, постоянные вибрационные воздействия на кожу, прием лекарственных препаратов (блеомицина). Триггерными эффектами также обладают различные химические соединения (хлорвинил, кремний, нефтепродукты, сицилий, эпоксидная смола, пестициды, органические растворители).
Патогенез
Выделяют три основных патогенетических механизма склеродермии – фиброз (разрастание соединительной ткани), аутоиммунное повреждение и сосудистые нарушения. Иммунная аутоагрессия заключается в выработке лимфоцитами антител к соединительной ткани и ее компонентам. Также лимфоциты синтезируют интерлейкины, которые стимулируют пролиферацию фибробластов, гладкомышечных клеток и образование коллагена. Разрастающаяся при этом соединительная ткань замещает нормально функционирующую ткань. В результате повреждения эндотелия сосудов антителами и пролиферирующими гладкомышечными клетками снижается уровень простациклина (вещества, обладающего антиагрегантными и вазодилатирующими свойствами). Это приводит к спазму микрососудов, повышению адгезии и агрегации форменных элементов крови, внутрисосудистой коагуляции и микротромбозу.
Классификация
Очаговая склеродермия подразделяется на множество форм. Наиболее распространенными являются бляшечная и линейная. У ряда пациентов могут наблюдаться одновременно несколько вариантов заболевания. Существует целый ряд классификаций, но наиболее оптимальной и широко используемой считается классификация клиники Мэйо, включающей следующие разновидности очаговой склеродермии:
- Бляшечная. Данная форма в свою очередь подразделяется на поверхностную (морфеа) и узловатую (келоидоподобную). Характерны типичные участки уплотнения кожи с атрофией и нарушением пигментации.
- Линейная. К ней относятся полосовидная, саблевидная формы, а также прогрессирующая гемиатрофия лица Парри-Ромберга. Очаги располагаются в виде линий по ходу сосудисто-нервного пучка.
- Генерализованная (многоочаговая). Проявляется сочетанием бляшечного и линейного вариантов. Очаги распространены по всему телу.
- Буллезная. При данной разновидности на коже возникают пузыри с жидкостным содержимым, оставляющие после себя эрозии.
- Пансклеротическая инвалидизирующая. Наиболее неблагоприятная форма очаговой склеродермии. Характеризуется тяжелым, прогрессирующим течением, плохо поддается лечению. Поражаются все слои кожи и ткани, лежащие под ней. Развиваются грубые контрактуры суставов и длительно незаживающие язвы на коже.
- Склероатрофический лихен Цумбуша (болезнь белых пятен). Характерно образование пятен белого цвета, сопровождающихся нестерпимым зудом. Преимущественная локализация пятен – половые органы.
Симптомы
Для клинической картины типично образование на коже очагов, которые проходят три последовательных стадий развития – отек, индурацию (уплотнение) и атрофию. В начале заболевания на коже конечностей, шеи или туловища появляются пятна сиреневого или лилового цвета, имеющие нечеткие края. Размер пятен может сильно варьировать – от просяного зерна до размеров ладони и больше. На этом этапе пациент не испытывает каких-либо неприятных ощущений или боли. Затем пятна начинают отекать, кожа в центре очага уплотняется, становится блестящей, приобретает цвет слоновой кости. Пациент начинает ощущать зуд, покалывания, стянутость кожи, болезненность. Далее наступает стадия атрофии. Кожа в очагах истончается, прекращается рост волос, нарушается потоотделение, возникает стойкая дисхромия (гипер- или депигментация) и телеангиэктазии. Иногда развивается атрофодермия (участки западения кожи).
При линейной склеродермии очаги расположены по ходу нервов и сосудов. В случае локализации на коже лица очаги по внешнему виду напоминают рубец от удара саблей (саблевидная форма). Прогрессирующая гемиатрофия представляет собой глубокий процесс с поражением всех тканей половины лица — кожи, подкожной клетчатки, мышц и костей лицевого скелета, что приводит к выраженной деформации лица, обезображивающей внешний вид пациента. Также происходит атрофия половины языка и снижение вкусовой чувствительности.
Из внекожных признаков очаговой склеродермии стоит отметить офтальмологические и неврологические проявления при гемиатрофии Парри-Ромберга. Они включают выпадение ресниц и бровей на стороне поражения, западение глазного яблока из-за атрофии глазных мышц и орбитальной клетчатки, нейропаралитический кератит, головокружения, когнитивные нарушения, мигренозные головные боли, эпилептические припадки. Также возможно развитие феномена Рейно. Симптомы синдрома Рейно следующие – стадийное изменение окраски кожи пальцев рук вследствие вазоспазма и последующей гиперемии (бледность, цианоз, покраснение), сопровождающееся онемением, болью и покалыванием в пальцах рук. Остальные экстрадермальные проявления, характерные для системной склеродермии, встречаются крайне редко.
Осложнения
Наиболее распространенная проблема рассматриваемого заболевания – косметические дефекты. Серьезные осложнения, представляющие угрозу для жизни больного, возникают редко. К ним относятся нарушение мозгового кровообращения при гемиатрофии лица, ишемия и гангрена пальцев рук при феномене Рейно, выраженные контрактуры суставов, инвалидизирующие пациента. Через несколько лет после дебюта болезни могут развиться тяжелые поражения внутренних органов – фиброз легких, легочная гипертензия, фиброз миокарда, перикардит, стриктуры пищевода, острая нефропатия, почечная недостаточность.
Диагностика
- Лабораторные. В анализах крови выявляются эозинофилия, повышение уровня ревматоидного фактора, гаммаглобулинов, высокие титры антицентромерных антител и антинуклеарного фактора (АНФ). Наличие антител к топоизомеразе (анти-Scl 70) свидетельствует в пользу системного процесса. При развитии «склеродермической почки» в моче появляются белок и эритроциты.
- Инструментальные. При капилляроскопии наблюдается дилатация капилляров без участков некроза. По данным ФЭГДС могут встречаться признаки эзофагита, стриктуры пищевода. При фиброзе миокарда на ЭКГ иногда обнаруживаются нарушения ритма сердца, на ЭхоКГ – зоны гипокинеза, выпот в перикардиальную полость. На рентгенографии или компьютерной томографии легких отмечаются интерстициальные изменения.
- Гистологическое исследование биоптата кожи. Заключительный этап, позволяющий достоверно поставить диагноз. Проводится при сомнительных результатах предыдущих исследований. Характерны следующие признаки — инфильтрация лимфоцитами, плазмоцитами и эозинофилами в ретикулярном слое дермы, утолщенные коллагеновые пучки, набухание и склероз сосудистой стенки, атрофия эпидермиса, сальных и потовых желез.
Очаговую склеродермию дифференцируют с другими формами склеродермии (системной, склеродермой Бушке), дерматологическим заболеваниями (саркоидозом кожи, липонекробиозом, склеродермоподобной формы поздней кожной порфирии, базально-клеточным раком), поражением мягких тканей (панникулитом, липодерматосклерозом, эозинофильным фасциитом). В дифференциальной диагностике принимают участие онкологи, гематологи.
Лечение
Этиотропной терапии не существует. Метод лечения и вид лекарственного средства необходимо подбирать с учетом формы заболевания, тяжести течения и локализации очагов. При линейной и бляшечной формах используются топические глюкокортикостероиды высокой и сверхвысокой активности (бетаметазон, триамцинолон), синтетические аналоги витамина Д. При выраженной индурации кожи эффективны аппликации с диметилсульфоксидом. В случае поражений внутренних органов с целью уменьшения фиброзообразования назначаются пеницилламин и инъекции гиалуронидазы.
При неглубоких процессах хорошим терапевтическим действием обладает ПУВА-терапия, которая включает облучение кожи ультрафиолетовыми волнами длинного спектра с одновременным пероральным или наружным применением фотосенсибилизаторов. Тяжелое поражение кожи служит показанием к применению иммунодепрессантов (метотрексата, такролимуса, микофенолата), синдром Рейно — блокаторов кальциевых каналов (нифедипина) и препаратов, улучшающих микроциркуляцию (пентоксифиллина, ксантинола никотината). При склероатрофическом лихене проводится низкоинтенсивная лазеротерапия. В случае развития контрактур суставов, значительно затрудняющих движения, или грубых деформаций скелета и косметических дефектов лица требуется хирургическая операция.
Профилактика и прогноз
В подавляющем большинстве случаев очаговая склеродермия имеет доброкачественное течение. Правильно подобранная терапия позволяет добиться регресса симптомов. Иногда наступают спонтанные ремиссии заболевания. Неблагоприятные исходы возникают при тяжелых формах (прогрессирующей гемиатрофии лица, пансклеротической инвалидизирующей склеродермии), а также поражении внутренних органов. Эффективных методов профилактики не разработано. Рекомендуется избегать или максимально ограничить контакт кожи с химическими соединениями (кремнием, сицилием, хлорвинилом, нефтепродуктами, органическими растворителями, пестицидами, эпоксидной смолой).
www.krasotaimedicina.ru
Системная и очаговая склеродермия: симптомы, диагностика, лечение
Причины возникновения болезни
Точная причина, способная спровоцировать появление склеродермии, неизвестна, но существуют теории происхождения болезни. Наследственная предрасположенность к заболеванию является самой актуальной теорией, согласно которой склеродермия возникает только при генетических дефектах, активирующих заболевание при появлении провоцирующих факторов. При склеродермии происходит повышенный синтез коллагена, одновременно путем запуска иммунных реакций разрушается соединительная ткань. Воспаление проходит с преобладанием пролиферации фиброзной ткани на фоне дегенеративных изменений.
К провоцирующим факторам относятся:
- Вакцины и лекарственные с высокими аллергенными свойствами.
- Инфекционные заболевания, особенно РНК-содержащие и медленные ретровирусы, способные длительно находится в организме, провоцируя аутоиммунный процесс.
- Любые заболевания соединительной ткани, передающиеся по наследству.
- Переохлаждения, воздействие ультрафиолетового излучения и травмы опорно-двигательной системы.
- Гормональные расстройства, включая физиологические процессы (роды, менопауза).
Формы болезни
Для каждой формы заболевания существует код по мкб 10, которым обозначается диагноз установленный доктором. Клинически выделяется две большие группы:
- Очаговая склеродермия.
- Системная склеродермия.
Очаговая форма
Очаговая форма в мкб 10 обозначена кодом L94. Особенность этой группы склеродермий заключается в четкой локализации патологического процесса. Очаговые формы различаются по клинической картине.
Бляшечная форма
Бляшечная склеродермия локализована на коже. На первой стадии у больного появляются бляшки размером от 1 до 16 см с ровными, ограниченными границами и ободком темно-красного или сиреневого цвета. Цвет бляшки желтый, часто имеет металлический оттенок, при осмотре напоминают блестящую и гладкую глянцевую бумагу. Бляшечная склеродермия располагается на поверхности рук, ног, туловища и головы. Чаще имеет круглые, овальные или линейные формы.
Постепенно патологические бляшки становятся твёрдыми на ощупь, напоминая воск, застывший на коже. Соединительная ткань, в которую переродилась кожа, теряет нормальное строение, исчезают сальные железы, выпадают волосы. На второй стадии происходит гипертрофия коллагена в бляшке, и кожа теряет естественную способность к растяжению.
На последней, третьей стадии происходит дегенерация в соединительной ткани, измененная склеродермией кожа истончается, но остаётся такой же плотной. Размеры бляшки остаются прежние, форма приобретает окончательную форму в виде спирали, овала, ленты с четко очерченными границами.
Склероз полового члена и крайней плоти
Склеродермия полового члена является разновидностью бляшечной формы. Образуются плотный очаг соединительной ткани, западающий на фоне здоровой поверхности. Склеродермия крайней плоти внешне похожа на твёрдый шанкр, образующийся при сифилисе, или плоскоклеточный рак, поэтому для подтверждения диагноза необходимы дополнительные исследования, позволяющие отличить болезни друг от друга.
Линейная форма

Линейная склеродермия — вариант очаговой формы заболевания. Располагается линейная склеродермия от волосистой части лба до кончика носа на лице или на груди вдоль зоны Геда, соответствующей крупному нервному волокну. Образовавшийся очаг линейной склеродермии напоминает рубец от удара лезвием, эта форма заболевания отражает взаимосвязь патологии с нервной системой.
Болезнь белых пятен
Еще одной формой очаговой склеродермии является болезнь белых пятен. Излюбленное место локализации патологических элементов при этой форме болезни является шея, грудная клетка, плечи, слизистая рта и половых органов. Появляющиеся белые пятна в диаметре около 10 мм с четко ограниченными ободками расположены скоплениями из нескольких фиброзных очагов. Отличительной особенностью болезни белых пятен является их расположение выше или ниже здоровой кожи.
Поверхностная форма
Поверхностная склеродермия отличается от других очаговых форм отсутствием четкой границы со здоровой кожи по периферии. Бляшки при ограниченной поверхностной склеродермии распространяются очень медленно имеют голубовато-коричневый цвет. Пораженные участки располагаются ниже уровня здоровой кожи, через бляшку просвечивается сосудистая сеть. Располагаются патологические очаги на спине и ногах.
Гемиатрофия лица Парри-Ромберга
Редкой, но опасной формой ограниченной склеродермии является гемиатрофия лица Парри-Ромберга. Патологический очаг располагается исключительно на лице с левой или правой стороны. Болезнь чаще поражает девушек молодого возраста и развивается до 40 лет, но предпосылки гемиатрофии лица появляются еще в детском возрасте.
На начальной стадии формирования склеродермии на коже появляются участки желтого или синего цвета. Прогрессируя, очаги пораженной кожи уплотняются и подвергаются дистрофическим изменениям. Лицо, пораженное гемиатрофией Парри-Ромбера, внешне асимметричное, морщинистое с участками истонченной кожи и гиперпигментации. В связи с тем, что эта форма склеродермии способна распространятся на подкожную клетчатку, мышцы и кости, возникают грубые косметические дефекты, значительно искажая внешность больного человека.
Системные варианты болезни
Системная склеродермия имеет код М34 по мкб 10 и является наиболее опасной формой для здоровья человека. Под влиянием повышенной пролиферации элементов соединительной ткани (фибробластов) возникает диффузная склеродермия, которая распространяется по всей поверхности кожи или переходить на прочие органы, поражая все его слои.
Преимущественное поражение кожи

Прогрессирующий системный склероз кожи встречается у большинства больных. Изначально в патологический процесс вовлекается кожа лица и кистей рук. Перерождение нормальных тканей в фиброзные очаги с последующей атрофией сопровождается отёком. Кожа лица уплотняется, не собирается в кожную складку, теряет эластичность, образуются морщины.
В клинической практике совокупность симптомов склеродермии на лице называют «маскообразное лицо». Одновременно с этим симптомом появляются «сосискообразные» пальцы (склеродактилия), что связано с отеком пальцев с уплотнённой кожей. Придатки кожи также подвергаются действию системной склеродермии, ногти деформируются, а волосы в местах склероза выпадают. Атрофические изменения постепенно приводят к формированию трофических язв и некрозов.
Преимущественное поражение сосудов
Для системной склеродермии характерны поражения сосудов по типу облитерирующего эндартериита. Наиболее частой формой является вазоспастический криз (синдром Рейно).
Первыми признаками прогрессирующей болезни будут изменения цвета кистей рук и пальцев под влиянием холодовых раздражителей или эмоционального напряжения, иногда факторов для проявления симптомов не требуется. Механизм возникновения нарушения кровотока при синдроме Рейно связан с сужением периферических артерий, внутренняя стенка которых потеряла эластичность и перекрыла часть сосуда. Больные жалуются на озноб в кистях рук, бледность или цианоз пальцев. Постепенно под действием ишемии образуются трофические язвы с переходом в некроз ногтевых фаланг пальцев.
Преимущественное поражение опорно-двигательной системы
Опорно-двигательная система подвержена заболеваниям соединительной ткани. Капсулы и связки являются неотъемлемой частью суставов, которые поражаются при системной склеродермии. Ощущается скованность в теле, при движениях суставы голени издают хруст. Мышцы становятся плотными на ощупь, но истончаются. Кости подвергаются разрушению, сильнее всего страдают фаланги пальцев, которые ломаются, деформируются и укорачиваются.
Преимущественное поражение пищеварительной системы
Прогрессирующий системный склероз поражает каждый орган. Склеродермия пищевода приводит к нарушению продвижения пищи по органу. Механизм нарушения пищеварения связан с утолщением стенок пищевода и нарушением перистальтики связанной с ригидностью (отсутствием моторики) органа. Сопутствующими симптомами выступают тошнота, ком за грудиной, периодическая рвота, изжога.
Склеродермия пищевода требует своевременного хирургического вмешательства, иначе сужение органа полностью ограничит прохождение пищи. Кишечник подвергается фиброзному перерождению реже, но способен привести больного к полному истощению за счет нарушения всасывания и проходимости кишечника. По аналогии со склеродермией пищевода останавливается перистальтика.
Ювенильная форма болезни
Склеродермия у ребенка начинается с нарушения периферического кровообращения. Симптомы у детей схожи с таковыми у взрослых. Основным признаком, позволяющим заподозрить системную склеродермию у детей, является диффузное уплотнение кожи с распространенностью по всей поверхности. Постепенно присоединяются прочие симптомы: миозит, гнойничковые болезни, деформация придатков кожи.
Практически для всех детей с системной склеродермией характерно поражение сердца. При поражении миокарда происходит нарушение сократимости сердца, ребенок становится бледным, быстро утомляется. При поражении эндокарда формируется «доброкачественный» порок сердца, обычно патологические изменения происходят в митральном клапане. Склеродермии у детей свойственно протекать в хронической, иногда подострой форме.
Диагностика склеродермии основана на использовании клинических признаков. Для постановки диагноза определяют «малые» и «большие» критерии.
К «большим» критериям относят:
- периферическая склеродермия: симметричный склероз в области пальцев, с распространением от пястно-фаланговых и плюснефаланговых суставов. Уплотнение кожи наблюдаются по всей поверхности тела (лицо, шея, грудь, живот).
К «малым» симптомам относят:
- Склеродактилия.
- Дигитальные рубчики. На ногтевых фалангах пораженная кожа становится ниже здоровой, кончики пальцев отвердевают.
- Склероз базальных сегментов обоих легких. При рентгенологическом исследовании оснований легких выявляются сетчатые тени, иногда появляется симптом «сотового легкого».
Специалисты, решающие проблему, и используемые методы лечения болезней соединительной ткани
Больных склеродермией интересует, как можно избавиться от склеродермии и какой врач её лечит. Восстановлением здоровья больных занимаются дерматологи и ревматологи, используя комбинированный и индивидуальный подход к каждому больному. Для аппаратного лечения используют дарсонваль. С помощью токов слабой силы аппарат способен восстановить трофику и регенерацию тканей, снизить воспаление. Также положительное влияние оказывают лазер и электрофорез.
Медикаментозная терапия проводится с помощью препаратов различных групп. Остановить прогрессирование системной склеродермии может метотрексат. Цитостатик тормозит образование новых очагов фиброза, но оказывает сильные побочные эффекты. Для местного разрушения участков с патологической тканью используют лидазу. Чтобы облегчить течение болезни, и улучшить состояние кожных покровов, используется экстракт виватона.
Положительные отзывы от врачей и больных получил Купренил. Препарат оказывает противовоспалительное, иммунодепрессивное действие, влияя на патогенетический компонент заболевания, нарушая аутоиммунный процесс.
Оставляйте ваши комментарии под статьёй, делитесь мнениями и вариантами лечения системной склеродермии. Будьте здоровы!
oskleroze.ru
причины, симптомы у взрослых, диагностика и лечение в Москве
Очаговая склеродермия – это хроническое прогрессирующее аутоиммунное заболевание соединительной ткани, характеризующееся появлением на различных участках тела очагов локального воспаления (эритемы и отека), с последующим формированием в них склероза и/или атрофии кожи и подкожной жировой клетчатки. Данная патология встречается у представителей любой расы. Женщины болеют чаще, чем мужчины (2,7:1). Заболевание может возникать в любом возрасте, даже у новорожденных, начинаясь без какой-либо симптоматики и ухудшения общего состояния. Согласно эпидемиологическим данным, очаговая склеродермия (см. фото №1) занимает второе место по распространённости среди аутоиммунных заболеваний соединительной ткани. За последнее десятилетие увеличилась тенденция к более агрессивному течению данной патологии, что, возможно, связано с несоблюдением норм диспансеризации и сроков лечения.

Очаговая склеродермия(фото№1)
У больных со склеродермией всегда есть риск перехода локализированного процесса в системный. Выделяют четыре основных прогностические фактора, которые говорят о вероятности диффузного течения данного заболевания, а именно:
- Дебют заболевания в возрасте до 20 лет или после 50 лет;
- Множественная бляшечная или линейная формы заболевания;
- Локализация очагов поражения над суставами конечностей;
- Дисиммуноглобулинемия.
В Юсуповской больницы диагностикой и лечением различных аутоиммунных заболеваний соединительной системы занимаются врачи-ревматологи. Для своевременного обследования и проведения дальнейшего лечения клиника оснащена мощной диагностической базой, которая представлена целым рядом инновационного медицинского оборудования европейского образца. В дневном стационаре клиники пациент сможет пройти быстро и комфортно все необходимые процедуры, минуя часовые стояния в очереди.
Очаговая склеродермия: этиология и патогенез
В большинстве случаев причины возникновения очаговой склеродермии остаются неизвестные. В патогенезе заболевания основную роль играют аутоиммунные нарушения, повышение синтеза и отложение в коже и подкожной жировой клетчатке коллагена и других компонентов соединительной ткани, микроциркуляторными расстройствами. Шифр по очаговой склеродермии по Международной классификации болезней МКБ-10соответствует L94.0
Очаговая склеродермия: классификация
На данном этапе общепринятой классификации не разработано. Наиболее приемлема классификация С.И. Довжанского (1979) очаговой склеродермии (см. фото № 2) у взрослых, которая включает в себя все клинические формы:
- Бляшечная склеродермия; очаговая, узловатая;
- Линейная склеродермия;
- Генерализованная склеродермия
- Глубокая склеродермия;
- Пансклеротическая склеродермия;
- Буллезная склеродермия;
- Идиопатическая атрофодермия Пазини-Пьерини;
- Прогрессирующая гемиатрофия лица Парри-Ромберга;
- Склероатрофический лихен.

Очаговая склеродермия (фото №2) у взрослого. Линейная форма.
Очаговая склеродермия: клиническая картина
Клиническая картина очаговой склеродермии разнообразна. Больные на приеме у врача-ревматолога могут предъявлять жалобы на зуд, болезненность, чувство покалывания и стянутости кожи, ограничение движения в суставах, деформацию пораженных участков кожи.
Классически принято выделять три стадии развития данной патологии соединительной ткани:
- Эритема (отек) – появление покраснения кожи в области поражения;
- Склероз – появление уплотнения кожи;
- Атрофия кожи – истончение кожи и подкожно-жирового слоя.
Наиболее распространенной формой очаговой склеродермии является бляшечная склеродермия, которая характеризуется появлением на туловище или конечностях очагов эритемы и индурации (уплотнение) кожи. Центр очагов со временем светлеет, приобретает оттенок слоновой кости, и все больше затвердевает. Процесс склерозирования продолжается пока не сформируется блестящий атрофический пласт. В течение месяца он разрешается, приобретая коричневатую гиперпигментацию.
При узловатой склеродермии появляются единичные или множественные узелки, внешне похожие на келоидные рубцы. Как правило, они появляются у больных, не имеющих склонности к развитию келоидов. Кожа в области склеродермии имеет телесный цвет.
При линейной склеродермии на кожи появляются очаги эритемы линейной формы. Характерная локализация очагов по ходу сосудисто-нервного пучка или на одной половине тела.
Очаговая склеродермия: диагностика
Диагностика очаговой склеродермии основывается на данных анамнеза заболевания, анамнеза жизни, жалоб и клинической картине заболевания. Данную патологию следует лечить и наблюдать у врача-ревматолога. Для исключения сопутствующих заболеваний и противопоказаний пациент должен быть проконсультирован следующими специалистами:
- Терапевтом;
- Кардиолог;
- Эндокринологом;
- Гинекологом;
- Невропатологом;
- Гастроэнтерологом;
- Отоларингологом.
Для уточнения активности патологического процесса, а также исключения системной гипертермии назначают проведение следующих исследований:
- Лабораторные обследования: ОАК, ОАМ, биохимический анализ крови;
- Гистологическое исследование кожи;
- Определение в крови антинуклеарного фактора;
- УЗИ органов брюшной полости, почек, щитовидной железы;
- ЭКГ;
- Рентгенография грудной клетки;
- Компьютерная томография;
- Магнитно-резонансная томография.
Очаговая склеродермия: лечение
Лечение очаговой склеродермии в Юсуповской больнице подбирается в индивидуальном порядке каждому пациенту в зависимости от формы, стадии и тяжести течения заболевания, а также локализации очагов поражения. Терапия при данном заболевании соединительной ткани должна быть направлена на:
- Снижение активности патологического процесса и прогрессирование заболевания;
- Уменьшение площади поражения кожи и выраженность клинических симптомов заболевания;
- Предотвращение развития осложнений;
- Улучшение качества жизни больных.
При наличии сгибательных контрактур, деформаций скелета и косметических дефектов кожи необходима консультация хирурга для решения вопроса о проведении хирургической коррекции.
Больные с активным, быстро прогрессирующим течением заболевания показано введение в медикаментозную терапию глюкокортикостероидных препаратов системного действия.
Больным с тяжелыми формами очаговой склеродермии со сформированными глубокими поражениями кожи и подлежащих тканей назначают цитостатические препараты (метотрексат) в виде монотерапии или в комбинации с глюкокортикоидными препаратами системного действия. Иногда может наблюдаться спонтанный регресс склерозирующего процесса кожи или полное разрешение очагов поражения.
В Юсуповской больнице ведущие специалисты с многолетним стажем работы ведут пациентов с различными формами очаговой склеродермии. В стенах стационара пациент окунется в комфортабельную и уютную атмосферу, благодаря профессиональной работе высокоспециализированного медицинского персонала. После курса лечения для каждого больного разрабатывается программа реабилитации. Звоните по телефону для записи на прием к врачу-ревматологу.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Ревматология. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг..
- Багирова, Г. Г. Избранные лекции по ревматологии / Г.Г. Багирова. — М.: Медицина, 2011. — 256 c.
- Сигидин, Я. А. Биологическая терапия в ревматологии / Я.А. Сигидин, Г.В. Лукина. — М.: Практическая медицина, 2015. — 304 c.
Наши специалисты

Ревматолог, врач высшей категории, член ассоциации ревматологов России

Ревматолог, врач высшей категории
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
yusupovs.com
лечение народными средствами, прогноз, диагностика, симптомы
Аутоиммунные заболевания могут поражать ткани любых органов, в том числе кожи. В дерматологии аутоиммунный процесс может быть представлен в виде очаговой склеродермии.
Особенности болезни
Очаговая склеродермия – это дерматологическая патология с локальным (частичным) поражением кожных покровов. В отличие от системной формы недуга, который поражает соединительную ткань во всем организме, очаговая склеродермия проявляется исключительно на коже. Впрочем, есть исследования, доказывающие, что очаговая форма имеет риск перерасти в системную.
Согласно данным статистики, женщины болеют чаще мужчин, а дети – чаще взрослых. В целом очаговую склеродермию сложно назвать распространенным заболеванием.
В системе классификации болезней МКБ-10 недугу присвоен шифр L94.0.
Это видео на примере расскажет о внешнем виде очаговой склеродермии:
Классификация и стадии
Очаговую склеродермию можно разделить на два типа: линейную и бляшечную.
Бляшечная форма встречается чаще всего, при ней на теле образуются кольцевидные поражения кожи, которые меняют свой внешний вид в зависимости от стадии: пятно, бляшка и атрофия. Существует, как минимум, 5 вариантов проявления бляшечной склеродермии:
- генерализованная;
- поверхностная;
- беллезная;
- узловатая;
- атрофическая.
Линейная форма встречается редко, поражения кожи при ней обычно затрагивают только конечности и кожу верхней трети лица. Сами образования могут напоминать ленты или удары саблей.
Также на фоне очаговой склеродермии могут быть диагностированы следующие патологии:
- болезнь белых пятен, при которых образования белого цвета присутствуют на туловище, шее и гениталиях;
- склероатрофический лихен, при котором на гениталиях у женщин появляются пятна белого цвета с фиолетовым контуром;
- болезнь Пазини-Пьерини, при которой образования на коже присутствуют исключительно на спине;
- болезнь Парри-Ромберга, при которой симптоматика сосредоточена коже лица.
Фото очаговой склеродермии

Причины возникновения
Очаговая склеродермия является аутоиммунным заболеванием, поэтому говорить об ее этиологии затруднительно. При аутоиммунных процессах антитела, вырабатываемые иммунной системой для борьбы с проникающими в организм антигенами, атакуют ткани организма, в данном случае – соединительную ткань кожи.
Есть множество гипотез, которые объясняют причины развития подобных патологий, но пока ни одна из них не является научно доказанной. Известно, что весомую роль играет наследственный фактор и повышенная нагрузка на иммунную систему, например, наличие хронических источников инфекции ли частые простуды.
Симптомы очаговой склеродермии
Основным симптомом очаговой склеродермии является появление на коже специфических образований, которые сначала выглядят как кольцевидные, круглые или линейные синяки, затем они уплотняются и желтеют, и, наконец, кожа на пораженных участках белеет, на них исчезают поры и волосы. Так же есть еще перечень неспецифических симптомов, которые часто наблюдаются у больных:
- на холоде пальцы рук становятся белыми;
- в суставах периодически возникают боли;
- на щеках проявляется купероз: сосудистые «звездочки»;
- шелушатся ладони.
Обычно вся кожа на теле на фоне болезни несколько видоизменяется: становится более плотной и грубой из-за избыточного продуцирования коллагена.
Диагностика
Во время диагностики врач должен дифференцировать патологию от похожих по симптоматике недугов. Обычно это требуется только на начальных стадиях заболевания, так как при развернутой клинической картине все заболевания отличаются друг от друга:
Самым верным способом диагностики является биопсия кожи. Под местным обезболиванием отщипывается небольшой участок кожного покрова, который исследуется в лаборатории под микроскопом.
Также необходимо проведение клинического анализа крови, иммунограммы и теста на реакцию Вассермана.
Лечение
Терапия очаговой склеродермии проводится по индивидуальной схеме, составленной непосредственно для пациента дерматологом, исходя из имеющихся симптомов и степени их выраженности и данных анализов.
Медикаментозное лечение
Очаговая склеродермия лечится при помощи комплекса препаратов.
- Антибиотики пенициллиновой группы: Амоксициллин; Ампициллин; Оксациллин.
- Ферменты, улучшающие проницаемость тканей: Лидаза, Экстракт алоэ, Химотрипсин.
- Антагонисты кальция для улучшения кровообращения: Магне В6, Коринфар, Нифедипин.
- Сосудорасширяющие средства: Милдронат, Трентал, никотиновая кислота.
- Мази для замедления процесса атрофии пораженной кожи: Солкосерил, Ретинол, Актовегин.
В среднем, медикаментозное лечение длится порядка полугода. Но врачи редко рекомендуют непрерывный прием лекарств, так как длительный прием антибиотиков негативно сказывается на иммунитете и пищеварении, а постоянное использование сосудорасширяющих препаратов наносит урон сердечно-сосудистой системе. Именно поэтому важно обратиться к дерматологу за схемой терапии, не занимаясь самолечением.
Терапевтическое лечение
Хороший лечебный эффект оказывает физиотерапия. Когда на теле при обследовании обнаруживается мало очагов поражения, дерматолог может рекомендовать начать терапию именно с физиолечения, и лишь при ее неэффективности прибегнуть к приему препаратов.
Таким образом, при очаговой склеродермии используются:
- лазерная терапия;
- электромагнитная терапия;
- электрофорез с нанесением мазей на пораженные участки;
- фонофорез с ферментами;
- кислородная барокамера;
- ванны и грязелечение;
- массаж.
Все описанные способы можно применять и на фоне медикаментозного лечения, а также после завершения курса для профилактики рецидива.
Народное лечение
Использовать мази и отвары лекарственных трав при склеродермии можно, но исключительно после консультации с дерматологом. Все описанные методы не заменяют основного лечения, но могут облегчить симптомы и ускорить выздоровление.
Большой популярностью пользуются компрессы из алоэ, отварной репчатой луковицы или настоем ромашки. На пораженную кожу накладывается компресс или пропитанный отваром ватный диск, оборачивается полиэтиленом и оставляется на 30-40 минут.
В качестве натуральной мази для улучшения регенерационных свойств кожи можно использовать растопленный животный жир с соком полыни.
Диета
Специальной диеты для людей, больных очаговой склеродермии не существует. Но вместе с тем, известно, что изменение рациона положительно сказывается на терапии аутоиммунных заболеваний.
Для коррекции питания нужно придерживаться следующих правил:
- употреблять больше свежих фруктов и овощей;
- получать с пищей достаточно витаминов А, В, С, D и Е;
- отдавать предпочтения продуктам с высоким содержанием клетчатки;
- пить не менее полутора литров жидкостей, если нет противопоказаний со стороны эндокринной и мочевыделительной систем.
Также важно полностью отказаться от употребления алкоголя, фастфуда и курения.
Профилактика заболевания
Методов, способных полностью предупредить развитие болезней с аутоиммунным фактором, не существует. Но предотвратить поражение кожи можно при своевременном обращении к врачу, например, если наследственность человека отягощена склеродермией.
Также необходимо не нагружать иммунитет: избегать простуд, осуществлять закаливание, устранять все источники хронической инфекции в организме, не проводить самолечения, использовать средства с фактором защиты от ультрафиолета.
Осложнения
Основным осложнением очаговой склеродермии является поражение не только тканей кожи, но и других органов. Также известно, что при поздно начатом лечении или неправильно назначенной терапии человек может столкнуться с гиперпигментации кожи, куперозом, хроническими воспалениями носоглотки и слизистой глаз, синдромом Рейно.
Также патологическая активность иммунной системы способна нарушать деятельность всех систем организма, приводиться к заболеваниям эндокринной и нервной системы.
Прогноз
При своевременном и правильном лечении прогноз, как правило, благоприятный. Очень важно завершить курс полностью, не прекращаться его по мере исчезновения внешних симптомов болезни. В этом случае риск рецидива практически минимален.
Женщина делится собственным опытом избавления от такой болезни:
gidmed.com
Склеродермия очаговая: лечение заболевания.Как избежать осложнений?
Очаговая склеродермия распространена главным образом среди женщин. Так, более 75 % пациентов, у которых наблюдалось данное заболевание, являются женщинами в возрасте от 40 до 55 лет. Является менее агрессивной формой склеродермии и поддается лечению легче, чем системная форма заболевания, при которой затрагиваются не только области кожного покрова, но и некоторые внутренние органы пациента. Что такое склеродермия очаговая? Лечение заболевания должно проходить под наблюдением врача.
Причины слкродермии
Склеродермия очаговая: причины
Сказать на сто процентов точно, что именно приводит к образованию белых пятен на коже, медицина на сегодняшний день не может. Белые пятна сами по себе являются следствием неправильной воспроизводства коллагена. И представляется, что именно причины нарушения синтеза коллагена являются причиной развития склеродермии. К таким причинам относятся:
- воспроизводство в организме антител вследствие нарушения иммунной системы, вызывающих отторжение клеток кожного покрова
- возникновения различных, доброкачественных и онкологических вредных образований
- патологическое развитие тканей соединения
- наследственная предрасположенность
- занесенные в организм вирусы и инфекционные заболевания
- гормональные нарушения, в том числе и в период беременности
- ультрафиолетовые лучи
- нервозность, предрасположенность к стрессам
- травмы головного мозга
Очаговой склеродермии свойственен избыточный синтез коллагена, который очень быстро накапливается в верхних слоях кожного покрова. Это вызывает шелушение, огрубения данного участка кожи вследствие их уплотнения.
Виды склеродермии
Полный перечень разновидностей данного заболевания до сих пор не установлен. Однако существует ряд клинически освидетельствованных разновидностей, которые по тем или иным характеристикам отличаются друг от друга. На сегодняшний день выделяют несколько типов заболевания.
Бляшечная склеродермия, которая в свою очередь подразделяется на следующие подтипы:
- индуративно-атрофическая
- поверхностная, сиреневого цвета
- глубокая
- буллезная
- генерализованная
Линейная склеродермия, в которой выделяют следующие типы:
- лентообразная
- полосовидная
- следы удара сабли
Кроме того, существуют такие виды склеродермии, как:
- Белые пятна. Данный вид также называют белым лишаем
- Атрофодермия идеопатическая
- Гемиатрофия
Основными отличительными чертами являются форма пятна, оттенок, плотность образования и т.д.
Признаки склеродермии
Наиболее часто встречающейся формой очаговой склеродермии является бляшечный тип. При этом типе на коже пациента появляется несколько незначительных и в основном локализованных в одной области (руки, ноги, шея и т.д.) пятен. В зависимости от стадии развития они имеют следующее внешнее выражение:
- ранняя стадия – плоское пятно на поверхности кожи
- средняя стадия – выпуклая и выделяющая на поверхности кожи бляшка
- поздняя стадия развития – атрофированный участок кожи
Развитие заболевания начинается с появления нескольких пятен четкого темно-розоватого оттенка. По истечению от одного до трех суток в центре каждого пятна начинает развиваться белковое образование, размером с небольшую точку, соответственно белого цвета.
После этого может наблюдаться расширение каемки розового пятна. От интенсивности увеличения данного образования можно судить о том, как быстро и агрессивно развивается заболевание.
В целом, пятно имеет следующую характеристику:
- теряется узор кожного покрова
- на данном участке выпадает волосяной покров
- перестает выделят подкожный жир и пот
- данный участок кожи нельзя сложить пальцами
В таком состоянии пятно может находиться неопределенно долгое время. В клинических случаях такое проявление наблюдалось от одной недели до трех месяцев. По истечению указанного срока наступает полная атрофия кожи в пораженной области.
Переход очаговой формы склеродермии в системную
В мире медицины до сих пор не сложилось единое мнение по поводу перерастания очаговой склеродермии в системную форму заболевания.
Некоторые специалисты предполагают, что это различные заболевания, имеющие лишь общую причину. Другие заявляют, что это различные стадии одного и того же заболевания. Третьи считают, что эти два заболевания абсолютно не взаимосвязанные.
Однако, как показывает практика, более чем у половины пациентов наблюдалось, что очаговая, ограниченная форма склеродермии переросла в системную. Такому скачку в развитии заболевания могут способствовать следующие факторы:
- появление пятна в возрасте до 20 лет или после 50
- бляшечная форма или линейный подтип чаще всего развиваются до системной склеродермии
- повышение циркуляции в лимфоузлах
- повышенный уровень антител, отторгающих лимфоциты
- отсутствие иммунитета на клеточном уровне
Таким образом, развитие заболевания и возникновение осложнений происходит на клеточном уровне. По этой причине заниматься самостоятельным диагностированием, а тем более самолечением, не рекомендуется.
Методы выявления склеродермии
Основной сложностью в диагностировании является схожесть внешних признаков заболевания с целым рядом патологий. По этой причине при осмотре и обследовании врачи проводят дифференциацию склеродермии в отношении следующих заболеваний:
- витилиго или же нехватка меланина
- лепра, только не обозначенные признаками формы
- крауроз
- невус келлоидноподобный
- синдром Шульмана
- базальноклеточная форма рака
- псориаз
Лишь после проведения дифференциации пациенту назначают следующие анализы:
- биопсия кожного покрова
- тест на реакцию по системе Вассермана
- общая биохимия крови пациента
- анализ крови
- иммунограмма
Самым эффективным способом выявления очаговой склеродермии является биопсия. Именно данный метод анализа признан в качестве золотого стандарта в медицине и позволяет установить заболевание с точностью до 100 %.
Лечение очаговой склеродермии
При лечении данного заболевания основным условием является комплексность. К тому же излечение занимает долгое время. В целом, таких комплексных курсов лечения должно быть не меньше 6. Курсы необходимо проходить с интервалом один или два месяца.
Если развитие заболевания затормаживается в результате проведения нескольких курсов, то интервал можно продлить до 4 месяцев. А для устранения остаточных признаков склеродермии и в целях профилактики курсы лечения необходимо проходить раз в полгода как минимум.
Когда болезнь развивается активно, в лечении применяются следующие препараты:
- пенициллиновые антибиотики, такие как Амоксициллин, Оксациллин и т.д.
- противогистаминные препараты: Тавегил, Пипольфен
- для торможения процесса образования коллагена: Лидаза, Лонгидаза, Алоэ, Экстракт плаценты
- кальция антагонисты: Верапамил, Коринфар и т.д.
- сосудистые препараты: Милдронат, Никотиновая кислота, Компламин и т.д.
Для лечения лихена склероатрофического используются витамины F и E в составе различных кремов. Такими средствами являются Ретинол, Солкосерил и т.д. При малых очагах заражения возможно лечение лишь фонофорезами, такими как Ронидаза, Трепсин.
Основным методом местного лечения является физиотерапия с применением различных мазей, таких как:
- Гепароид
- Троксевазин
- Унитиол
- Ронидаза и многие другие
При применении электрофореза или фонофореза используется крем Лидаза. В качестве аппликатора применяется Ронидаза, порошок которого насыпается на замоченную в физрастворе медицинскую салфетку.
Помимо физиотерапии при лечении очаговой склеродермии врачи рекомендуют следующие процедуры:
- магнитная терапия
- ультрафонофорез
- лазерная терапия
- вакуумная декомпрессия
Завершающим этапом лечения могут стать специальные ванны, в которых разбавлены сероводород или радон. К тому же рекомендован массаж зараженных участков тела пациента.
Лечение очаговой склеродермии
Чтобы не нагружать организм воздействием большого количества лекарственных препаратов, врачи рекомендуют комплексные средства. Одним из таких средств является Вобэнзим. Препарат выпускается в виде таблеток и мазей. Также лекарства из ряда системных полиэнзимов обладают свойством комплексного воздействия на очаги склеродермии на теле.
Наиболее современным методом лечения данной болезни кожи является так называемая кислородная терапия. Суть терапии заключается в искусственном насыщении тканей в пораженных участках кислородом. Такое воздействие активизирует окислительные процессы на клеточном уровне, улучшает в клетках метаболизм. Это способствует скорейшей циркуляции крови на микроскопическом уровне, благодаря чему ускоряется восстановление зараженных тканей. На сегодняшний день, данный метод признан одним из наиболее эффективных.
Однако при чрезмерно быстром развитии очагов заражения необходимо принимать более радикальные меры. В таком лечении применяются препараты, содержащие декстран. Такие препараты имеют достаточно сильно выраженный побочный эффект, так что в остальных случаях от их применения лучше отказаться.
Возможные осложнения и опасность заболевания
При правильном и эффективном лечении очаговая склеродермия никак не угрожает жизнью и здоровью человека. Последствием лечения может стать лишь образование косметического недостатка, который потом можно устранить методами пластической коррекции внешности.
Но если запустить болезнь и не обратить на нее должного внимания, то возможны следующие осложнения:
- образования участка на коже выраженного темного цвета
- образование клеток в сосудах
- развитие синдрома Рейно, выражающийся в нарушении циркуляции крови в клетках
- отложения солевых образований под кожей
- полностью покрыть отдельные области кожи (руку, ногу и т.д.)
- развитие в системную форму склеродермии
Каждое из указанных осложнений сопряжено множеством нежелательных симптомов для человека. Так, при синдроме Рейно человек попросту будет неспособен, даже кратковременно находится на холоде, так как конечности быстро немеют, и появляется боль в кончиках пальцев. А покрытие большой области кожи склеродермией вызывает проблемы с потоотделением, а соответственно и с терморегуляцией организма. По этой причине при первых же симптомах необходимо обратиться к дерматологу и начать немедленное лечение.
Группа риска
Как уже говорилось, очаговой форме склеродермии больше всего подвержены представительницы женского пола. Но это не исключает развитие заболевания у мужчин. Исследования показали, какие общие характеристики чаще всего наблюдались в клинических случаях. Таким образом, в зоне риска находятся следующие категории людей:
- люди с темным оттенком кожи и чернокожие
- пациенты, уже лечащиеся от кожных заболеваний иного характера
- родственники людей, у которых имеется одна из форм склеродермии
- лица, вынужденные постоянно работать на холоде
- рабочие, испытывающие большие физические нагрузки
- те, кто часто питаются замороженной едой без разогревания
- работники предприятий химического производства
Таким образом, очень широкий спектр населения находится под угрозой развития очаговой склеродермии.
Народная медицина
Разумеется, народная медицина уже разработала множество рецептов средств, которые помогают в лечении склеродермии. Но заниматься самолечением стоит лишь проверенными методами и только после обследования у специалиста. В основном, известные ныне средства народной медицины служат лишь дополнением к основному, профессиональному лечению. К таким средствам можно отнести:
- компресс при использовании сока алоэ
- раствор сухой полыни, сока полыни и вазелина, смешанный с жиром свиньи в соотношении один к пяти, также для компресса
- мазь с содержанием эстрагона в разбавке с жиром нутрии также в соотношении один к пяти
- отвары зверобоя и других лекарственных растений для внутреннего приема
Для того, чтобы смешат мазь эстрагона с жиром нутрии, жир необходимо растопить в водяной бане, а для смешения весь состав нужно протомить при низкой температуре около 35-40 градусов в течение 6 часов.
Заболевание у детей

Склеродермия у детей
Детское заболевание очаговой склеродермии носит наименование ювенальной. Дети очень редко страдают от данного недуга, но даже если заражаются, то только линейной или бляшечной формой склеродермии. При этом линейной форме подвержены в основном мальчики, а бляшечной, соответственно, девочки.
У детей склеродермия растет очень быстро, однако не поражает внутренние органы. Но это не значит, что болезнь не перерастет в системную форму и не вызовет никаких осложнений. По этой причине при обнаружении у детей симптомов ювенальной склеродермии нужно срочная медицинская помощь.
Беременные пациентки
В отличии от системной формы заболевания, очаговая склеродермия не влияет на состояние плода и на течение беременности. Но все же не стоит запускать болезнь. Общее ухудшение состояния здоровья матери может вызвать нежелательные осложнения. Стоит бить тревогу, когда у матери наблюдаются ускоренное сердцебиение, неправильная работа почек или респираторных органов.
К возможным осложнениям у беременных можно отнести:
- недостаточный рост плода
- высокое давление в матке
- преждевременные роды
По этой причине к лечению нужно подходить осторожно, не перегибая с сильнодействующими препаратами, но в то же время не давая болезни развиться. Наблюдение специалиста считается обязательным.
Профилактика

Склеродермия очаговая
Специалисты до сих пор не пришли к единому мнению о причинах развития заболевания. По этой причине рекомендуется придерживаться комплексных профилактических мер, которые помогают при любых аутоиммунных заболеваниях. Так:
- нужно реже находиться на холоде и по возможности избегать этого вообще
- избавиться от вредных привычек, особенно от частого употребления кофе
- избегать нервных расстройств и стрессов
- защищаться от солнечных лучей и по возможности меньше допускать контакта кожи с прямыми лучами
- меньше нагружать организм физически и больше отдыхать
И даже при отсутствии явных симптомов лучше провериться у дерматолога и перестраховаться от нежелательных последствий.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
doctoram.net
можно ли вылечить, методы лечения
На сегодняшний день причины склеродермии и вопросы того, как лечить склеродермию, представляют наибольшую трудность. Врачи установили, что непосредственной причиной склеродермии становится повышенный уровень выработки коллагена в тканях. Что же провоцирует такую реакцию – до конца не ясно, но на сегодняшний день основная теория заключается в аутоиммунной этиологии заболевания.
Очаговая склеродермия в большинстве случаев распространена на поверхности кожных покровов и поражает человека ограниченно. Характерные отметки заболевания можно заметить на лице, на руках, на спине и животе. Гораздо большую опасность для здоровья представляет системная склеродермия, которая поражает внутренние органы. Мишенью иммунитета становится соединительная ткань внутренних органов – легких, почек, сердца. При уплотнении и разрастании этой ткани органы существенно страдают и перестают выполнять свои функции. В лечении склеродермии самое главное – торможение аутоиммунных процессов и своевременное распознавание очагов склеродермии.
Основные принципы лечения
Универсального лекарства от склеродермии не существует, поэтому на вопрос о том, можно ли полностью избавиться от склеродермии, врачи дают отрицательный ответ. Помощь при терапии заболевания всегда подается с учетом индивидуальных особенностей пациента, форм и течения патологии, объема поражения, появления осложнений со стороны других внутренних органов. Поскольку аутоиммунные процессы корректировать тяжелее всего, то лечение пациентов со склеродермией растягивается на долгое время. Порой большую часть занимает подборка эффективных препаратов, которые пациент будет вынужден принимать все время. Также пациентов ставят на учет, и они должна регулярно обследоваться на предмет ухудшения признаков склеродермии, прогрессирования симптоматики и необходимости коррекции проводимого на то время лечения.
Врач для лечения выделяют несколько целей, достигнув которые, можно говорить об успешности контроля патологии, но не полного излечения. В программу-минимум входит:
- профилактика и лечение сосудистых патологий, спровоцированных склеродермией;
- подавление фиброзных отложений, как на поверхности кожи, так и на внутренних органах;
- контроль и регуляция иммуновоспалительных механизмов, запустивших процесс склерозирования;
- лечение и профилактика при поражении склеродермией внутренних органов.
Пациентам необходимо соблюдать адекватный температурный режим, рекомендовано не употреблять агрессивных веществ (алкоголь, крепкий кофе и т.д.). Врачи таким больным аккуратно назначают препараты, подавляющие иммунитет, поскольку это может спровоцировать усугубление патологии.
Сосудистая терапия
Основная цель сосудистой терапии при склеродермии – улучшение показателей крови, в частности, воздействие на ее текучесть, вязкость и способность тромбоцитов к склеиванию. Такая терапия дает возможность предупредить развитие синдрома Рейно – первого признака системной склеродермии, при котором ангиотрофические изменения происходят в мельчайших кровеносных сосудах, преимущественно поражаются пальцы рук.
Для того чтобы избежать развития патологических процессов, в сосудах проводится сосудорасширяющая терапия. Достигается необходимый эффект назначением препаратов – блокаторов кальциевых каналов. К таким относят Верапамил, Фелодипин, Нифедипин, Нимодипин, Флунаризин и многие другие средства. В этой категории выбор лекарств достаточно широк, что позволяет подобрать каждому пациенту наиболее эффективный препарат.

Нифедипин – наиболее популярный блокатор кальциевых каналов
Врачи в большинстве случаев назначают пациентам Нифедипин. Это довольно эффективный препарат, снимающий сосудистые спазмы. Рекомендованная доза лекарственного средства – от 30 до 60 мг в сутки, назначается в зависимости от индивидуальных показателей. Доза препарата разделяется на четыре приема. При помощи Нифедипина частота сосудистых спазмов, а также их интенсивность существенно уменьшаются.
Нифедипин нельзя назвать препаратом для всех, хотя именно с него врачи начинают лечение склеродермии. Каждому третьему пациенту Нифедипин не подходит, и у них развиваются побочные эффекты от приема средства. Самые часто встречаемые побочные эффекты – появление головной боли, учащение сердечного ритма, головокружение и слабость, отечность нижних конечностей, гиперемия кожи лица.
С целью снижения побочных эффектов врачи при их возникновении заменяют Нифедипин препаратами более длительного действия, в основе которых лежит все то же действующее вещество. Тем не менее эти препараты способны накапливаться в организме и поддерживаться в крови в достаточной концентрации определенное время, что делает возможным более редкие приема лекарственного средства. За счет этого уменьшается и негативное воздействие на организм. К таким препаратам можно отнести Кордипин Ретард и Кальцигард Ретард.
Если наблюдается непереносимость этих препаратов, то назначают Амлодипин, аналогами которого являются Амловас, Норвакс, Нормодипин. Эти препараты оказывают также пролонгированное действие, и принимать их можно 5-10 мг в сутки. При назначении Амлодипина врачи предупреждают пациентов о развитии отека нижних конечностей. По результатам исследования у половины пациентов развивается отек нижних конечностей, поэтому за их состоянием нужно следить особо.
При возникновении таких побочных явлений пациентам сменяют препарат на Исрадипин.
Суточная доза средства составляет 5 мг, которые нужно принимать за два раза. Если лекарство переносится хорошо, то дозу можно увеличить до 10 мг, но не более. Возможные осложнения после Исрадипина – головная боль и гиперемия кожи лица – проявляются у пациентов гораздо реже.
При сужении вариантов назначения сосудистых препаратов врачи останавливают свой выбор на средствах Фелодипин (в сутки по 15-20 мг), Дилтиазем (180 мг в сутки), которые обладают лучшей переносимостью, но имеют все риск возникновения тех же самых побочных эффектов.
Если пациенту по каким-либо причинам нельзя принимать блокаторы кальциевых каналов, тогда прибегают к назначению других сосудорасширяющих средств. Это могут быть блокаторы альфа-адренорецепторов, например, Доксазозин, Теразозин, Ницерголин. Неплохих результатов можно добиться при применении экстракта гинкго билоба, который содержится в препарате Танакан. При тяжелых кризах показаны простагландины – Алпростадил капают внутривенно в течение двух-трех недель.
Эффективность терапии можно существенно повысить, если включить в схему лечения пациентов антиагреганты – препараты для улучшения текучести крови. Это может быть ацетилсалициловая кислота, Пентоксифиллин, Дипиридамол, Тиклопидин. Среди антикоагулянтов пациентам рекомендуют Гепарин натрия, Варфарин, Фраксипарин, Клопидогрел.

Гепарин натрия в инъекциях наиболее эффективный, но есть возможность применять и таблетированные формы
Если правильно скомбинировать антиагреганты и сосудорасширяющие препараты, то даже при самой маленькой дозировке каждого из них удается добиться существенного снижения побочных эффектов. Эта цель также преследуется при лечении больных, а вопрос уменьшения побочного действия лекарств всегда рассматривается наряду с необходимостью их назначения. Поэтому дополнительно пациенты в назначении получают Пентоксифиллин (от 600 до 1200 мг в сутки), а при появлении язвочек, не поддающихся лечению, в схему вводится низкомолекулярный гепарин.
Антифиброзное лечение
При диффузной склеродермии пациентам назначают антифиброзную терапию, основная цель которой – уменьшить выработку коллагена. Основное лекарство, назначаемое для подавления развития фиброза – Д-пеницилламин, способный препятствовать синтезу коллагена и нарушать связи между молекулами, которые образуются вновь.
Основное действующее вещество входит в состав таких препаратов, как Купренил и Артамин, воздействующих на иммунную систему. Для оказания нужно эффекта достаточно дозы в 250-500 мг в день. Принимают средство до еды, затем необходимо внимательно следить за своими ощущениями, поскольку препараты дают побочные эффекты. Чаще всего пациенты жалуются на неприятные ощущения в желудке, появление аллергии на препарат, а врачи отмечают, что на фоне приема пеницилламина ухудшаются показатели крови – снижаются тромбоциты и лейкоциты в крови. Это, в свою очередь, ведет к существенному снижению иммунитета и возможному аутоиммунному всплеску, усугублению склеродермии. Поэтому несмотря на все положительные качества лекарства, оно требует осторожности при назначении пациентам со склеродермией.
При выделении в моче белка свыше 2 граммов в сутки пеницилламины отменяют, а при пограничных результатах анализов решается возможность уменьшения дозировки. Для своевременной реакции на осложнения, которые появляются у каждого четвертого пациента, врачи при назначении пеницилламинов проводят у пациентов анализ мочи и крови каждые две недели в первые полгода терапии, а затем – каждые четыре недели. В таком случае есть возможность вовремя заметить развитие побочных эффектов в организме больного.
Противовоспалительные препараты
Схема терапии заболевания включает в себя противовоспалительные средства. Они показаны для терапии лихорадочных явлений и болезненности в мышцах и суставах. Хорошим эффектом отличаются средств Пироксикам, Кетопрофен, Мелоксикам, Нимесулид.
Если наблюдаются признаки воспаления на начальном этапе, то этот процесс можно остановить гормональными препаратами. Обычно воспаление начинается в ранней стадии заболевания, когда начинается отечность тканей. Среди гормонов будут безопасны Гидрокортизон, Дексаметазон. Преднизолон в количестве 15-20 мг в сутки. Но не более, поскольку увеличение дозы гормонов может привести к развитию почечной недостаточности.
Чтобы избежать воспалительных реакций при поражении органов пищеварения, пациентам рекомендуют дробное питание, а также препараты Домперидон, Метоклопрамид, Меклозин. Если наблюдается грыжевое выпячивание в пищеводном отделе диафрагмы, проводят оперативное вмешательство.
При поражении тонкого кишечника основа лечения – это антибактериальные препараты – Эритромицин, Ципрофлоксацин, Амоксициллин, Метронидазол. Чтобы микробы не выработали устойчивости к антибактериальным препаратам, каждый месяц назначения меняют.
При поражении легких на начальном этапе назначается Циклофосфан и Преднизолон. Отличный эффект имеет внутривенное прокапывание Циклофосфаном ежемесячно в течение полугода. Если за это время не проявились побочные эффекты терапии, ее увеличивают еще на два месяца. А если состояние больного улучшилось и наметилась положительная динамика, то терапию пролонгируют на три месяца. В терапии заболевания такая «пульс-терапия» предусмотрена как минимум на два года.

Гель Пироксикам поможет справиться пациентам с наружными воспалительными процессами
Физиотерапевтическое лечение
При появлении признаков склеродермии на коже пациенты ощущают неудобство и дискомфорт, поэтому всячески стараются избавиться от проявлений заболевания. С учетом того, что основными жертвами склеродермии являются женщины, становится понятным необходимость косметологической помощи этой категории больных.
С целью устранения симптомов заболевания показана физиотерапия. При помощи физиотерапевтических методов вылечить заболевание полностью не удастся, однако существенно снизить проявления болезни можно. Целью физиотерапевтической помощи становится подавление активности иммунных процессов, блокирование воспалительного процесса, нормализация метаболизма в пораженных тканях, а также восстановление нормального кровоснабжения тканей. Проводят физиотерапевтические мероприятия в стадии ремиссии заболевания, как только показатели крови придут в норму.
Для подавления активности иммунитета врачи назначают:
- аэрокриотерапию – охлаждение организма воздушно-газовыми средами низких температур;
- электрофорез иммуносупрессоров – введение под кожу препаратов путем воздействия слабого электрического тока;
- азотные ванны – лечебные ванны, содержащие в себе растворенный азот в повышенной концентрации.
Для снижения воспаления при склеродермии хороший эффект имеют:
- дециметроволновая терапия – воздействие на пораженные участки электромагнитным полем;
- ультрафонофорез гормонов – введение препаратов посредством ультразвукового воздействия.
Чтобы нормализовать обменные процессы в тканях, прибегают к фибромодулирующим методикам: ультрафонофорезу купренила, сероводородным ваннам, пелоидотерапии, радоновым ваннам. Для нормализации кровообращения необходимо расширение суженных сосудов, что достигается, благодаря аппликациям озокерита и парафина, гипербарической оксигенации. Также с целью улучшения трофики в пораженных тканях показана магнитотерапия, вакуум-декомпрессия, лазеротерапия. После окончания курса лечения показан сеанс массажа.
Пациентам показано и курортное лечение, например, в санаториях, где есть возможность принимать сероводородные ванны. В данном случае врач рекомендуют Ейск, Шихово, Сочи, Пятигорск, Горячий ключ. Санаторно-курортное лечение также допустимо только в стадии ремиссии заболевания.
Лечение склеродермии сложно назвать успешным. Для пациентов положительный эффект от терапии заключается не в полном излечении заболевания, поскольку это невозможно, а в подавлении аутоиммунных процессов и защите главным образом внутренних органов от склеродермии. Добившись контроля над патологическим процессом, необходимо как можно дольше удерживать болезнь в стадии ремиссии.
restavracia24.ru
Особенности клинической картины, диагностики и лечения очаговой склеродермии
Локализированная склеродермия представляет собой хроническое заболевание, характеризующееся поражением соединительной ткани с возникновением очагов склероза на фоне воспалительных изменений кожи.
В последние годы наблюдается увеличение заболеваемости склеродермией, что связывают с изменениями в иммунореактивности организма человека, которые возникают как результат постоянного контакта с различными аллергенами и нерациональным применением медикаментов.
На estet-portal.com читайте об основных симптомах этого заболевания, патогенетических механизмах развития склеродермии, и современных подходах к ее лечению.
Особенности клинической картины очаговой склеродермии
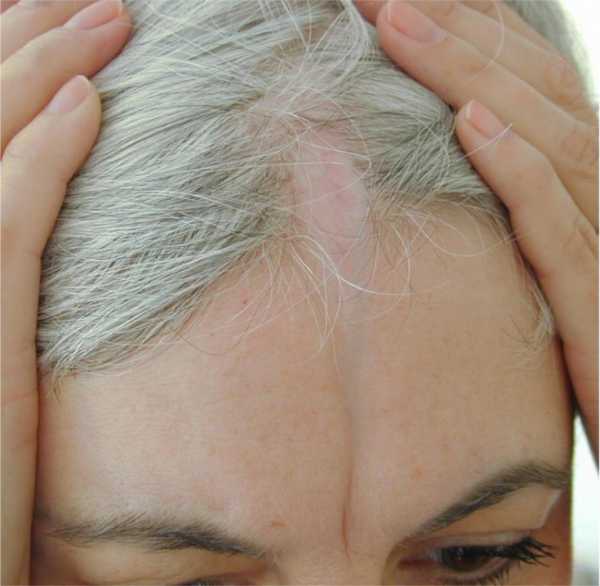
Симптомы очаговой склеродермии могут различаться в зависимости от типа и стадии заболевания. Они включают появление сиреневых бляшек с четко ограниченными краями, склонных к периферическому росту.
Со временем очаг становится более плотным и светлеет, обретая характерный цвет «слоновой кости», по его периферии остается только фиолетовый ободок. Форма бляшек может быть округлой овальной и линейной. Чаще всего элементы располагаются на животе, груди, спине или конечностях.
Очаговая склеродермия встречается в три-четыре раза чаще у женщин, чем у мужчин.
При линейной и глубокой очаговой склеродермии могут возникать суставные контрактуры, подкожная атрофия, что в результате приводит к деформации конечностей и инвалидности.
Особенности течения основных форм склеродермии
Очаговая склеродермия: патогенез заболевания
Патофизиологические изменения при склеродермии характеризуются гиперпродукцией коллагена 1 и 3 типа. Однако, что именно обуславливает активацию фибробластов при этой патологии неизвестно.
Существует мнение, что причиной очаговой склеродермии является иммунологическое повреждение эндотелиальных клеток.
Подтверждением аутоиммунной теории возникновения данного заболевания является наличие у пациентов аутоантител, а также частая ассоциация склеродермии с другими аутоиммунными заболеваниями, такими как витилиго, аутоиммунный тиреоидит и т.д.
Самые актуальные статьи читайте в Facebook!
Базовые подходы к лечению очаговой склеродермии

Чем раньше будет начата терапия склеродермии, тем меньше будет в последующем очаг атрофии кожи. Системная терапия включает назначение кортикостероидов или иммуносупрессоров для снижения активности воспалительного процесса и подавления синтеза коллагена.
Для лечения склеродермии в стадии склероза и уплотнения применяют препараты гиалуронидазы, а также высокие дозы пенициллинов.
При очаговой склеродермии на очаги поражения назначаются кремы с витамином D, которые ингибируют активность фибробластов, уменьшают воспаление и помогают размягчить кожу.
Склеродермия практически всегда сопровождается сухостью кожи, поэтому очень важно обеспечить ее увлажнение. Также пациентами не рекомендуется принимать горячую ванну, поскольку это тоже ведёт к дегидратации кожи.
Вам также может быть интересно: Причины и клинические проявления очаговой склеродермии
estet-portal.com
