Лечение розацеа в косметологии | Портал 1nep.ru
Введение
Во-первых, многие считают, что даже стойкая эритема – не повод обращаться к врачу и первый визит к специалисту для лечения связан иногда только с усилением тяжести заболевания, с появлением папулезных и узелковых элементов.
Во-вторых, предрозацеа для подавляющего большинства вообще не является проблемой, угрожающей перейти во что-то более тяжелое. В специальной косметологической литературе и среди косметологов такая кожа, активно реагирующая покраснением на различные раздражители, в том числе кремы и процедуры, обозначается как чувствительная кожа, а если наряду с этим уже имеются единичные телеангиэктазии – используется термин купероз.
Купероз – общепринятый термин в косметологии, так же как чувствительная кожа и себорея. В описании к назначению средств лечебной косметики, кремов, лосьонов и в показаниях к косметологическим методам эти термины наиболее часто используются для проблемной кожи и помогают косметологам точнее подбирать средства лечебной косметики и процедуры.
Понятие купероз включает в себя как состояние условно нормальной кожи с поверхностно расположенными сосудами – телеангиэктазиями (иногда можно это расценивать как предрозацеа), так и сосудистую стадию розацеа при так называемой проблемной коже лица.
Часто мы видим поверхностную сеть сосудов при очень тонкой сухой атрофичной коже лица. Как правило, такая кожа бывает реактивна, очень чувствительна к внешнему воздействию, по ответной реакции не всегlа предсказуема. И хотя термин купероз не используется в дерматологической практике, в косметологии, где, как правило, не имеют дело с заболеваниями, использование понятия куперозной кожи оправдано.
Лечение сопутствующих заболеваний и нарушений у больных розацеа
Лечение сопутствующих заболеваний или устранение провоцирующих факторов являются одними из ключевых этапов ведения больных розацеа [1].
Гормональные нарушения
По-видимому, проявления сосудистого компонента при розацеа во многом обусловлены гормональными нарушениями. Хорошо известен комплекс гормональных влияний на состояние сосудов (эстрогены, прогестерон и др.). В частности, повышенный кровоток в коже лица, а также венозный стаз могут быть причиной стойкой эритемы, что объясняет частоту проявлений розацеа в средней и старшей возрастной группе у женщин [2]. Гормональное обследование и консультация у гинеколога-эндокринолога – важный этап в программе лечения розацеа.
Одновременно дерматологи назначают наружные средства, содержащие витамин К, аскорбиновую кислоту и другие препараты для укрепления сосудистой стенки, а также средства, улучшающие лимфатический отток (например, производные кофеина).
Нарушение микробиоценоза кишечника – дисбактериоз
Дисбактериоз – патологическое состояние кишечной флоры, как обнаружено, оказывает влияние на течение розацеа. Основная локализация розацеа – центральные участки лица. Можно провести параллель с юношескими Т-образными акне, где имеется схожая локализация высыпаний, и при которой выявляется патология ЖКТ. Роль дисбактериоза при розацеа, его выявление и коррекция – важный вопрос, который требует отдельного серьезного обсуждения.
Хочу обратить внимание, что дерматологи при совместном с гастроэнтерологом ведении дерматологических больных иногда встречаются с поверхностным малоэффективным лечением дисбактериоза.
По мнению гастроэнтеролога профессора Шатихина, дисбактериоз очень часто лечат, не учитывая или не диагностируя основную патологию или истинный характер изменений микробиоценоза. Подбор терапии осуществляется эмпирически. В результате – низкая эффективность лечения [3]. А для дерматологов это означает снижение результатов лечения патологии на коже или нестойкая ремиссия.
Инфекционные заболевания (гельминтозы, лямблиоз)
По данным ВОЗ число больных кишечными гельминтозами, наиболее распространенными социально значимыми инфекционными заболеваниями, достигает 1,4 млрд. человек в год. В России ежегодно регистрируется около 2 млн. больных паразитарными заболеваниями [4]. Увеличивается число клинически значимых видов паразитов, в том числе кишечных простейших, в частности лямблий [5].
Лечение лямблиоза в комплексной терапии акне и розацеа обеспечивает не только более быстрый клинический эффект, но и стойкую ремиссию заболевания [6].
Метронидазол, производное нитроимидазола, являющийся препаратом выбора в лечении трихомониаза, амебиаза и лямблиоза, давно зарекомендовал себя как эффективное средство в терапии розацеа. До сих пор нет единого мнения о механизме действия препарата, и не ясно, какое из его фармакодинамических свойств играет ведущую роль в достижении клинического эффекта при лечении розацеа. Установлено, что метронидазол усиливает защитные и регенераторные функции слизистой оболочки желудка и кишечника, а также оказывает выраженное противоотечное действие
Данные о том, что метронидазол при системном применении оказывает подавляющее действие на
Пищевая индивидуальная непереносимость
В последние годы появились сообщения о хороших результатах в лечении ряда кожных заболеваний с использованием диеты, которая состоит в исключении на определенный период ряда продуктов, к которым есть индивидуальная непереносимость. Пищевая непереносимость часто протекает бессимптомно. При этом организм получает продукты, которые не может полноценно переработать, что приводит к снижению иммунной защиты.
Нарушения иммунного статуса (аллергия, аутоиммунная патология щитовидной железы)
Аллергическая концепция розацеа. При развитии розацеа не исключаются проявления сенсибилизации к отдельным продуктам, к
Нарушения нервной системы
Психологический стресс, вегетоневроз, избыточная эмоциональность, ранимость часто сопровождают больных с розацеа и требуют отдельной обязательной коррекции, в том числе с помощью традиционных методов: гомеопатии, гирудотерапии, биорезонансной терапии и др.
Рефлекторная реакция кожи
Учитываются энергетические связи между кожей и внутренними органами, позвоночником. Реакция «нервного раздражения» (от мезотерапии, массажа, озонотерапии и др.) с кожи проводится по нервным путям к патологическому очагу в том или ином органе. Эта связь действует, разумеется, и в обратном направлении. Поэтому при любом кожном заболевании или нарушении необходимо исключить рефлекторную реакцию, когда дерматологические проявления служат сигналом о нарушении или заболевании какого-либо внутреннего органа. Если речь идет о подобном случае, лечить следует внутренний орган. Кожная симптоматика уйдет быстрее или исчезнет сама
О тяжести заболевания у мужчин и женщин
Такой диагноз как ринофима характерен преимущественно для мужчин. Что же касается папуло-пустулезной и абсцедирующей форм розацеа, то более тяжелые формы также чаще встречаются у мужчин (кстати, как и при акне), но это скорее связано со стремлением женщины к красоте и более ранним обращением к врачу.
Часто на прием к дерматокосметологу обращаются пациенты, больше женщины, с так называемой стероидпровоцированной формой розацеа. Данная форма развивается на фоне длительного лечения кортикостероидными мазями, назначенными врачами-дерматологами. Пациенты, обнадеженные быстрым эффектом после использования стероидных мазей (побледнение, снятие зуда, рассасывание папул и т.д.), продолжают самостоятельное лечение месяцами и даже годами, не обращаясь к врачам. Лечить таких пациентов достаточно сложно, так как после прекращения использования стероидных мазей возникает «симптом отмены»: резкое обострение заболевания (появление выраженной красноты и зуда).
При лечении стероидпровоцированной розацеа отмена стероидных наружных препаратов проводится постепенно с частичной заменой или чередованием их со средствами лечебной косметики. Например, хороший эффект достигается при наружном использовании лечебной косметики с содержанием Zn, в частности Cu-Zn крем, спрей (Урьяж) после лосьона Сенсибио (Биодерма) вместо умывания.
Методы лечения розацеа как основного заболевания
Фототерапия
- Фотодинамическая терапия (ФДТ) – одна из новых терапевтических технологий для лечения различных форм акне, включая розацеа [9].
- Фотопневмотерапия является разновидностью ФДТ и также оказывает хороший лечебный эффект при сосудистой стадии розацеа: уже после первого сеанса уменьшается выраженность гиперемии, сосудистого рисунка [10]. Однако в 23% случаев встречаются так называемые светочувствительные формы розацеа, когда манифестация розовых угрей наблюдается при первых весенних лучах солнца, таким пациентам не рекомендуется использовать фототерапевтические методики.
Косметологические процедуры
Маски, некоторые инъекционные методы и др. направлены на улучшение состояния поверхностных сосудов кожи, микротоковая терапия – на обеспечение лимфодренажа.
Диатермокоагуляция
В отличие от акне, где вскрытие воспаленных и невоспаленных сальных кист приводит к быстрому терапевтическому эффекту и клинической ремиссии, при розацеа, как правило, нет кистозных полостных элементов, папула плотная. Диатермокоагуляцию при розацеа мы используем только в отношении отдельных телеангиэктазий после снятия островоспалительных явлений и уменьшения отечности и разлитой гиперемии кожи лица.
Изменение сальных желез, их увеличение с образованием сальных кист характерно для акне (вульгарных угрей). Сосудистая и начальная стадии папулезной розацеа протекают без вовлечения сальной железы. В более позднем периоде, при длительных затяжных осложненных формах розацеа происходит активизация сальной железы с образованием кист. По-видимому, за счет хронического воспаления происходит местная стимуляция андрогенных рецепторов в коже. В этих случаях диатермокоагуляция кистозных элементов достаточно эффективна.
Местные препараты
Гель Скинорен 15%. Для местной терапии розацеа имеется меньший спектр наружных препаратов, чем для лечения акне. Направленность действия препаратов при розацеа: сосудосуживающее, противовоспалительное, антибактериальное, противодемодекозное. В последние годы при розацеа успешно применяется гель Скинорен с 15% азелаиновой кислотой. Эффективность Скинорена при розацеа достигает 90%. Некоторых врачей и пациентов беспокоят ощущение легкого жжения, раздражение или незначительные обострения на коже в начале лечения Скинореном, и они отменяют данный препарат. Действительно, эти побочные явления могут иметь место, если препарат назначен слишком рано. Мы обычно в этих случаях прерываем использование Скинорена на 2–3 недели и продолжаем лечение розацеа классическими методами. Затем гель Скинорен 15% вновь назначаем на 2–3 месяца до наступления клинической ремиссии. Описанные ранее нежелательные реакции уже не повторяются.
Серосодержащий гель Делекс-акне. Показана хорошая терапевтическая эффективность серосодержащего геля Делекс-акне при акне и розацеа. Действующее начало геля – активированная сера в сочетании с противовоспалительными растительными экстрактами (крапива, календула) – препятствует увеличению сальности, обладает антибактериальным, противовоспалительным и противодемодекозным действием [11].
Роаккутан
В последнее время наметилась тенденция к расширению показаний для системного применения изотретиноина (роаккутана) при лечении розацеа. Данный препарат является эффективным средством при лечении тяжелых форм розацеа. Несмотря на более сухую и чувствительную кожу, пациенты с розацеа хорошо переносят прием роаккутана. Побочные действия в виде сухости, раздражения при его применении выражены не более, чем у пациентов с акне. Правда, без специфического ухода за кожей во время приема роаккутана не обойтись, что сводит наружные побочные эффекты к нулю.
Важно отметить, что назначение роаккутана надо планировать уже при первом визите пациента с акне или розацеа, если есть соответствующие показания, например, пациентам с длительно существующими тяжелыми распространенными формами сыпи (кистозной и атероматозной), которым, как правило, лечение антибиотиками уже проводилось, но с временным эффектом. Мы считаем, что опасения врачей по поводу токсичности препарата не оправдывают отсрочку его назначения у этих больных. Сравнивая действие роаккутана и антибиотиков на организм, можно сказать, что выраженность побочного действия у антибиотиков не меньше, если не больше, чем у роаккутана. Описано, что ретиноиды действуют на этиологический фактор розацеа – фактор роста эндотелия сосудов (VEGF) – путем снижения его активности [12]. Учитывая подавляющее действие ретиноидов на VEGF, целесообразно провести более широкие исследования терапевтического действия роаккутана и на сосудистую стадию розацеа.
Мезотерапия
Мезотерапию необходимо проводить с учетом висцерокутанных зон рефлекторной проекции, так как в остром и подостром состоянии данного заболевания инъекции в кожу лица слишком агрессивны.
Базисная натуропатическая терапия
Использование натуропатической терапии в сочетании с классическими методами или самостоятельно (при легких нарушениях) может быть очень полезным для любого дерматологического больного, в том числе с розацеа. Основными этапами базисной натуропатической терапии являются дезинтоксикация, стабилизация, оздоровление. Дополнительно назначается специально индивидуально подобранные методы лечения, например, коррекция психоэмоционального состояния гомеопатическими препаратами, рефлексотерапией, гирудотерапией и др. [8].
Гирудотерапия
В нашей практике использование данного метода оказалось очень эффективным не только в острой и подострой стадии розацеа, но и в период реабилитации. Сеансы гирудотерапии проводились 1 раз в неделю, курс 5–10 процедур. Количество пиявок, используемых за сеанс, было небольшое (4–7 шт.). Переносимость процедур у всех больных хорошая. Уменьшение красноты на лице было заметно с первой процедуры. Улучшалось самочувствие, сон, пациенты становились спокойнее. Максимальный клинический эффект на лице достигался уже после 6–7 процедур. Действие гирудотерапии комплексное и складывается из нескольких факторов: рефлекторного, механического и биологического [13].
Этот метод позволяет ликвидировать венозный застой, усилить кровоснабжение. Кроме того, в кровь попадают вещества, оказывающие обезболивающий и противовоспалительный эффекты. Например, фермент гирудин, выделяемый пиявкой, способствует уменьшению вязкости крови. В результате улучшается микроциркуляция крови, уменьшается отечность лица. Другой пиявочный фермент – гиалуронидаза деполимеризует молекулы гиалуроновой кислоты, «растворяя» межклеточный цемент. Третий – коллагеназа активно расщепляет патологический коллаген, что на клиническом уровне проявляется в регрессии гипертрофических рубцов и размягчении фиброзированной соединительной ткани.
Гомеопатия
Эндокринологи часто не находят выраженной эндокринной патологии у больных розацеа, требующей назначения заместительной гормональной терапии. Классическая гомеопатия как регулирующая терапия особенно эффективна при эндокринных патологиях. Гомеопатические препараты для лечения ЖКТ помогают гастроэнтерологам получить более ранний и стойкий эффект от лечения. И, конечно, неоценима роль гомеопатических средств в регуляции психоэмоционального статуса, который так важен при розацеа.
Современная гомеопатия, антигомотоксические препараты – это эффективное направление в медицине. Гомеопатические комплексы позволяют врачам всех специальностей использовать их в своей практике. Дезинтоксикационная терапия этими препаратами позволяет достичь более быструю положительную динамику в лечении. Это препараты Traumel comp., Coensim comp., Ubichinon comp., Limphomiosot comp., Cutis comp. и др.
Кислородо-озонотерапия
В медицине используются низкие концентрации озона. Он обладает антибактериальным действием, является катализатором, стимулирует окислительно-восстановительные процессы, улучшает синтез биологически активных веществ. Озон стимулирует иммунную систему, особенно фагоцитарную защитную функцию, повышая ее в 4 раза. Восстанавливает обменные процессы в пораженных тканях, уменьшает или устраняет воспалительные явления. Для лечения розацеа используется подкожное введение кислородо-озоновой смеси со 2–3 недели лечения после снятия острых воспалительных явлений. Курс лечения в среднем от 3–4 до 10 процедур 1–2 раза в неделю. В результате озонотерапии исчезает отечность тканей лица, застойная гиперемия, которая характерна для розацеа, частично мелкие телеангиэктазии (более крупные – позднее удаляются диатермокоагуляцией). При папулезной стадии розацеа быстрее рассасываются папулы. После курса кислородо-озонотерапии уменьшается вероятность рецидивов. В период ремиссии для восстановления цвета, качества кожи, устранения застойных пятен проводится поддерживающая кислородо-озонотерапия: 2–3 раза в месяц с последующими лимфодренажным массажем.
Криомассаж
При криомассаже в результате поверхностного воздействия жидкого азота происходит сужение (вазоконстрикция) кровеностных сосудов с последующим расширением (вазодилятацией) не только действующих, но и резервных капилляров, что значительно усиливает приток крови к тканям кожи и улучшает их трофику. Отмечаются лимфодренажный, иммуномодулирующий эффекты, происходит активизация клеточного обмена, регенеративных процессов [14]. Криотерапия при розацеа показана независимо от стадии заболевания. Интенсивность криомассажа зависит от формы розацеа и типа кожи.
Заключение
Возможно, нет универсальной единой этиологии и методики лечения розацеа. Вероятнее всего розацеа представляет собой определенную реакцию на преобладающие факторы, различные в каждом конкретном случае. В этом и есть сложность терапии розацеа.
Благодарим за предоставленные материалы журнал «Пластическая хирургия и косметология»
www.1nep.ru
эффективное лечение, причины, симптомы, народные средства
Беспокоят розовые, зудящие угри, объединяющиеся в единые растущие очаги, уродующие лицо? Не знаете причину появления такого коварного заболевания кожи? Хотите знать всю информацию об этом недуге, а также современные и народные методики его лечения? Читайте внимательно – будет интересно и познавательно!
Какую информацию Вы узнаете:
Что такое розацеа
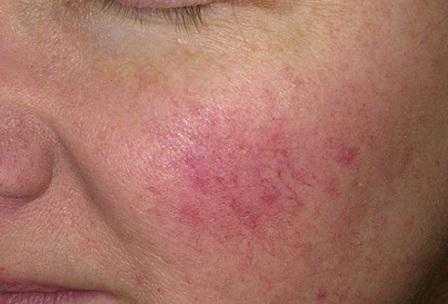
До конца не установлена точная причина появления такого заболевания
Хроническим, рецидивирующим дерматозом эпидермиса, для которого характерно течение в стадиях, имеющее полиэтиологическую природу с возможным ангионеврозом венозной системы, принято называть розацеа.
Если говорить проще, то это заболевание проявляется в виде стойких, зудящих покраснений на коже с уплотнениями в виде узелков, соединяющихся в единые образования. Они могут покрываться чешуйками, кожным жиром, а также гнойниками.
До конца не установлена точная причина появления такого заболевания. Медики выделяют несколько возможных факторов, которые могут провоцировать развитие этой патологии.
Возможные причины появления розацеа
Долгое время возбудителем этого заболевания считался подкожный клещ – демодекс. Однако на основании проведенных многочисленных научных опытов и лабораторных исследований была установлена его полная непричастность к возникновению болезни, а также рецидивам (повторным появлениям симптомов).
Возможными причинами появления розацеа в настоящее время считаются экзогенные и эндогенные факторы.
К экзогенным факторам относят: алкогольные напитки, курение, действие тепла/холода, ультрафиолетовое излучение, запыленность воздуха. В этой же категории горячая, острая, копченая, жареная и жирная пища, горячие напитки, частые стрессовые ситуации.
Эндогенными факторами считают болезни эндокринной системы, психовегетативные заболевания, нарушения в работе почек и мозга, сбои иммунной системы, наследственный фактор, инфекционные заболевания эпидермиса и ЖКТ, в том числе наличие бактерии Хеликобактер Пилори (является причиной возникновения гастритов), влияние медиаторных веществ, вазоактивных пептидов, гормональных мазей и таблеток.
В зоне риска находятся женщины от 40 до 65 лет.
Симптомы и стадии заболевания
Основными признаками розацеа считают стойкие покраснения, зуд, образование угревых узелков розового цвета, а также гнойниковых инфильтратов.
Выделяют 3 стадии течения заболевания со следующими характерными признаками этого процесса:
- Эритэматозно-телеангиэктатическая стадия выражается умеренным покраснением, периодически локализующимся по центру лица. В ходе развития болезни покраснения становятся стойкими и более обширными (могут захватывать все лицо и шею), узелки уплотняются. При этом человек испытывает чувство зуда, жжения, покалывания на пораженных участках кожи, которые со временем приобретают синеватый оттенок.
- Папуло-пустулезная стадия характеризуется появлением в области щек, носа, подбородка, лба и носогубных складок красных папул, размер которых может достигать 5 миллиметров. Их структура плотная, с тонкими чешуйками на поверхности. Локализуются они изолированно или группируются без слияния с другими очагами. Эта стадия сопровождается появлением инфильтратов и отечности кожи.
- Пустулезно-узловатая стадия проявляется в возникновении стойких отдельных покраснений с множеством новых очагов на поверхности кожи, а также бляшек, отечных узелков и папул, сливающихся в единые, обширные конгломераты. К увеличению участков поражения кожи приводят гиперплазия сальных желез, появление уплотнений соединительной ткани, рубцовые деформации. На этом фоне происходят нарушения в крово- и лимфотоке, появляется одутловатость лица. Рост опухолевидных образований обезображивает лицо, начинает развиваться тяжелая форма заболевания — ринофима.
Примерно у половины пациентов наблюдается поражение глаз, сопровождающееся покраснением, сухостью, слезотечением, резью и ощущением присутствия инородного тела.
Способы диагностирования
Результативность лечения розацеа во многом зависит от целого ряда проведенных медицинских обследований, которые могут быть многочисленными.
Лечащий врач назначает общий/биохимический анализы крови, мочи, бактериологический посев кала, липидограмму, коагулограмму, биопсию эпидермиса, УЗИ всех органов.
Такое заболевание поддается лечению, однако для него типичны периоды обострений и стойких, продолжительных ремиссий.
Методики лечения розацеа
Учитывая множественные клинические проявления этого заболевания, а также отсутствие единой концепции возникновения этой патологии, врач-дерматолог, как правило, использует различные методики лечения.
Лечение предлагается комплексное, подразумевающее назначение препаратов для внутреннего и внешнего применения, а также использование разнообразных аппаратных и физиотерапевтических методик. Будет рекомендовано и применение местных препаратов, обладающих сосудосуживающим действием.
К медикаментозным средствам относят: компрессы с 2% раствором борной кислоты, резорцина, которые эффективно устраняют чувство зуда и жжения, препараты на основе тетрациклина, антипаразитарные, группы нитромидазола, антигистаминные вещества, синтетические ретиноиды, а также антибиотики. Хороший эффект оказывают мази на основе серы.
Для жирной кожи с выраженной себореей показано применение лосьонов, а также гелей, обладающих противовоспалительным, регулирующим выделения кожного жира, очищающим, глубоко отшелушивающим, открывающим поры и дезинфицирующим кожу действием.
Под запретом спиртсодержащие и гормональные средства, а также посещение солярия, бани, сауны!
К физиотерапевтическим и аппаратным методикам относят:
- криотерапию, выполняемую путем контакта поврежденных участков кожи с жидким азотом, охлажденным до критически низких температур. Такую процедуру выполняют через день или каждодневно (необходимо не менее 10 сеансов). Она может назначаться в виде отдельной методики лечения, а также в составе комплексного воздействия с целью глубокого отшелушивания пораженных кожных слоев;
- ротационный массаж, проводимый на первой стадии болезни для исчезновения отечности и ускорения лимфооттока 2 раза в день на протяжении нескольких минут круговыми поглаживающими движениями;
- электрокоагуляцию (второе название – прижигание), проявляющуюся в непосредственном воздействии электродов на очаги поражения эпидермиса, приводящую к разрушению красных новообразований. Потребуется пройти от 20 до 100 таких процедур;
- лазерное облучение, обеспечивающее продолжительную ремиссию и высокую эффективность в лечении за счет разрушения поврежденных сосудов, близко расположенных к поверхности эпидермиса длинноволновым лазерным лучом, вызывающим тепловой эффект и не затрагивающим прилегающие ткани. Такую процедуру требуется проводить через день по 25 минут на протяжении 6 сеансов.
Хирургические методики лечения
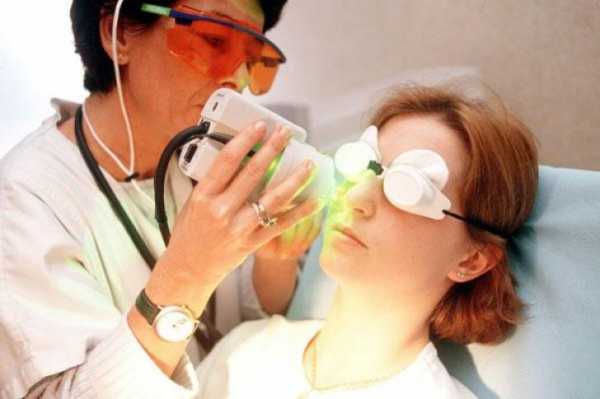
Сеанс проводится под местными обезболивающими препаратами с помощью аппаратов
При прогрессировании заболевания до стадии ринофимы в большинстве случаев назначается хирургическое вмешательство, заключающееся в вырезании патологических тканей, разросшихся до больших размеров.
Оперативными методикам также считаются механическая шлифовка кожи и дермабразия. Они помогают снимать поверхностный слой эпидермиса вместе с верхним шаром самой дермы. Сеанс проводится под местными обезболивающими препаратами с помощью аппаратов, оснащенных специальной хирургической фрезой.
После этих процендур назначается поддерживающая терапия со специальными лекарственными средствами во избежание наступления повторных рецидивов.
Ранняя диагностика и своевременное лечение на начальных стадиях болезни способны исключить усугубление патологических процессов поражения кожи, которое может привести к полной перестройке клеток эпидермиса с перерождением их структуры.
Народные методики лечения
Хотим предупредить, что народные рецепты лечения требуют обязательного согласования с лечащим врачом, а также проведения предварительного теста на аллергическую реакцию. Они полностью не вылечат вас от этой патологии, но существенно снимут воспаления и будут способствовать скорейшему заживлению кожи.
- Пятипроцентным раствором прополиса (продается в аптеках) протирайте пораженные участки кожи на ночь, а утром снимайте образовавшуюся тонкую пленку при помощи антибактериальных составов, например хлоргексидина. Прополис показал высокую эффективность при лечении розацеа. Вместе с этим рекомендуется принимать отвар, состоящий из листьев крапивы, молодых стеблей лопуха и полевого хвоща, взятых в равных соотношениях. Две столовые ложки такой смеси заливают ½ литра воды и подвергают кипячению в течение 5 минут, принимают по 100 граммов до еды.
- Сок из клюквы издавна считался эффективным средством при лечении такой патологии. Из плодов свежей клюквы получают сок, смачивают им ватный тампон или марлевый отрез, накладывают на проблемные зоны и оставляют на 40 минут. После этого лицо потребуется ополоснуть прохладной кипяченой водой, высушить и немного припудрить. Такая процедура выполняется 1 раз в день до момента уменьшения красноты и количества узелков, после чего потребуется ее выполнять через день, затем через два и так далее — до полного исчезновения симптомов. Если у вас возникли неприятные ощущения в виде жжения, попробуйте развести сок клюквы водой в соотношении 1:1.
- Регенерирующим, противовоспалительным, заживляющим и восстанавливающим кожу действием обладает сок алоэ, листья которого были предварительно выдержаны в темном прохладном месте в течение 2 недель. Берут воду и сок алоэ в равных соотношениях, тщательно смешивают состав. Ватный диск или отрез бинта смачивают в таком растворе, накладывают на пораженные розацеа участки кожи и выдерживают в течение 20 минут. Потребуется провести не меньше 20 таких сеансов.
- Отваром из липы и ромашки также успешно лечат эту патологию. Для его приготовления берут 1 столовую ложку этих трав, смешанных 1:1, заливают ее стаканом кипящей воды, плотно закрывают крышкой и настаивают до полного охлаждения. Из такого настоя делают примочки (смотри п.3).
- Таким же образом готовится и отвар из пижмы, шалфея и череды. Полученным настоем делают примочки.
- Большой лист лопуха моют под проточной водой, делают в нем отверстия для глаз, рта и носа, после чего сразу прикладывают к лицу и придерживают руками в течение 20 минут.
- Свежие листья бузины промывают, ошпаривают кипятком, дают им немного остыть и накладывают на лицо в виде маски, держат 20 минут.
- Взятые в равных соотношениях сухие травы подмаренника, красного клевера, лопуха и конского щавеля заливают кипящей водой из расчета 1 столовая ложка смеси трав на стакан кипятка. Состав должен остыть, после чего из него нужно будет делать компрессы, выдерживая их на коже в течение 20 минут. Выполнять такую процедуру нужно будет ежедневно в течение месяца.
- Сок свежей капусты разводится теплой водой в пропорции 1:1. Из него делаются примочки на кожу лица при помощи марлевого отреза. Держат на лице такие маски не меньше 20 минут. Понадобится сделать 20 сеансов, выполняемых через день.
- Делают сок из одуванчика (перемалывают на мясорубке или в блендере цветки, листья и корни), добавляют немного меда, чтобы убрать горечь и сок ½ лимона. Пьют этот состав на протяжении 2 недель по столовой ложке 4 раза в день за 30 минут до еды.
- Хорошие результаты показал отвар из мяты и календулы, принимаемый вовнутрь. Для его приготовления берут по столовой ложке травы мяты и цветков календулы, заливают их 1 литром холодной воды, кипятят 10 минут, а настаивают 20. Процеживают получившийся отвар и пьют по стакану дважды в день за полчаса до еды. Можно добавить немного меда для вкуса. Пьют его целый месяц ежедневно, потом делают на неделю перерыв и снова употребляют месяц. Полный курс — 3 цикла.
- Отлично снимают воспаления на коже при розацеа ванночки из липы. Делаются они так. Липовый цвет (цветки) в количестве ½ стакана заливают 2 литрами воды, доводят состав до кипения и охлаждают до 15 градусов. Берут удобную широкую емкость, наливают в нее этот отвар и опускают туда лицо на 5 секунд. Отдыхают 5 секунд и снова все повторяют. Длительность процедуры 10 минут (утром и вечером).
- Останавливает прогрессирование розацеа ромашковый лед. Сначала готовят отвар, состоящий из 2 столовых ложек ромашки, проваренной на слабом огне в течение 10 минут в 0,5 литра воды. Охлажденный и процеженный отвар разливают в формочки и замораживают. Кусочки такого льда используют для умывания кожи методом массирования по 5 минут каждый день. Лицо после такой манипуляции не вытирают, а ждут его самостоятельного высыхания.
- Голубая и зеленая глина оказывает регенерирующее, укрепляющее, противовоспалительное, витаминное, тонизирующее действие, насыщает клетки всеми необходимыми микроэлементами, возвращающими коже здоровье и упругость. Берут 2 столовых ложки порошка глины, разводят ее очищенной водой до кашеобразного состояния, наносят в виде маски на кожу лица, оставляют в течение 30 минут и смывают теплой кипяченой водой. Такую маску делают каждые 4 дня по 1 разу в день, лучше всего вечером.
Видео: Розацея и гликолевый пилинг
Выздоравливайте!
careface.ru
Современные методы лечения розацеа | #10/12
Многочисленные способы лечения розацеа определяются разнообразием этиологических и патогенетических факторов, стадией, многообразием клинических форм заболевания. Терапия больных розацеа представляет трудную задачу, так как использование любого из предлагаемых в настоящее время методов лечения в виде монотерапии не приводит к полному выздоровлению, а оказывает лишь временный эффект. Наличие неясных до настоящего времени многих сторон этиологии и патогенеза розацеа, отсутствие надежных методов лечения делают проблему разработки новых подходов к терапии данной патологии крайне актуальной для современной дерматологии.
Терапевтическое действие одних средств направлено на редукцию воспалительных явлений, других — на коррекцию различных соматических нарушений со стороны пищеварительного тракта, центральной нервной системы, сосудистых реакций и т. д. [1]. Основное лечение предполагает устранение предрасполагающих и провоцирующих факторов, соблюдение диеты, фотопротекцию [2].
Классическая общая терапия розацеа включает антибиотики, метронидазол и наружную терапию. В период выраженного обострения присоединяют антигистаминные препараты. Однако до сих пор базисной терапией розацеа являются антибиотики, при этом тетрациклины остаются самыми эффективными антибактериальными препаратами в терапии данного дерматоза [3–6]. Лечение тетрациклинами, как правило, длительное — до 12 недель [3], что, несомненно, влечет за собой формирование побочных эффектов, таких как развитие кандидоза, нарушения пигментации кожи и зубов. В настоящее время используют антибиотики из группы макролидов — эритромицин, кларитромицин, джозамицин и т. д. [3, 7, 8].
Несмотря на спорный вопрос об этиологической роли Demodex folliculorum в патогенезе розацеа, прием метронидазола внутрь является неотъемлемой частью терапии розацеа [9]. Пероральное лечение метронидазолом составляет 4–6 недель, у некоторых больных до 8 недель, что также провоцирует побочные явления: тошноту, головные боли, сухость во рту, рвоту, крапивницу и т. д. Эффективной альтернативой является метронидазол в виде 1% геля, применяемого наружно [3, 4, 7, 10]. Хотя в отечественной дерматологии эти препараты широко назначаются в терапии розацеа, Управление по контролю качества пищевых продуктов и лекарственных средств (FDA, the Food and Drug Administration) в США их применение не санкционировало. Считается, что Demodex spp. выживают в условиях даже высоких концентраций метронидазола [11].
Развитие устойчивости бактериально-паразитарной флоры к препаратам имидазольной группы и антибиотикам тетрациклинового ряда приводит к необходимости совершенствования методов лечения и поиска новых лекарственных средств. В последнее время для лечения тяжелых форм розацеа применяют синтетические ретиноиды. Высокая терапевтическая эффективность препарата связана с влиянием на процессы дифференцировки и кератинизации клеток эпидермиса и сальных желез. Длительность лечения изотретиноином в среднем составляет 4–6 месяцев [12]. Данный препарат обладает побочными эффектами, главный из которых — тератогенное действие. Местное использование синтетических ретиноидов исключает развитие их системных побочных явлений, однако также вызывает сухость кожного покрова, шелушение, зуд [3–7, 11, 13]. Последние исследования указали на увеличение длительности ремиссии на 20% у пациентов с розацеа, принимавших изотретиноин, по сравнению с пациентами, получавших комплексное лечение (метронидазол и доксициклин) [14].
Традиционно местная терапия розацеа состоит из холодных примочек с антисептическими растворами (1–2% раствор борной кислоты, 1–2% раствор резорцина, отвар ромашки и т. д.), мазей, паст или кремов с противодемодекозным эффектом [1, 3].
Современные топические препараты используются в основном в виде кремов, содержащих азелаиновую кислоту, метронидазол 0,75% и 1%, адапален 0,1% и гель с метронидазолом 1% [1, 3, 4]. Некоторые авторы настаивают на особой эффективности азалаиновой кислоты в лечении розацеа [10]. Однако данное заявление также оспаривается. По мнению A. Parodi et al. (2011) и B. A. Yentzer et al. (2010), монотерапия азелаиновой кислотой без применения пероральных антибиотиков ведет к хронизации процесса и отсутствию видимого эффекта [8, 15]. Наиболее оптимальным является комплексное применение азелаиновой кислоты, доксициклина (или клиндамицина) и метронидазола [8, 11, 16].
Недавние сообщения констатируют эффективность 1% крема пимекролимуса в лечении папулопустулезной формы розацеа. Пимекролимус, являясь производным макролактама аскомицина, селективно ингибирует продукцию и высвобождение цитокинов и медиаторов из Т-лимфоцитов и тучных клеток. Доказано, что применение данного крема позволяет получить клиническую ремиссию у 82% больных [17, 18].
Как показывают различные исследования отечественных и зарубежных ученых, значительного повышения эффективности терапии можно ожидать при использовании комбинированных методов терапии, сочетающих медикаментозные и физиотерапевтические методы лечения.
Физиотерапевтическими методами, используемыми в терапии розацеа, являются криотерапия, электрофорез, деструктивные методики.
Криотерапию проводят через день или ежедневно до глубокого отшелушивания. Метод показан больным независимо от стадии заболевания. Криотерапия оказывает противовоспалительное, сосудосуживающее, антипаразитарное действие [4, 7]. Клинические рекомендации также включают электрофорез (10–30% раствором ихтиола 2–3 раза в неделю, с лидазой 2–3 раза в неделю, 10–15 сеансов) [4].
В лечении папулопустулезной, кистозной и узловатой форм розацеа показаны деструктивные методики, такие как электрокоагуляция, дермабразия. Данные методы, к сожалению, имеют ряд недостатков: послеоперационное инфицирование, лейкодерма, формирование эпидермальных кист и рубцов [3, 4, 7].
В последние годы наиболее успешными считаются комбинированные методы лечения. Например, некоторые исследователи с успехом применили сочетание изотретиноина и дермабразии с хорошим результатом [5]. Эффективным является совмещение различных наружных препаратов, таких как азалаиновой кислоты, метронидазола и клиндамицина [11].
Однако все эти методы постепенно теряют свою актуальность не только в связи с имеющимися побочными эффектами, но с низкой эффективностью по сравнению с лазерным излучением [19].
Одним из наиболее значимых научных достижений практической медицины ХХ века стало образование самостоятельного направления — лазерной медицины. Первые исследования по практическому применению лазерного излучения посвящены различным областям хирургии, где лазерные устройства использовались как универсальные деструкторы и коагулянты. Открытие биохемилюминесценции дало предпосылку для развития нового направления лазерной медицины — терапевтического влияния низко- и высокоэнергетического лазерного излучения на клеточные и внутриклеточные процессы. Достижения науки позволили обосновать не только симптоматическое, но и патогенетическое применение лазера в терапии кожных заболеваний [2]. До появления лазерной терапии возможность улучшить состояние кожи лица у больных с розацеа была весьма ограничена. Так, для лечения телеангиэктазий лица применялись в основном электрокоагуляция и криотерапия. Однако эти методы характеризуются риском развития различных осложнений (гиперпигментаций, атрофий) и высокой частотой рецидивов [10, 19, 20]. Поэтому на сегодняшний день, по мнению большинства авторов, лазеротерапия — метод, обеспечивающий наиболее эффективный и продолжительный результат лечения розацеа [2–5, 7, 11, 19, 20].
В зависимости от энергетических характеристик лазера выделяют низкоэнергетические с плотностью мощности менее 100 мВт/см2 и высокоэнергетические лазеры с плотностью мощности более 10 Вт/см2. От мощности лазера напрямую зависят фотобиологические эффекты, которые он вызывает. Низкоинтенсивное лазерное излучение (НЛИ) сопряжено с фотохимическими реакциями.
Фототермические эффекты высокоинтенсивного лазерного излучения (ВЛИ) вызывают локальную деструкцию ткани в виде фотодинамического действия, фотокоагуляции или фотоабляции [2].
Избирательное фототермическое или фотоакустическое действие ВЛИ объясняется теорией селективного фототермолиза (СФТ), согласно которой для повреждения или разрушения целевого хромофора необходимо, чтобы коэффициент поглощения мишени и окружающей ткани максимально различался, а продолжительность импульса была меньше или равна времени термической релаксации [2].
Открытие СФТ обосновало воздействие на специфические хромофоры кожи без повреждения окружающих структур путем подбора соответствующей длины волны, длительности импульса и плотности энергии. Таким образом, параметры лазерного излучения могут быть оптимизированы таким образом, чтобы точно воздействовать на ткань-мишень с минимальным сопутствующим повреждением других тканей. Хромофором, на который направлено воздействие при лечении сосудистых образований, является оксигемоглобин [19]. Наибольшее поглощение излучения оксигемоглобином происходит при длине волны 18, 542, 577 нм. В результате поглощения оксигемоглобином лазерного излучения сосуд подвергается воздействию энергии и коагулируется [19].
Для лечения сосудистой патологии кожи применялись с той или иной степенью эффективности и безопасности различные виды лазеров. Первым большим достижением лазеротерапии сосудистых образований было создание в 1970 году аргонового лазера с длиной волны 488 и 514 нм. К сожалению, использование лазерной установки, генерирующей непрерывное излучение, вызывало коагуляционный некроз поверхностных слоев кожи, что часто вело к последующему образованию рубцов и депигментации [19].
Современные авторы для лечения телеангиэктазий лица предлагают использовать в основном длинноволновые (577 и 585 нм) лучи [3, 4, 7] и импульсный лазер на красителях (ИЛК) (585 нм) с низкой плотностью энергии 1,5 Дж/см2 или 3,0 Дж/см2. За один сеанс осуществляют один проход, процедуры проводят один раз в неделю, на курс 3–4 сеанса [2, 5, 21]. Несмотря на то, что длина волны 595 нм лучше проникает в ткани по сравнению с 585 нм, степень поглощения излучения оксигемоглобином уменьшается после 585 нм. Поэтому для увеличения глубины проникновения ИЛК с длиной волны 595–600 нм требуется дополнительное повышение плотности потока излучения на 20–50% по сравнению с ИЛК с длиной волны 585 нм [19]. Улучшение очищения кожи лица от телеангиэктазий и уменьшение выраженности эритемы могут быть достигнуты наложением импульсов с меньшей плотностью светового потока, но с большей длительностью, что позволяет также избежать появления пурпуры после лечения. По данным Голдберга Дж. (2010) степень очищения кожи после одного сеанса лечения увеличилась с 67% при использовании неперекрывающихся импульсов до 87% после применения методики наложения импульсов [19]. Осложнения после лечения ИЛК, такие как гиперпигментация, атрофия, гипертрофический рубец, экзематозный дерматит, встречаются крайне редко [19]. Последние исследования доказали терапевтическую результативность ВЛИ с длиной волны 578 нм, которая составляет при эритематозно-телеангиэктатической форме 88%, при папулезной — 83,7%, при пустулезной — 76,3%, при инфильтративно-пролиферативной — 62,7%. Отдаленные результаты данного исследования показали, что спустя три года достигнутый эффект в среднем сохраняется у 21% пациентов [22].
Однако, как считают Потекаев Н. Н. и Круглова Л. С. (2012), при преобладании в клинической картине телеангиэктазий показан метод лазерной бесконтактной коагуляции с помощью диодного или неодимового лазера [2, 23]. По мнению авторов, в лечении розацеа также эффективны генераторы интенсивного импульсного света (Intense Pulsed Light, IPL) c длиной волны 500–1200 нм и максимумом эмиссии в диапазоне 530–700 нм. При поверхностных телеангиэктазиях диаметром до 0,3 см действенный эффект отмечен при длине волны 530–600 нм (желто-зеленый спектр) [2, 21]. Имея широкий диапазон длины волны, излучение способно достигать сосуды-мишени, расположенные на различной глубине от поверхности кожи. Несмотря на то, что излучение с большой длиной волны проникает глубже, уровень поглощения энергии оксигемоглобином уменьшается. Поэтому для компенсации снижения абсорбции энергии требуется увеличение плотности потока излучения, что и применяется в данном типе устройств. Таким образом, эффективно нагреваются как поверхностные, так и глубоко расположенные сосуды, размер пятна, образуемого излучением, также достаточно велик. Другим вероятным преимуществом IPL является то, что энергия лазерного излучения доставляется к ткани-мишени с помощью импульса большей длительности. Это ведет к более равномерному нагреванию, коагуляции всего патологически измененного сосуда [19, 21, 23].
Лазеры на парах тяжелых металлов также успешно использовались для лечения телеангиэктазий, однако в данном случае энергия лазерного излучения поглощается не только оксигемоглобином, но и меланином, содержащимся в эпидермисе и дерме. Поэтому лазеры на парах металлов применяются для лечения пациентов только со светлой кожей (тип I и II по Фитцпатрику). У пациентов с темной кожей высок риск нарушений пигментации, появляющихся вслед за воспалительной реакцией, как правило, это образование пузырей и струпа [19, 23].
Другие системы, использующиеся для лечения сосудистых образований, это калий-титанил-фосфатный (КТФ) лазер, длинноимпульсный лазер на алюмоиттриевом гранате с неодимом (Nd: YAG), длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм). КТФ-лазер — это Nd: YAG-лазер с удвоением частоты, генерирующей излучение в диапазоне 532 нм (зеленый свет). Длина волны 532 нм приближается к одному из пиков поглощения излучения гемоглобином, поэтому хорошо подходит для лечения поверхностно расположенных кровеносных сосудов [19, 21]. На длине волны 1064 нм Nd: YAG-лазер позволяет намного глубже проникнуть в дерму. При этом может быть достигнута коагуляция кровеносных сосудов на глубине 2–3 мм от дермоэпидермального соединения. Это позволяет иметь в качестве цели более глубокую сосудистую сеть, которую ИЛК может быть не в состоянии достигнуть. Эти глубокие крупные кровеносные сосуды обычно требуют продолжительности импульса между 3 и 15 мс. Так как абсолютное поглощение гемоглобина на 1064 нм ниже, чем на 585 нм, с этой длиной волны должны использоваться значительно более высокие плотности потока. Вследствие этого для данного лазера охлаждение стоит на первом месте [20, 23].
Длинноимпульсные лазеры на александрите (755 нм) и диодные лазеры (800, 810, 930 нм) генерируют излучение с большей длиной волны, которое соответствует области минимального поглощения гемоглобином, что делает их теоретически более подходящими для лечения крупных, глубоко расположенных сосудов диаметром 0,4 мм [19].
По мнению Дж. Голдберг (2010) в терапии лазером розацеа определенные трудности представляют сосудистые образования крыльев носа. Для удаления телеангиэктазий в этой области необходимо многократное проведение лечебных сеансов и, возможно, повторного курса лечения в будущем [19]. Эритема лица поддается лечению одинаково хорошо как с использованием ИЛК, так и c IPL [10, 20].
Современная лазерная терапия стоит на пороге комбинаций различных лазерных методов в лечении дерматозов. Оптимизировать клинический результат и уменьшить риск побочных эффектов возможно при сочетанном применении фракционного неселективного лазера и IPL; углекислотного (СО2) лазера и радиочастотной (Radio Frequency, RF) технологии, лазера и фотодинамической терапии (ФДТ) [24, 25].
На сегодняшний день одним из самых дискутируемых вопросов является применение лазерной ФДТ. Прежде всего это обусловлено ограниченным числом исследований с достаточной доказательной базой эффективности ФДТ в лечении злокачественных и доброкачественных новообразований кожи. Терапевтическое действие ФДТ основывается на фотохимических реакциях, происходящих при взаимодействии порфиринов, лазерного излучения и кислорода. В данном случае лазер является активатором фотохимических процессов в клетках и не вызывает фототермического повреждения. Для ФДТ может применяться любой лазер с длиной волны 400–800 нм [2]. Однако данный метод тоже не лишен недостатков. Побочные эффекты проявляются в виде фототоксических реакций в виде эритемы, отека, корочек, эрозий, везикул, что, как правило, наблюдается у большинства пациентов и носит проходящий характер. Из отдаленных последствий терапии отмечают возможное возникновение гиперпигментаций на месте проведения ФДТ [2].
При инфильтративно-продуктивной стадии розацеа показаны деструктивные методы, поскольку имеющиеся ультраструктурные изменения в системе микроциркуляторного русла кожи лица носят необратимый характер. В этой ситуации назначают лазерную абляцию с целью удаления гипертрофированной ткани, например при ринофиме [5]. Абляцию проводят до достижения уровня сальных желез. При этом возможно использование импульсного СО2-лазера или фракционного эрбиевого (Er: YAG) лазера с модулированным импульсным режимом [2]. Применение данных типов лазеров остается «золотым» стандартом аблятивных процедур, являясь альтернативой традиционному хирургическому подходу к этой проблеме [5, 7]. Однако при лечении СО2— или Er: YAG-лазером наблюдается длительное заживление раневого дефекта и повышается риск развития таких явлений, как замедленная реэпитализация, стойкая эритема, гипопигментация кожи, а в некоторых случаях — формирование гипертрофических и келоидных рубцов [26].
При всех формах розацеа показаны курсы низкоэнергетического лазерного воздействия, которое проводят через день (6 процедур), среднее время воздействия составляет 25 минут [2].
Таким образом, несмотря на некоторые ограничения, лазеры и устройства с источниками света остаются наилучшим выбором в лечении сосудистых поражений кожи [10, 20].
Несмотря на то, что в настоящее время существует обширный арсенал лекарственных средств и методов терапии розацеа, эффективность лечения находится в прямой зависимости от длительности терапии и степени выраженности побочных эффектов. Постоянный поиск оптимального подхода к терапии данного дерматоза привел к достижениям в области лазерных технологий, позволивших сделать огромный шаг в этом направлении.
Литература
- Волкова Е. Н., Осипова Н. К., Родина Ю. А., Григорьева А. А. Розацеа: новые подходы к старым проблемам // Российский журнал кожных и венерических болезней. 2010, № 2. С. 33–39.
- Потекаев Н. Н., Круглова Л. С. Лазер в дерматологии и косметологии. М.: МВД, 2012. 280 с.
- Потекаев Н. Н. Розацеа. М.-СПб: ЗАЩ «Издательство БИНОМ», «Невский диалект», 2000. 144 с.
- Клинические рекомендации. Дерматовенерология / Под ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2007. 300 с.
- Европейское руководство по лечению дерматологических заболеваний/Под ред. А. Д. Кацамбаса, Т. М. Лотти. М.: МЕДпресс-информ, 2008. 736 с.
- Kanada K. N., Nakatsuji T., Gallo R. L. Doxycycline indirectly inhibits proteolytic activation of tryptic kallikrein-related peptidases and activation of cathelicidin // J Invest Dermatol. 2012, May; 132 (5): 1435–1442.
- Адаскевич В. П. Актуальная дерматология. Н.-Новгород: Изд-во НГМА, 2000. 306 с.
- Parodi A., Drago F., Paolino S., Cozzani E., Gallo R. Treatment of rosacea // Ann Dermatol Venereol. 2011; 138, Suppl 3: S211–214.
- Djukic K. Recidivans Rosacea papulo pustulosa due to recidivans H. pylori. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 183.
- Kennedy Carney C., Cantrell W., Elewski B. E. Rosacea: a review of current topical, systemic and light-based therapies // G Ital Dermatol Venereol. 2009; 144 (6): 673–688.
- Руководство по дерматокосметологии / Под ред. Е. Р. Аравийской и Е. В. Соколовского. СПб: ООО «Издательство Фолиант», 2008. 632 с.
- Aksoy B., Altaykan-Hapa A., Egemen D., Karagoz F., Atakan N. The impact of rosacea on quality of life: effects of demographic and clinical characteristics and various treatment modalities // Br J Dermatol. 2010; 163 (4): 719–725.
- Nevoralova Z. A patient with steroid-induced rosacea, colitis ulcerosa and polymyositis successfully treated by peroral isotretinoin- a case report. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 179.
- Перламутров Ю. Н., Сайдалиева В. Ш., Ольховская К. Б. Сравнительная оценка эффективности различных методов терапии розацеа // Вестник дерматологии и венерологии. 2011, № 3. С. 73–79.
- Yentzer B. A., Fleischer A. B. Changes in rosacea comorbidities and treatment utilization over time // J Drugs Dermatol. 2010; 9 (11): 1402–1406.
- Zuuren E. J., Kramer S., Carter B., Graber M. A.. Fedorowicz Z. Interventions for rosacea // Cochrane Database Syst Rev. 2011; (3): CD003262.
- Додина М. И. Клинические, иммунологические и морфологические взаимосвязи у больных розацеа на фоне лечения пимекроклимусом. Автореф. на соиск. канд. мед. наук. М., 2011. 25 с.
- Sparavigna A., Palmieri R., Caserini M. Derming S. R. l. Activity of P-3075, a new medical device based on potassium azeloyl diglycinate, on the microcirculation in patients with rosacea. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 82.
- Голдберг Дж. Дейвид. Лазеро- и светолечение. Т. 1. М.: ООО «Рид Элсивер», 2010. 187 с.
- Goldberg D. J. Lasers and light sources for rosacea // Cutis. 2005; 75 (3 Suppl): 22–26; discussion 33–36.
- Dahan S. Laser and intense pulsed light management of couperose and rosacea // Ann Dermatol Venereol. 2011; 138, Suppl 3: S219–222.
- Дубровина А. А. Коррекция гемодинамических нарушений при розацеа высокоинтенсивным лазерным излучением. Автореф. на соиск. канд. мед. наук. СПб, 2011. 20 с.
- Bernstein E. F. The pulsed-dye laser for treatment of cutaneous conditions // G Ital Dermatol Venereol. 2009; 144 (5): 557–572.
- Bjerring P. Present and future trends of vascular and pigmented lasers. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 157.
- Leonardo L. Combination treatments in laser dermatology. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 128.
- Fratila A. Present and future trends in ablative and non ablative fractional laser. 9 th EADV Spring Symposium, Verona, Italy. 2012, P. 143.
И. Я. Пинсон*, доктор медицинских наук, профессор
И. В. Верхогляд**, доктор медицинских наук, доцент
А. В. Семочкин***
*ГБОУ ВПО Первый МГМУ им. И. М. Сеченова Минздравсоцразвития России,
**ГБОУ ДПО РМАПО Минздравсоцразвития России,
***Клиника «Президентмед», Москва
Контактная информация об авторах для переписки: [email protected]
Купить номер с этой статьей в pdf
www.lvrach.ru
Розацеа лечение народными средствами розацеа на лице лечение
Розацеа, такое кожное заболевание, когда кожа местами краснеет и появляются высыпания. На лице может появиться в одном или нескольких местах, или прыщи усеют всю площадь. Чаще всего нарывы возникают на лбу со щеками или на носу. Если заболевание запущенное, сразу не начали лечить, но поражается полностью шея и даже зона декольте.
Важно определить диагноз
Если вы по симптомам подозреваете, что может быть у вас розацеа, обратитесь за консультацией к дерматологу. Он осмотрит вас, возьмёт образцы ткани на анализы и скажет точно, подтвердился диагноз или нет и какое лечение вам лучше пройти. Чаще всего специалист назначает как лекарственные препараты, так и пользование народными средствами. Они помогут вам сделать кожу, как раньше, здоровой, чистой и убрать мелкие косметические дефекты.
Большая вероятность, что розацеа поразит не детей или молодых людей, а граждан среднего возраста и пожилых. Заболевание активизируется часто у тех, кто болеет сахарным диабетом, имеет нарушения иммунитета либо в эндокринной системе.
Эффективнее всего лечение и меньше следов после воспалений, если взяться за лечение сразу, а не пускать на самотёк воспалительные процессы. Лечение нужно проводить комплексно с применением лекарств и процедур, направленных непосредственно на снятие воспаления на кожных покровах.
Используем народные средства
Когда начинаете лечить розацею, не пользуйтесь в это время декоративной косметикой. Если сейчас жаркое время года, то наносите на лицо или другие воспалённые участки солнцезащитный крем. Если пользуетесь лаком и другими средствами для формирования причёски, следите, что в них не находились масла с ацетоном. Отставьте их в сторонку, когда поправитесь, можете снова использовать.
Хотите самостоятельно лечить болячку дома народными рецептами? Пользуйтесь, проверенными многими поколениями, например, спросите у бабушки, болела ли она розацеей и если да, то как лечилась? Наверняка она подскажет какими народными средствами лучше пользоваться и несколько чудодейственных натуральных рецептов.
Чтобы полностью вылечить и восстановить в первозданной красоте те участки на коже, которые были поражены, используют:
- Исцеляющие примочки;
- Разные маски;
- Полезные отвары;
Примочки с масками отлично продезинфицируют кожу и помогут со временем снять на ней воспаление с раздражением. Кроме этого, делайте свежие целебные отвары и пейте каждый день, соблюдая рекомендованную дозу. Комплексное воздействие изнутри и снаружи самое эффективное.
Лучшие народные средства
Розацеа при разных способах лечится травами, но нужно подобрать рецепт, который для вас самый сильнодействующий. Для этого пробуйте один рецепт за другим и довольно продолжительное время. Скоро определитесь, но может, уже в процессе подбора будет эффективное лечение розацеа.
Отвар Липы
- Отлично снимают воспаление ванночки, в которых используется отвар липы. Требуется воды чистой 2 л и 0,5 стакана цветов липы. Траву заливайте водой и пусть на медленном газу закипит. Теперь охлаждайте к +15˚С. Чтобы этого добиться, используйте лёд. Процедура проходит оригинально. Опускаете лицо в отвар на 3 или 5 секунд, а потом ждёте такое же время и повторяете. Процедуру нужно делать по 5 мин. и используйте ровно 3 раза за сутки. Оптимально с утра, потом в обед и до отхода ко сну. Отлично лечит розацеа в домашних условиях.
Лед из Ромашки
- Лёд из настоя ромашки. Чтобы отвар вышел крепким, возьмите цветочков ромашки 2 ст. л. и 1/2 л воды. Возьмите кастрюльку. Высыпайте туда цветы, сверху заливайте водой и пусть на медленном огне отвар варится 10 мин. Потом процедите. Когда остынет, разлейте по формам и храните в морозилке. Когда утром либо в иное любое время дня умываетесь, возьмите кусочек льда и протирайте им лицо 5 мин. Кубики используйте одним за другим. Для удобства, чтобы пальцы не так мёрзли, заверните его в платок или любую ткань. После процедуры лицо не нужно вытирать полотенцем. Пусть ромашковый настой так и высохнет на нём. Отличное естественное лечение.
Глина
- Отлично воздействует при этой болячке глина. Особенно целебная зелёная или голубая. Требуется всего 2 ст. л. Разведите её водой так, чтобы получилась консистенция довольно густой сметаны. Пусть побудет на лице полчаса и смойте немного тёплой водой. Когда смоете можно протереть ту область лимонным соком с водой (1:1). Вытирать не нужно, пусть высохнет. Достаточно однажды за 4 дня провести такую очистку. Воздействие в домашних условиях будет комплексным и скоро вы заметите, что состояние кожи на лице значительно улучшилось.
Пижма и Шалфей
- Компрессы с использованием настоя из пижмы с шалфеем. Пользуйтесь этими народными средствами, когда остынет отвар и станет комнатной температуры. Для приготовления понадобятся цветы пижмы – 1 ст. л и мелко дроблёные шалфейные листья – 1 ст. л. Травы заливайте 1 л чистой воды. Доведите до кипения и пусть томится на газе 20 мин. Теперь пусть остынет, стоя на плите и можете процедить. Есть нюанс, что во время кипения не нужно ещё доливать жидкость. Приготовьте салфетки из марли. Смачивайте их в отваре и пусть полчаса полежат на лице. Делайте так ежедневно против розацеа в домашних условиях и лучше до отхода ко сну. Вас ждёт довольно быстрое лечение.
Маска из кефира
- Сделайте маску из кефира и оцените положительный эффект. Для лечения дерматологических проблем и в косметологии часто используют молочное. Кефир поможет нормализовать выделения из желез на коже. Сосуды придут в норму, повысится их тонус, кожный покров получит, требуемые вещества. Особенно ценно, что поступит кальций с витаминами. Делайте её ежедневно. Достаточно оставлять на поражённой зоне по 10 мин. Заготовьте салфетки из марли. Окунайте их в кефир и пусть полежат 10 мин. на лице.
Маска из овсянки
- Она впитает в себя излишки сальных выделений. Благодаря этому кожа получит мягкое очищение и необходимые полезные вещества. В кофемолке дробите хлопья. Нужно всего 2 ст. л. Заливайте их крутым кипятком, требуется 1/2 стакана. Накройте блюдцем или крышкой и пусть настаивается 5 мин. Эту кашицу нужно помешивать, чтобы быстрее остыла и когда будет комнатной температуры, наносите на очищенное лосьоном лицо. Оптимально, когда слой будет примерно 2 мм. Засекайте 40 мин. Столько требуется, чтобы состав побыл на лице. Когда отдельные участки будут высыхать, их нужно увлажнять, окуная салфетку в тёплую воду, а потом прикладывая к тем участкам. Если сделаете её однажды за 3 суток. Будет отлично! Болячка быстро поддастся лечению в домашних условиях.
Календула и мята
- Отлично снимет воспаление отвар, приготовленный из календулы с обыкновенной мятой. Требуется по 1 ст. л. каждой составляющей и заливайте смесь водой (1 л). Доведите настой до состояния кипения и пусть 10 мин. варится (на небольшом огне). Настаивать нужно 20 мин. Потом процедите и средство готово. За 30 мин. до приёма пищи, например, утром и вечером (всего 2 раза за сутки) пейте. Достаточно 1 стакана за приём целебного отвара. Если любите, добавьте сюда 1 ч. л. мёда. Ежедневно 1 мес. пейте. Потом нужен перерыв сделайте на 7 суток и повторите курс. Всего нужно сделать 3 подхода. Весь курс займёт 3 мес. 3 недели. Лечение эффективное. Воспользуйтесь, предложенными в статье народными средствами.
samaykrasivay.ru
Лечение розацеа | Портал 1nep.ru
У части пациентов в процесс вовлекаются веки и глаза, при этом глазные симптомы могут быть основными. В некоторых случаях наблюдается утолщение и деформация кожи (фимы). В целом, розацеа чаще наблюдается у женщин, но фиматозные формы заболевания больше характерны для мужчин. Яркие проявления розацеа, локализуясь на открытом и крайне важном для коммуникации участке кожи, вызывают значительный психологический дискомфорт.
Патогенез розацеа по-прежнему активно изучается, но до сих пор остается недостаточно ясным. В развитии заболевания имеют значение нарушения местного иммунитета, нейрососудистой регуляции, барьерной функции кожи, в настоящее время уточняется роль микроорганизмов (Demodex folliculorum, Staphylococcus epidermidis, Helicobacter pylori, Bacillus oleronius).
Существует несколько опций лечения розацеа, но на сегодняшний день ни одна из них не является универсальной. В течение жизни реакция на лечение может меняться. Заболевание чаще удается контролировать, но не вылечить. Поэтому основными целями терапии является коррекция симптомов, поддержание достигнутого результата, предотвращение рецидивов, улучшение качества кожи и качества жизни пациента.
В рамках данной статьи рассмотрим три наиболее важных составляющих лечения розацеа – обучение пациента, уход за кожей и применение фармацевтических препаратов.
Обучение пациента
В процессе сбора анамнеза необходимо определить основные провоцирующие факторы, актуальные для данного пациента, чтобы затем научить его избегать обострений и как можно эффективнее купировать их.
Наиболее часто встречающиеся триггеры — интенсивное УФО, ветер, контрасты температур, слишком острая пища, тяжелые физические упражнения, горячие напитки, алкоголь, психологический стресс, нарушения менструального цикла.
Необходимо также тщательно изучить медикаменты, используемые пациентом, на предмет их возможного влияния на течение заболевания. Так, например, прием ниацина может способствовать возникновению приливов, а использование топических стероидов (в том числе, назальных спреев с ними) может вести к обострению течения заболевания и развитию стероидной розацеа.
При составлении индивидуальной программы коррекции образа жизни, нужно учитывать, что триггеры розацеа имеют неодинаковое значение у разных людей. Рекомендовать существенные ограничения в образе жизни по всем возможным направлениям неконструктивно, потому что большинство пациентов не имеют достаточной мотивации и силы воли, позволяющей сразу отказаться от всех излюбленных особенностей, и в этих случаях излишние ограничения могут привести к игнорированию рекомендаций. Поэтому нужно начать с устранения наиболее очевидных в данном случае провоцирующих факторов, постепенно повышая приверженность пациента к выполнению рекомендаций врача.
Всех пациентов нужно обучить правилам адекватной фотопротекции, которая, кроме применения солнцезащитных кремов, включает использование одежды и аксессуаров и выбор режима нахождения на солнце. Нужно помнить, что ни один солнцезащитный крем не обеспечивает стопроцентную защиту от УФО.
Обеспечив режим контроля за УФО, необходимо контролировать уровень витамина Д, чтобы при необходимости восполнять его дефицит.
Для пациентов с розацеа актуален также инструктаж по применению камуфлирующей декоративной косметики. Нужно научить пациента эффективно пользоваться минимальным количеством качественного макияжа, чтобы замаскировать дефекты кожи и уменьшить их влияние на самооценку, при этом объяснив, что при любой возможности нужно оставлять кожу свободной от декоративной косметики.
Уход за кожей при розацеа
Сбалансированный уход за кожей имеет огромное значение как для облегчения, а иногда и купирования симптомов заболевания, так и для поддерживающей терапии и профилактики обострения. Классические рекомендации для пациентов с розацеа – щадящее очищение, увлажнение кожи, регулярное применение солнцезащитных кремов, исключение травмирующих кожу процедур.
Очищающие препараты подбираются таким образом, чтобы с одной стороны, не обезвоживать кожу, с другой – обеспечить тщательное очищение, так как многие чужеродные вещества и продукты жизнедеятельности микроорганизмов могут выступать провоцирующими факторами.
Иногда целесообразна комбинация очищающих средств – чередование в разные дни препаратов с более выраженным очищающим и дезинфицирующим действием и щадящих препаратов, минимально нарушающих целостность кожного барьера.
Дополнительное увлажнение рекомендуется, так как при розацеа за счет повреждения кожи увеличивается трансэпидермальная потеря воды, кроме того, фармпрепараты для лечения могут вызывать сухость и раздражение. Увлажняющие препараты подбираются индивидуально с учетом переносимости, эффективности и комфортности при использовании. Учитывая повышенную чувствительность кожи у пациентов с розацеа, иногда процесс подбора может быть достаточно сложным и длительным.
В солнечную погоду, в зонах с очень интенсивным солнечным излучением и при недостаточно плотной облачности, при длительном нахождении на открытых пространствах пациентам с розацеа рекомендуется использовать эффективные солнцезащитные средства с СПФ не менее 30. При выборе солнцезащитного крема также возможны сложности, так как у некоторых пациентов защитные фильтры могут вызывать раздражение кожи. В таких случаях проблема решается путем терпеливого подбора подходящего средства и преимущественного использования механических способов защиты (одежды и аксессуаров)
Средства для регулярного ухода за кожей подбираются с учетом влияния ингредиентов на течение заболевания, а также общего состояния кожи. Специальных исследований, позволяющих рекомендовать определенные косметические средства, которые с большой долей вероятности подойдут большинству пациентов, не проводилось. Успех в большой мере зависит от опыта лечащего врача.
С помощью сбалансированного ухода можно не только уменьшить чувствительность кожи, но и повысить ее устойчивость к воздействию факторов внешней среды, создать благоприятные условия для нормализации микрофлоры, выровнять текстуру и цвет, предотвратить и скорректировать формирование последствий заболевания и возрастных изменений. Существует успешный опыт применения у пациентов с розацеа косметических препаратов с кислотами, ретиноидами, витамином С и другими активными ингредиентами. Однако это требует виртуозного владения косметическими препаратами, опыта и терпения, лояльности пациента. Поэтому в случаях, когда дерматолог не обладает специальными умениями, а пациент не мотивирован достигать результата именно косметическими средствами, лучше ограничиться подбором щадящего препарата для очищения, солнцезащитного и нейтрального увлажняющего средства. Выбор косметических процедур также проводится с учетом опыта лечащего врача.
Хотя в некоторых случаях наблюдается выраженный положительный результат, в том числе от пилингов, фототерапии, методов из арсенала эстетической медицины, которые можно было бы однозначно рекомендовать всем или большинству пациентов с розацеа, нет.
Кроме того, так как косметические процедуры — это всегда дополнительные финансовые и временные траты, а стойкий положительный эффект не может быть гарантирован, принятие решения о целесообразности их включения в лечебный план зависит, в том числе, от возможностей и желания пациента.
Фармакотерапия
Согласно систематическому обзору van Zuuren EJ et all, опубликованному в апреле 2015 года, высокий уровень доказательности эффективности использования существует для местного использования азелаиновой кислоты, ивермектина, бримонидина, системного применения доксициклина и изотретиноина. Доказательства среднего уровня доступны для местного использования метронидазола и перорального тетрациклина. Низкий уровень доказательности отмечен у использования низких доз миноциклина, лазерной терапии и эмульсии циклоспорина для применения при окулярной розацеа. Авторы также отмечают, что недостаточно изучено время, необходимое для получения эффекта, и продолжительность ремиссии.
В США официально разрешено (утверждено FDA) применение для наружного лечения розацеа натрия сульфацетамида, азелаиновой кислоты, метронидазола, бримонидина, ивермектина. Кроме этого, местно используются «off-label» ретиноиды, ингибиторы кальциневрина, макролиды, бензоилпероксид.
Натрия сульфацетамид (НС) наиболее часто используется в концентрации 10% в комбинации с серой в концентрации 5% в виде лосьона, который наносится дважды в день. НС в составе очищающего средства комбинируется с другими препаратами, например, с метронидазолом. Механизм действия НС недостаточно изучен, его связывают с противовоспалительным действием. Наиболее частые побочные эффекты — сухость, раздражение, эритема — с течением времени постепенно уменьшаются.
НС особенно полезен у пациентов с розацеа и сопутствующим себорейным дерматитом.
Метронидазол наружно используется в концентрации 0,75% и 1% в виде геля или крема. Механизм действия метронидазола при розацеа связывают с его способностью предотвращать формирование свободных радикалов.
Азелаиновая кислота (АК) применяется в виде 15% геля и 20% крема. Эффективность АК при розацеа, по-видимому, связана с торможением продукции кателицидина и калликреина-5. АК воздействует как на эритему, так и на воспалительные элементы, чаще всего достаточно хорошо переносится и может быть средством выбора при нетяжелом течении розацеа.
Бримонидин, агонист альфа-адренергических рецепторов для местного применения, используется в форме бримонидина тартрата 0,5% для временного купирования эритемы. Эффект связан с сокращением гладкой мускулатуры, окружающей кровеносные сосуды, и уменьшением притока крови к коже. Другой препарат подобного действия, оксиметазолин, в настоящее время проходит третью фазу клинических испытаний. Нужно учитывать, что бримонидин используется только для коррекции эритемы, он не влияет на телеангиэктазии и воспалительные элементы. Препарат наносится 1 раз в день. Эритема начинает уменьшаться в среднем через 30 мин. После нанесения максимальный эффект наблюдается через 6-7 часов, затем эритема постепенно возвращается к исходному уровню. В небольшом проценте случаев наблюдается синдром отмены в виде усиления эритемы. Этот побочный эффект носит обратимый характер, однако требует дополнительного изучения и информирования пациента.
Инвермектин — это антипаразитарный препарат, применяемый системно при демодекозе. Исследования последних лет показали эффективность его местной формы у части пациентов с розацеа.
Местные ретиноиды (препараты с адапаленом, третиноином) в виде монотерапии или в составе комбинированной могут быть эффективны у части пациентов с розацеа, так как способствуют восстановлению поврежденной УФО соединительной ткани, а также уменьшают экспрессию Toll-подобных рецепторов. Исследования демонстрируют эффективность ретиноидов при эритеме, папулах, пустулах. Однако нужны дополнительные исследования для более четкого определения их терапевтической ниши при розацеа, а также разработка препаратов с ретиноидами с более высокой переносимостью.
Ингибиторы кальциневрина (пимекролимус и такролимус) используются иногда в терапии эритематознотелеангиэктатической и папулопустулезной розацеа. Их действие связано со способностью предотвращать выделение провоспалительных цитокинов Т-лимфоцитов и тучных клеток. Однако данные исследований на сегодняшний день противоречивы и не позволяют относить данную группу препаратов к основным методам терапии розацеа.
Системная терапия
Тетрациклины
Препараты этой группы составляли основу системной терапии розацеа на протяжении более 50-ти лет и остаются актуальным до сих пор. Однако механизм их действия при розацеа связывают сегодня не с антибактериальным, а с противовоспалительным и антиоксидантным эффектом. Поэтому разработаны препараты, содержащие более низкую концентрацию антибиотика, не обладающую антибактериальным эффектом и, соответственно, меньше вызывающую бактериальную резистентность (доксициклин 40 мг).
Изотретиноин
Системное применение изотретиноина является эффективным способом лечения папулопустулезной розацеа.
При розацеа применяются низкие дозы ИТ (0.1 – 0.3мг/кг). Согласно исследованиям, они демонстрируют эффективность, сравнимую со стандартными дозами, при меньшей выраженности побочных реакций.
ИТ также может применяться для лечения фиматозных форм розацеа.
В настоящее время изучается эффективность приема бета-блокаторов у пациентов с розацеа. Согласно наблюдениям, эти препараты могут снижать интенсивность приливов и эритемы. Однако с учетом побочных действий применение таких препаратов более целесообразно у пациентов с гипертензией.
www.1nep.ru
лечение народными средствами в домашних условиях
Розацеа — это кожное заболевание, которое сопровождается покраснением кожи в области щек, лба, носа, подбородка. Эта косметическая проблема характеризуется образованием плотных угрей, сформированных из соединительной ткани. Лечение розацеа на лице можно проводить в домашних условиях. Применение народных средств дает отличные результаты, если в точности следовать всем рекомендациям.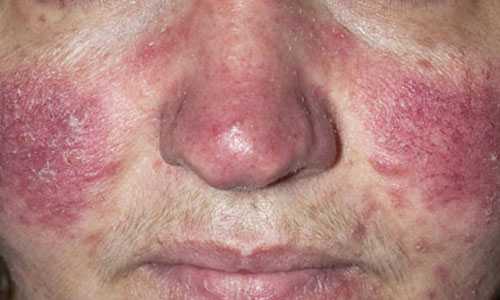
Причины патологии
Болезнь розаца (розацеа) возникает, если человек страдает от повышенной восприимчивости поверхностных сосудов кожи к различным внешним раздражителям. Чаще всего это происходит вследствие таких причин:
- Генетическая предрасположенность. Ученые сходятся во мнении, что появление розовых угрей более свойственно людям со светлой кожей и голубыми глазами. В медицинской литературе отмечен факт, что 40% больных имели родственников со схожей проблемой.
- Наличие патологий пищеварительной системы. Практически у всех пациентов с розацеа обнаружен гастрит, а у 35% — патологии тонкого кишечника.
- Нарушение обмена веществ. Развитие заболевания может начаться после появления симптомов сахарного диабета, проблем со щитовидкой. У женщин розацеа наблюдается в период наступления климакса и менопаузы.
- Сбой в работе иммунной системы.
- Наличие подкожных клещей демодекс. У многих больных личинки паразита были обнаружены в образцах кожи, взятых на анализ.
- Поражение кожного покрова может произойти при воздействии инфекций. В гное, выделяемом из образований на эпидермисе, обнаруживают многочисленные бактерии, которые усугубляют течение болезни.
- Негативное воздействие некоторых продуктов — алкоголя, кофе, цитрусовых, приправ, острой пищи.
Точные причины появления розацеа не установлены. На данный момент ученые ведут активные споры на этот счет.
Признаки заболевания
Лечить розацеа, развивающуюся на лице, необходимо с учетом ее стадии. В зависимости от тяжести заболевания наблюдают отличающиеся симптомы:
- Эритематозная стадия. С нее начинается заболевание. Характерный признак — покраснение кожи на лице в области носа, щек, подбородка, лба. При этом оно появляется кратковременно при воздействии определенных негативных факторов. К таким относят прием горячей или острой пищи, спиртосодержащих напитков, стресс, физическое или эмоциональное перенапряжение. Также красноту на коже может спровоцировать ветер, холод или жара. Со временем симптом становится постоянным. На коже появляются сосудистые звездочки. Она приобретает синюшный оттенок, наблюдается чувство жжения и сухости.
- Папуло-пустулезная стадия. Со временем на покрасневшей коже появляются гнойники, она становится отечной и болезненной. Через определенный период высыпания распространяются на другие участки тела — волосистую часть головы, шею, грудь. Повышается восприимчивость к солнечному излучению.
- Фиматоидная стадия. Образуются инфильтраты, воспаленные узлы. Наиболее пораженные участки кожи начинают утолщаться, приобретают характерную бугристость, красновато-медный окрас. Если не лечить розацеа, на этой стадии развивается ринофима. Заболевание характеризуется значительным увеличением носа с образованием на его поверхности бороздок. Такие же негативные изменения происходят на веках, мочках ушей, лбу. Данное осложнение розацеа встречается только у мужчин. У женщин оно не развивается благодаря влиянию половых гормонов.
Традиционное лечение
Лечение такого дерматита происходит комплексно с применением медикаментозных средств и физиотерапевтических процедур:
- Антибиотики тетрациклиновой группы — уничтожают патогенные микроорганизмы, провоцирующие воспалительный процесс.
- Антигистаминные средства — помогают избавиться от кожного зуда, который при розацеа доставляет много страданий больному.
- Витаминные комплексы для укрепления стенок сосудов.
- Седативные средства или антидепрессанты — успокаивают нервную систему и позволяют избежать депрессии, что часто случается на фоне заболевания.
- Применение лечебных мазей или кремов, производящих антибактериальный эффект.
- Физиотерапевтические методы лечения. Подразумевают использование лазера, жидкого азота, слабых электрических зарядов. Также может производиться дермабразия, подразумевающая легкую шлифовку проблемных участков кожи.
Розацеа считается хроническим заболеванием с частыми рецидивами. Поэтому его лечение может длиться несколько месяцев.
Правила питания
Нужно ли соблюдать диету при розацеа? Что можно, а что нельзя? Вылечить это заболевание очень сложно, если не соблюдать некоторых правил питания:
- В особо тяжелых случаях диета при розацеа заключается в полном отказе от пищи. В домашней обстановке рекомендуется голодать в течение 5 дней.

- Из рациона нужно исключить некоторые фрукты — цитрусовые, груши, виноград.
- Меню больного человека должно полностью исключать жирные, пряные, острые блюда. Также нельзя пить алкоголь в любом виде и кофе.
- Главное условие скорейшего выздоровления — включение в ежедневный рацион большого количества фруктов, овощей, молочных и кисломолочных продуктов. Разрешается употреблять нежирное мясо и рыбу, крупы.
- Каждый день необходимо выпивать не меньше 2 л чистой воды, которую не рекомендуется заменять какими-либо напитками.
Применение клюквы
Эффективным средством против розацеа считается сок клюквы. Народная медицина предлагает использовать концентрированную жидкость, что позволит добиться лучшего результата. Необходимо взять тонкую ткань или марлю, сложенную в несколько слоев, окунуть в сок и положить ее на лицо.
Такую маску обычно держат в течение 40 минут. По истечении указанного времени кожу протирают сухим полотенцем и припудривают. Процедуру желательно повторять ежедневно, пока размер угрей не уменьшиться. Когда краснота на коже спадет, использование масок из клюквы можно сократить до 3 раз в неделю.
Процедура не имеет противопоказаний к применению. Если после нанесения сока клюквы на лицо ощущается жжение и дискомфорт, рекомендуется использовать разведенный состав (пропорция 1:3). В этом случае берут только кипяченую воду, охлажденную до комфортной температуры.
Применение прополиса
Если больной желает проводить лечение розацеа дома, рекомендуется воспользоваться продуктами пчеловодства. Лучше всего взять прополис в виде 5-процентной настойки. Нею смачивают ватный тампон и протирают все проблемные участки на лице. Процедуру рекомендуется проводить вечером перед сном. Утром кожу протирают ватным диском, который необходимо смочить в водке. Все перечисленные манипуляции повторяют ежедневно в течение месяца. Потом следует использовать 10-процентную настойку.
Чтобы усилить эффект от процедуры, необходимо параллельно употреблять специально приготовленный отвар. Его получают из смеси нескольких трав — хвоща, крапивы, лопуха. Две ложки сбора заливают 450 мл кипятка и варят на минимальном огне в течение 5 минут. Охлажденное лекарство принимают по 120 мл четыре раза в сутки.
Популярные лечебные маски
Применение масок при розацеа считается самой эффективное лечебной методикой. Существует несколько рецептов, получивших особую популярность среди больных:
- Необходимо взять сок алое и развести его водой в одинаковых пропорциях. В полученной жидкости смачивают марлю и прикладывают к лицу на 20 минут. Процедуру выполняют через день на протяжении 1—2 месяцев.
- Используют свежевыжатый капустный сок. Непосредственно перед применением его разбавляют водой (1:1). В полученном составе смачивают марлю, которую нужно приложить к лицу на 20 минут. Маску накладывают через день, что позволяет добиться лучшего результата.

- Готовят настой из шиповника, заливая ягоды кипятком в пропорции 1:10. Смесь кипятят в течение 2 минут, после чего держат под закрытой крышкой еще час. В полученной жидкости смачивают марлю, которую накладывают на лицо на 20 минут.
- Необходимо смешать несколько трав, взяв каждой по 1 чайной ложке. Используют мяту, лопух, ромашку, пижму. Растительную смесь заливают 450 мл кипятка и настаивают в течение 3 часов. Из полученной жидкости делают 20-минутные примочки. Длительность лечения обычно составляет месяц.
- Необходимо взять овсяные хлопья и залить их горячим молоком. После остывания смеси ее перекладывают на марлю, которую помещают на проблемные участки кожи. Маску держат около 30 минут, после чего смывают липовым или ромашковым отваром.
Лечение розацеа должно происходить комплексно с сочетанием наружных средств, специальной диеты и соблюдения мер предосторожности. Больному человеку следует избегать переохлаждений и не допускать воздействия прямых солнечных лучей на кожу лица. Также рекомендуется не пренебрегать прочими проблемами со здоровьем, особенно теми, что касаются функционирования эндокринной и пищеварительной системы.
Похожие статьи
fitootvet.com
Розацеа на лице: причины, симптомы, лечение
Розацеа – это хроническое заболевание кожи. Она представляет собой россыпь красноватых прыщиков, расположенных в нескольких областях лица. Розовые угри могут иметь разную форму: от мелких точек до воспалившихся гнойников. Розацеа вызвана нарушением работы кровеносных сосудов. Причинами этому явлению может послужить несколько факторов, поэтому врачам не всегда удается установить точный вариант.
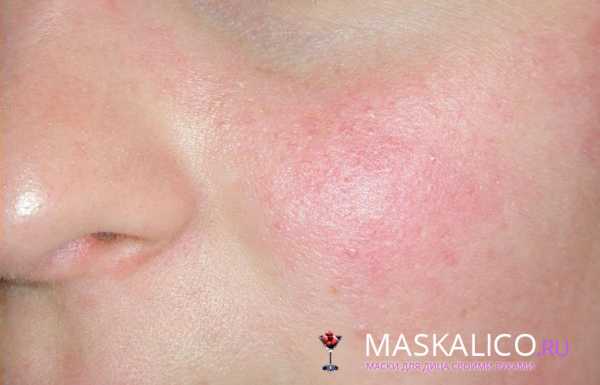
Розацеа на лице
При первом образовании розацеа на лице можно заметить легкие покраснения, которые скоро проходят, но спустя некоторое время начинаются осложнения. Площадь высыпаний увеличивается, краснота пропадает все медленней, а дальше начинается поражение глаз. Это происходит примерно в 50% случаев.
Причины розацеа
Врач определяет причину розацеа по характерным признакам и соотносит их с клинической картиной пациента. До сих пор ни один специалист не может установить 100%-ое основание заболевания. Существует перечень наиболее возможных причин возникновения розацеа на лице:
- Частое употребление горячих напитков (свыше 60 градусов). По ряду анализов такое питье, попадая в желудок, воздействует на его слизистую, из-за чего на лице происходит расширение кровеносных сосудов. Отсюда непонятные покраснения. Также острая и кислая пища может спровоцировать это заболевание, потому рекомендуется ограничивать ее потребление.
- Наследственность вызывает розовые угри на лице. Несмотря на скептическое отношение многих врачей к этой теории, факт остается фактом. Почти половина всех больных имела в роду больных розацеа.
- Проникновение бактерий считается еще одним предположением в установлении причины заболевания. Однако при заборе анализа из гнойников не было найдено ни одного вируса или бактерии. Тем не менее, врачи продолжают прописывать антибиотики, поскольку после их приема наблюдается значительное улучшение.
- Нарушение в работе пищеварительной или нервной системы. Этот фактор является частым провокатором многих недугов, связанных с кожным покровом.
Факторы риска
Под данное заболевание обычно попадают зрелые люди. Мужчины от 30 и женщины от 50 лет. Помимо этого в группу риска входят следующие представители:
- люди со светлой кожей;
- обладатели рыжих и светлых волос;
- жители северных регионов;
- пациенты со слабым иммунитетом;
- страдающие сахарным диабетом, овариальной недостаточностью, гастритом;
- жители суровых условий: сильный ветер, низкая или, наоборот, высокая температура.
При частом пребывании в душных, непроветриваемых помещениях возможно образование розовой сыпи, поэтому для собственной безопасности лучше установить увлажнитель воздуха.
Симптоматика
Определить появление розацеа достаточно просто, и чтобы это не обнаружилось уже на стадии обострения, следует знать следующие моменты:
- Кожа начинает реагировать на привычное средство по уходу за лицом. Слабоватые покраснения, которых раньше не отмечалось, атакуют все большие площади поверхности.
- После покраснений на их месте отчетливо видно красные точки – угри. Они не вызывают дискомфорта, поэтому многие девушки первое время пытаются замаскировать их тональным кремом, что ухудшает ситуацию.
- Следующая стадия – образование гнойников на месте угрей. Здесь дело приобретает пугающий оборот. Гнойники все сильнее воспаляются и становятся достаточно болезненными.
- В местах покраснений кожа становится грубой, шероховатой. На носу наиболее плотная красная кожа.
- Проявление сосудистой сетки с заметными синими линиями.
- Переход болезни в глаза. Начинается опухание век, глаза режет, чувствуется постоянная сухость.

Лечение розацеа на лице требует врачебного вмешательства и длительных процедур. Обычно страдают кожа и глаза. Если вовремя не вмешаться в развитие болезни, процесс превратит некогда красивое лицо в шершавое и бугристое.
В этом случае сделать уже ничего нельзя. Помимо лекарственных препаратов врач проводит ряд анализов, назначает диету, профилактические процедуры. Как вылечить розацеа быстро и эффективно? Среди распространенных методов встречаются лекарства от розацеа, лазерная терапия и народные средства.
Медикаментозное лечение
Без таблеток розацеа не победить, поэтому важно принимать длительный курс лекарств (по рецепту врача):
- Тетрациклиновые антибиотики: миноциклин, доксициклин.
- Трихопол используется в качестве противооттечного препарата, повышающего способности слизистой желудка. Он по-разному действует на каждый организм, поэтому есть риск побочных эффектов. Данное лекарство от розацеа можно использовать только после предписания доктора.
- Применение мазей и индивидуальных составов, которые готовятся прямо в аптеке по рецепту, а также готовых кремов: Скинорен – гель для снятия воспаления. Он содержит азелаиновую кислоту, которая устраняет оттеки и подсушивает прыщи. Его необходимо использовать регулярно, нанося тонким слоем на очищенное лицо.
- Мазь Розекс сокращает количество гнойников и снижает красноту.
- Растительный крем Ованте способствует выравниванию цвета кожи при розацеа.
- Витамины Аскорутин необходимо употреблять уже на серьезной стадии, при образовании сосудистых звездочек.
- Супрастин рекомендуется к приему на время аллергических реакций.
Лазерная терапия
Не только таблетки от розацеа способствуют ее полному уничтожению. Эту же цель преследует и лазерная терапия. Действует она просто: луч проникает в глубь кожи, прямо в концентрацию эритроцитов. Там он сцепляет разрушенные сосуды и тем самым уменьшает их видимость.
Лечение розацеа лазером длится несколько дней, поэтому нужно запастись терпением, чтобы полностью устранить неприятные последствия. Как и всякое механическое вмешательство, терапия сопровождается неприятными ощущениями, но боли не вызывает.
Лечение лазером противопоказано беременным и кормящим женщинам, больным с низкой свертываемостью крови, опухолью, пациентам с хроническими заболеваниями в стадии обострения.
Народные рецепты
Препараты от розацеа необходимы в любом случае, но для усиления эффекта можно использовать народные рецепты, оказывающие вспомогательные свойства:
- Настойка календулы хорошо очищает кожу. В аптеках продаются флаконы по 40 мл, которые нужно использовать целиком. Всю бутылочку следует разбавить стаканом воды и в полученном растворе смочить хлопковый платок или марлю. Когда она хорошо пропитается, нужно отжать немного жидкости и наложить компресс на лицо на 3 часа.
- Цветки ромашки, череда и мята, заваренные стаканом кипятка (брать по 1 ст.л. трав) оказывают противовоспалительное действие. Компресс держится 3 часа.
- Огуречная маска освежает, выравнивает цвет лица. Для приготовления нужно натереть 1 огурец и добавить к нему измельченное алоэ (1 ст.л.). Полученную смесь держать на лице полчаса, а затем смыть.
[youtube]g__RG2wgHJk[/youtube]
Все эти методы эффективны на ранней стадии заболевания. В более сложных ситуациях от них будет мало проку, в ход пойдут сильные антибиотики, гормональные препараты, вызывающие разные реакции организма. Не нужно дожидаться ухудшения заболевания или вовсе надеяться на «само заживет». Розацеа – капризная болезнь, требующая внимательности, терпения и регулярной профилактики.
maskalico.ru


