Электрокоагуляция или лазерная коагуляция? Что выбрать?
Наличие на теле и лице доброкачественных новообразований — это не приговор. От нежелательных наростов и красных точек можно полностью избавиться всего за одну процедуру. Выбирая, чем лучше удалять папилломы, родинки, бородавки и т. д., обратитесь к современной косметологии: можно воспользоваться электрокоагуляцией или лазером. Оба метода одинаково эффективны, а выбор между ними определяется вашими предпочтениями.
Электрокоагуляция
Данный способ удаления наростов на коже — самый старый. Он применяется с середины XX века. И вместе с тем одно то, что электрокоагуляция дошла до наших дней, уже говорит о ее практичности. Избавление от папиллом, родинок, мозолей и т. д. осуществляется точечным прижиганием, а сам аппарат напоминает паяльник. Он сваривает пораженный участок кожи или слизистой, после чего на месте удаленного нароста и рядом с ним образуется корочка, которая со временем отпадает. Новые ткани на обработанном участке сначала тоньше и светлее по сравнению с соседними, однако вскоре они приобретают нормальный вид.
Обратите внимание: данная процедура требует предварительного обезболивания. Если новообразование небольшого размера, после электрокоагуляции от него не будет ни малейшего следа. После удаления крупного нароста останется маленький шрам, который, впрочем, легко поддается маскировке.
После избавления от новообразования кожу в зоне коррекции необходимо обрабатывать каждый день до тех пор, пока корочка не отпадет. Как ухаживать за этим участком, вам расскажет врач.
Лазерная коагуляция
В данном случае нарост разрушается под направленным воздействием луча. Он как будто выжигает новообразование, однако все происходит настолько быстро и точечно, что риск повредить здоровые соседние ткани полностью отсутствует. Что же касается болезненности, то пациент практически не испытывает дискомфорта. Если же у вас очень чувствительная кожа, перед проведением процедуры врач обработает ее анестезией.
Электрокоагуляция или лазер: что лучше?
Преимущества и недостатки электрокоагуляции
Если вы хотите минимизировать затраты на косметологическую процедуру, воспользуйтесь классическим методом избавления от наростов. Правда, при удалении новообразования с помощью электрокоагуляции будут незначительно затронуты соседние ткани.
Преимущества и недостатки лазерного воздействия
Это более современный метод. Он стоит дороже, зато выполняется точечно и проводится быстрее. Это касается как самой процедуры, так и заживления тканей после нее. Как уже было сказано выше, соседние здоровые клетки не будут повреждены. А главное, после электрокоагуляции рубцы на поврежденном участке не появятся даже после удаления больших наростов.
Помимо высокой стоимости процедуры, у лазерной коагуляции есть и еще два недостатка, один из которых имеет принципиальное значение. Устранив внешнее несовершенство, вы не сможете сдать новообразование на анализ, так как отправлять будет нечего: ткань полностью разрушится. При электрокоагуляции такого не произойдет. Кроме того, не каждый объемный нарост можно удалить с помощью лазера. А если у вас смуглая кожа, применение современного аппарата может вызвать ожог.
Вывод:
Однозначного мнения, чем лучше удалять родинки: электрокоагуляцией или лазером — не существует. Ответ на данный вопрос вы выбираете сами.
Ограничения для проведения процедур
Электрокоагуляция не проводится при наличии следующих противопоказаний:
- плохая свертываемость крови;
- подозрение на онкозаболевания;
- обострение хронических болезней, так как лишний стресс организму ни к чему;
- аллергия на местные обезболивающие препараты;
- плохая реакция организма на воздействие электричества;
- наличие кардиостимулятора;
- психические заболевания;
- герпес.
Лазерная коагуляция не проводится при таких противопоказаниях, как:
- локальное травмирование кожи, в том числе высыпания;
- острая гипертония;
- герпес;
- повышенная температура тела;
- подозрение на онкозаболевания.
Остались вопросы? Задайте их нашему специалисту онлайн, и мы оперативно на них ответим!
versua.ru
Лазерная коагуляция — что это такое
Просмотров: 9163Лазерная коагуляция в современной медицине – это лечение определенных тканей человеческого организма электромагнитным излучением высокой концентрации. Этот прогрессивный метод высокоэффективен и безопасен, он более щадящий по сравнению с хирургическим вмешательством.
Лазерное излучение генерирует специальная установка. Интенсивность и длина лучей регулируется в зависимости от заболевания. Лучи проникают на определенную глубину тканей, под их воздействием патологические элементы нагреваются и свертываются (коагулируют), а здоровые ткани не задеваются.
Применение лазерной коагуляции в современной медицине
При лазерной коагуляции не применяется анестезия и склерозанты, которые могут вызвать аллергическую реакцию. Она не требует большого восстановительного периода, отсутствуют косметические дефекты. Имеются незначительные побочные явления: изменение цвета кожи на месте больной вены, покалывание и жжение из-за поврежденных нервных клеток, легкий ожог кожи (если она сверхчувствительна).
Лазерная коагуляция применяется для укрепления сетчатки глаза и профилактики ее отслойки. Операция занимает от 15 до 30 минут. Применяется местная анестезия, боли не ощущается. Вся манипуляция контролируется врачом через микроскоп. (Подробнее здесь)
Для ее проведения глаз обезболивается, после чего на него устанавливается трехзеркальная линза. Тонкий лазерный луч дает возможность осуществлять точные действия, а с помощью линзы он попадает в любой участок глаза. Лазером, который создает высокую температуру, спаиваются пораженные сосуды или отграничиваются образования. Коагулянты связывают сетчатку с глазной оболочкой, что восстанавливает глазное кровоснабжения.
При этой операции не требуется госпитализация, она бескровна и безболезненна. Поскольку нет контакта глазного яблока с инструментами, это предотвращает занесение инфекции.
Противопоказания для лазерной коагуляции сетчатки глаза
- недостаточная прозрачность оптической среды,
- обширные кровоизлияния на глазном дне,
- эпиретинальный глиоз с тракционным синдромом.
Относительное противопоказание — острота зрения ниже 0,1 диоптрии.
Лазерная коагуляция вен применяется для лечения варикоза нижних конечностей. Она не требует разрезов вен, накладывания швов и госпитализации, занимает около получаса. Применяется анестезия, и спустя короткое время пациент возвращается домой и может вести обычный образ жизни. (Подробнее здесь)
Операция представляет собой своеобразное запаивание вены термическим воздействием лазера. Сразу после воздействия вена зарастает.
Лазерная коагуляция варикозных вен не может быть проведена в нескольких случаях:
- нарушение свертываемости крови, что повышает риск образования тромбов;
- ожирение, поскольку оно будет препятствовать ношению компрессионной одежды после операции;
- атеросклероз или ишемия ног;
- инфекционные заболевания;
- воспаления на участке воздействия.
Лазерная коагуляция лица и других участков тела применяется для удаления мелких сосудов и уменьшения крупных, удаления «звездочек» и избавления от расширенных капилляров. Для курса лечения проводится 1-3 процедуры через 2–6 недель. Во время операции нет дискомфортных ощущений.
Абсолютные противопоказания
- онкологические заболевания;
- сахарный диабет;
- беременность и лактация;
- дерматологические болезни
- свежий загар
Дополнительная информация:
doktorlaser.ru
цены на операцию ППЛК, консультация офтальмолога в клинике «Эксимер»
Лазерная коагуляция сетчатки применяется при периферических и центральных дистрофиях сетчатки, сосудистых поражениях, при некоторых видах опухолей. Также лазерная коагуляция сетчатки предотвращает развитие дистрофий и препятствует отслоению сетчатки, эффективна как профилактика прогрессирования изменений на глазном дне.
Данный вид лечения является единственным и безальтернативным при изменениях на сетчатке глаза, «решетчатой» дегенерации сетчатки, дистрофии («след улитки»), при сосудистых заболеваниях глаз, например, диабетические изменения на сетчатке, связанные с сахарным диабетом, тромбозе центральной вены сетчатки, ангиоматозе, возрастной макулодистрофии, сосудистой патологии вен (ДРП, тромбоз).
Лазерная коагуляция сетчатки — амбулаторная процедура. В ходе лечения применяется местная капельная анестезия. Она легко переносится пациентами разного возраста и не оказывает нагрузку на сердце, сосуды и другие органы. Лазерная коагуляция сетчатки занимает около 15-20 минут. После небольшого отдыха и осмотра врача пациент возвращается домой, продолжая вести свой обычный образ жизни.
Принцип лечения при помощи лазерной коагуляции основан на том, что лазерное воздействие ведет к резкому повышению температуры, что вызывает коагуляцию (свертывание) ткани. Благодаря этому операция проходит бескровно. Лазер обладает очень высокой точностью и используется для создания сращений между сетчаткой и сосудистой оболочной глаза. В ходе проведения лазерной коагуляции на глаз пациента ставится специальная линза. Она позволяет излучению полностью проникнуть внутрь глаза. Хирург имеет возможность контролировать ход операции через микроскоп.
Преимущества лазерной коагуляции
- Укрепление сетчатки при помощи лазера позволяет избежать вскрытия глазного яблока и происходит бесконтактно, что исключает возможность инфицирования.
- Благодаря особенностям лазерного лечения вмешательство проходит бескровно.
- Такое лечение не требует общей анестезии, а значит, организм избегает лишнего стресса.
- Лазерное лечение проходит в режиме «одного дня», восстановительного периода как такового нет.
Периферическая профилактическая лазерная коагуляция сетчатки
Периферическая профилактическая лазерная коагуляция сетчатки – это процедура укрепления периферической зоны сетчатки, направленная на профилактику возникновения отслоения сетчатки. Дистрофия сетчатки часто приводит к микроразрывам в этих зонах и появлению отслоения сетчатки, которая плохо поддается лечению и может привести к необратимой потере зрения. ППЛК позволяет предупредить отслоение сетчатки, таким образом сохранить зрение.
В основе метода периферической профилактической лазерной коагуляции лежит обработка лазером истонченных участков сетчатки. При помощи излучения лазера выполняется так называемое «припаривание» сетчатки в слабых местах, и вокруг разрывов образуются спайки сетчатки с подлежащими тканями.
Основной целью ППЛК является именно профилактика – снижение риска возникновения осложнений, а не улучшение зрения. Каким именно будет зрение после операции, во многом зависит от того, имеются ли сопутствующие заболевания глаз, влияющие на возможность хорошо видеть.
ППЛК улучшает кровоснабжение, увеличивает скорость кровотока, улучшает питание пораженной области сетчатки, препятствует проникновению жидкости под сетчатку и, как следствие, ее отслаиванию.
Данная процедура выполняется за 1 сеанс, без госпитализации и в режиме «одного дня», под местной капельной анестезией. В этот же день пациент возвращается домой, продолжая вести привычный для себя образ жизни.
Показания для проведения ППЛК
Как показывает статистика офтальмохирургов, перед проведением лазерной коррекции зрения около 60% пациентов нуждаются в укреплении сетчатки. Метод ППЛК применяется в медицине уже более 40 лет и в настоящее время офтальмологи не представляют, как можно обойтись без этого уникального способа.
Периферическая дистрофия сетчатки – одна из основных причин отказа беременным женщинам в естественных родах и рекомендации кесарева сечения. При средней и высокой степенях близорукости сетчатка истончается и растягивается. В связи с этим увеличивается риск разрыва и отслоения сетчатки во время родов.
Однако, сейчас эта проблема решается с помощью укрепления сетчатки до родов методом ППЛК. После проведения такой процедуры сетчатка укрепляется, предохраняется ее растяжение и отслоение. Вовремя выполненная процедура ППЛК дает женщинам с проблемной сетчаткой возможность самостоятельного радоразрешения. Врачи рекомендуют проведение периферической профилактической лазерной коагуляции до 35-й недели беременности.
excimerclinic.ru
Электрокоагуляция или лазер — что лучше для удаления новообразований
Пугающая статистика онкологических заболеваний подталкивает исследователей к разработке более совершенных и безопасных лечебных средств. Для удаления кожных новообразований часто применяются методы электрического иссечения патологического нароста с помощью электрокоагуляции или лазерного воздействия. Обе технологии имеют свои особенности применения, преимущества и недостатки.
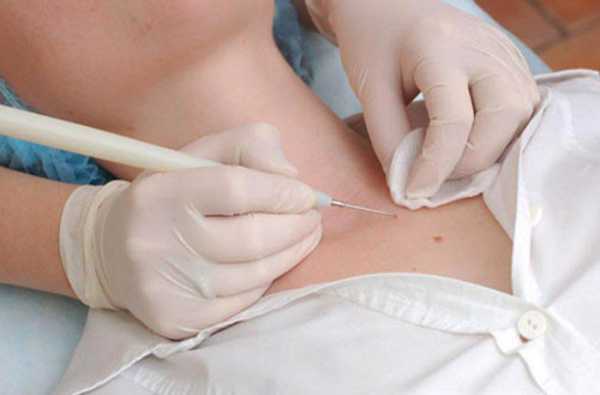
Характеристика электрокоагуляции
Это классический метод электрического воздействия, при котором плоские опухоли «прижигаются» шариковым электродом, а выпуклые – специальным термическим ножом, обычно в виде петли, которая затягивает нарост у основания и обрезает его. Данная методика показала высокую эффективность в дерматологии, хирургии и гинекологии. Она применяется уже более 50 лет и в некоторых случаях остается безальтернативной.
Характеристика лазерного метода
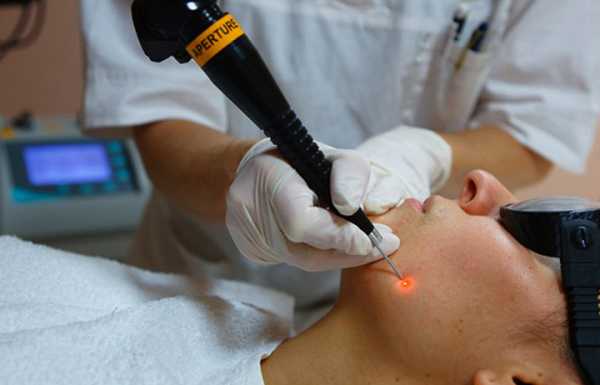
Лазерное удаление новообразований также основано на принципе теплового воздействия, однако, оно является глубоким и кратковременным. Данная технология представляет собой более современную модификацию электрокоагуляции. Она имеет массу преимуществ, включающих более широкий список показаний, меньшую травматизацию и быстрое послеоперационное восстановление.
Что общего?
Основной механизм удаления новообразования заключен в использовании тепловых потоков, которые можно создать, как электрическим током, так и лазерным излучением. Тепло приводит к испарению воды в тканях, в результате чего они постепенно сгорают. Оба метода характеризуются широким спектром показаний и могут быть рекомендованы для удаления таких патологических наростов, как бородавки, папилломы, кондиломы, атеромы, сосудистые звездочки, кератомы, гемангиомы и др.
Обе процедуры достаточно болезненны, поскольку подразумевают появление ожога на эпидермисе. Для минимизации неприятных ощущений показана местная анестезия. Общая длительность удаления новообразования составляет не более 15 минут, независимо от выбранного метода. Одинаковы и последствия таких процедур:
- В первые дни может сохраняться покраснение, отечность и небольшая болезненность при пальпации ранки.
- На месте удаления нароста появляется темная ранка с характерной коркой, которую следует регулярно обрабатывать антисептиками до полного заживления.
- Поскольку во время процедуры тепловое воздействие все же затрагивает здоровые ткани, окружающие опухоль, в дальнейшем на ее месте могут появиться незначительные рубцы.
- Сохраняется риск заражения ранки.

Чем отличаются?
Несмотря на общий тепловой механизм разрушения тканей, данные процедуры имеют существенные отличия. Электрокоагуляция предполагает воздействие постоянным электрическим полем, т. е. необходимо обеспечить прикосновение нагретого электрода к коже. Для удаления плоских и выпуклых образований используется насадка с шариком, который перемещают по коже до полного разрушения патологических структур.
В случае нароста «на ножке» используют петлевую насадку, с помощью которой его просто затягивают у основания и выжигают. Одним из преимуществ данного метода является моментальное «спаивание» сосудов, что существенно снижает риск заражения.
Лазерное воздействие условно называют бесконтактным, поскольку электрод лишь вырабатывает луч, который уже касается эпидермиса. Однако, это все равно болезненно и требует предварительной анестезии. В данном случае используется высокочастотное переменное поле, которое проникает вглубь новообразования, сопровождаясь равномерным распределением по клеточным слоям.
Тонкий лазерный луч оказывает точечное воздействие, благодаря чему может разрушать образования специфической формы с большей точностью и меньшей инвазивностью. Поэтому его часто применяют для удаления татуировок. Единственным возможным ограничением является то, что некоторые виды лазера не подходят для использования на смуглой коже. В таких случаях медики часто отдают предпочтение применению постоянного электрического поля.
Еще одним характерным отличием является очередность проведения биопсии для оценки гистологической картины пораженных тканей. При обычном электрическом воздействии образец можно взять как до, так и после процедуры, тогда как лазерное излучение полностью разрушает клетки, поэтому биопсию проводят заранее.
Хотя считается, что лазер имеет меньше противопоказаний, чем электрокоагуляция, возможность применения конкретной методики определяется строго в индивидуальном порядке.
Что лучше выбрать?
Обе технологии являются современными и малоинвазивными, поэтому выбор конкретной осуществляется по индивидуальным показаниям. Но в большинстве случаев медики рекомендуют их так:
- Электрокоагуляция – при плоских новообразованиях площадью до 1 см и при наростах на ножках.
- Лазер – при глубоких плоских новообразованиях диаметром до 4 см, а также при необходимости точечного воздействия, например, для удаления сосудистых звездочек или татуировок.
Последний метод все же считается более прогрессивным хотя бы потому, что среднее время заживления послеоперационной ранки составляет 7–10 дней, тогда как в случае классической процедуры это 10–15 дней. Конечно, лазерная коррекция стоит минимум на 50% дороже, однако, иногда она является безальтернативной, например, когда нарост закрывается складками кожи и применение петлевого ножа приведет к массивной травматизации соседних тканей.
vchemraznica.ru
суть, применение в косметологии, противопоказания, сравнение с лазером
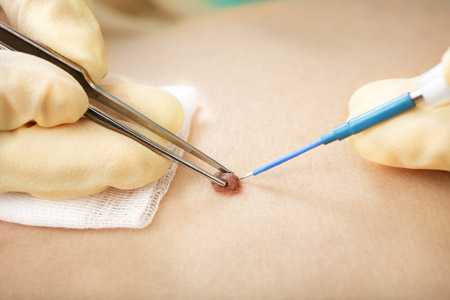
С середины ХХ века прочно вошла в медицину и активно развивается практика электрохирургии – использования инструментов, преобразующих ток высокой частоты в тепловую энергию для нагревания тканей организма и их последующего разрушения. Одним из методов электрохирургии является электрокоагуляция (прижигание).
Его суть состоит в том, что мгновенно разогретый током зонд как бы сваривает пораженный участок кожи или слизистой. Это приводит к свертыванию белковых веществ крови и дальнейшему подсыханию и отмиранию патологического очага. Одновременно с тем высокая температура оплавляет края сосудов и, таким образом, предотвращает кровотечения и внедрение инфекции.
Где используется электрокоагуляция
Данный метод показан, в основном, в случаях выявления у пациента эрозий, измененных клеток тканей, кожных новообразований, а также в полостной хирургии для остановки кровотечений или предотвращения их угрозы.
Сферы применения:
- дерматология и эстетическая медицина – удаление кондилом, родинок, бородавок, капиллярной сетки, нежелательных волос, татуировок;
- гинекология – локализация и заживление эрозивных участков шейки матки;
- ЛОР-практика – устранение папиллом, сужающих просвет органов;
- онкология – разрушение опухолей желудка и слизистых оболочек;
- нейрохирургия – тромбирование сосудов;
- проктология – прижигание геморроидальных узлов;
- стоматология – высушивание клеток при воспалении десен.
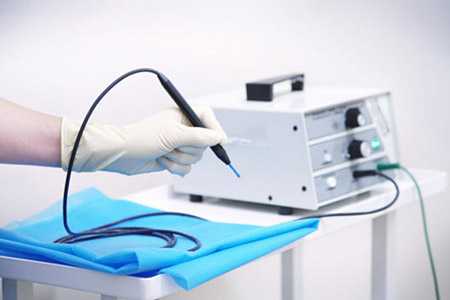
Метод электрокоагуляции в современной косметологии
В современной косметологии данный метод чаще всего применяется для удаления нежелательных новообразований на коже, таких как: родинки, папилломы, бородавки, кондиломы, акне, мозоли и многие другие.
Прибор электрокоагулятор можно условно сравнить с паяльником. Только в зависимости от цели воздействия и размера обрабатываемой поверхности его наконечник может иметь форму иглы, петли, шарика, диска или щипцов. Для удаления нежелательных наростов с кожи используется наконечник в форме петли.
Поскольку термический эффект может быть весьма ощутимым, врач применяет местную анестезию. Затем, прикасаясь электродом коагулятора и регулируя глубину воздействия, он прижигает необходимый участок и ткань вокруг него. Процедура длится, в зависимости от сложности, от нескольких секунд до 20 минут. Обычно удаление бородавок электрокоагуляцией и других незначительных наростов требует от 2-х до 7-ми минут.
Удаление бородавок, родинок, папиллом с помощью электрокоагуляции идет по одинаковому сценарию. После того как удаление родинки электрокоагуляцией проведено, образовывается сухой струп, который со временем отпадет (на это может уйти до нескольких недель). Образовавшуюся корку нельзя трогать, мочить и тем более самостоятельно отрывать. Кожа или слизистая в месте поражения сначала станет более тонкой и светлой, а затем приобретет нормальный вид. Пораженный участок необходимо ежедневно обрабатывать в соответствии с рекомендациями врача, проводившего процедуру.
Удаление папиллом электрокоагуляцией необходимо сопровождать курсом противовирусных и повышающих иммунитет препаратов. Это требуется для предотвращения дальнейшего развития вируса папилломы.
Если новообразование было небольших размеров, после его удаления не останется и следа. В случае с более масштабными наростами может остаться небольшой шрам, который легко маскируется при помощи тонального крема.
Противопоказания
Хоть электрокоагуляция считается относительно безопасной и безвредной, есть ряд состояний, когда она запрещена:
- проблемы со свертываемостью крови;
- подозрение на рак;
- обострение любой хронической болезни;
- герпетические высыпания;
- аллергия на местные анестетики;
- реакция организма на процедуры с участием электричества;
- психические заболевания;
- в гинекологической практике прижигание эрозии шейки матки не производят нерожавшим женщинам.
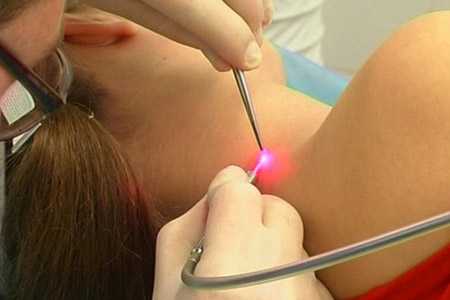
Электрокоагуляция или лазер – что лучше?
Очень часто для удаления папиллом и других новообразований используется лазер. Для того чтобы ответить на вопрос: электрокоагуляция или лазер – что лучше, давайте рассмотрим преимущества и недостатки обоих методов.
Преимущества электрокоагуляции:
- В процессе проведения процедуры происходит электрокоагуляция сосудов (моментальное спаивание). Это позволяет предотвратить заражение ранки и возможное развитие кровотечения.
- Электрокоагуляция позволяет удалить нежелательные наросты за один сеанс.
- Удаленную ткань можно отдать на гистологическое исследование.
- Нет необходимости в длительной госпитализации, процедура проводится врачом-косметологом в клинике, после чего пациент отправляется домой.
- Электрокоагуляция оказывает обеззараживающее действие, поэтому необходимости в дополнительных антисептиках нет.
Преимущества лазерной терапии:
- Высокая точность воздействия.
- Минимальное травмирование соседних участков кожи.
Недостатки лазерной терапии:
В отличие от процедуры электрокоагуляции лазерная терапия стоит в несколько раз дороже. Кроме того, удаленные при помощи лазера новообразования уже нельзя отправить на дополнительные анализы, так как ткань полностью разрушается.
Еще одним немаловажным отличием лазера от электрокоагуляции является то, что первый метод не всегда можно использовать на смуглой коже и по отношению к выступающим наростам.
Недостатки электрокоагуляции:
На сегодняшний день ряд медиков считает, что электрокоагуляция уже устарела. В качестве аргументов они называют ее некоторую болезненность и травматичность, достаточно долгий период заживления и восстановления и существование риска возникновения рубцов.
Видео: Электрокоагуляция.
stanmolod.ru
Что лучше лазерная или электрокоагуляция
Коагуляция в косметологии – способ борьбы с различными косметическими недостатками кожи. В салонах красоты чаще предлагаются способы лазерной и электрокоагуляции. Каждый из способов имеет свои достоинства и недостатки. Выбрать верный способ в зависимости от дефекта на коже, Вам поможет квалифицированный косметолог или лечащий врач.
Возможностей у обоих способов коагуляции много, вот некоторые из косметических дефектов от которых помогут избавиться лазерная или электрокоагуляция: папилломы, фибромы, бородавки, кондиломы, сухие мозоли, сосудистые звездочки, угревая сыпь, родинки, гипертрофические и келоидные рубцы; удалить нежелательные татуировки.
Лазерная коагуляция
К достоинствам лазерной коагуляции можно отнести то, что эта методика более подходит для борьбы с дефектами кожи на лице, так как не оставляет шрамов и менее болезненна, чем электрокоагуляция. Пучок лазера имеет направленное воздействие за счёт чего оказывает минимальное влияние на окружающую поверхность кожи. Также период реабилитации при правильной обработке кожи менее длительный.
Основной недостаток лазерной коагуляции, то, что для достижения качественного результата зачастую требуется пройти несколько процедур.
Возможностей лазерной коагуляции много, вот некоторые из косметических дефектов от которых помогут избавиться лазерная коагуляция: купероз, пигментные пятна, сосудистые звездочки, варикоз, папилломы, нежелательные родинки.
Электрокоагуляция
Главным достоинством электрокоагуляции, в отличие от лазерной, является возможность устранения новообразований за один сеанс и на разных участках тела. А также возможность провести гистологическое исследование удалённого биоматериала.
Но у электрокоагуляции есть существенные недостатки. Существует более высокая вероятность появления рубцов, особенно при неправильной обработке места прижигания. С помощью электрокоагуляции невозможно удалить большие новообразования. Также этот метод более болезненный, поэтому возникает необходимость применять местную анестезию. Людям, склонным к аллергическим реакциям, следует точно знать нет ли у них аллергии на анестетики. Период восстановления после электрокоагуляции длительный, дольше 7 дней.
Противопоказания
Основными противопоказаниями к процедурам лазерной и электрокоагуляции являются: беременность и период лактации, сахарный диабет, заболевания сердца, инфекционные процессы в организме и воспаления на коже. Оба способа имеют ряд возможных осложнений и других более индивидуальных противопоказаний. Квалифицированный специалист обязательно расскажет Вам о них, предложит возможные варианты решения проблемы и поможет определиться с выбором правильного способа коагуляции.
pinplace.ru
последствия операции, послеоперационный период, после нельзя, переферическая, фокальная, ограничительная
Глаз представляет собой уникальный «прибор» со сложным строением. Важнейшим элементом глаза является сетчатка. Она располагается на внутренней стороне оболочки глаза и преобразует свет в нервные импульсы, благодаря которым мозг формирует цветную и объёмную картину реального мира. Отслоение сетчатки приводит к резкому ухудшению зрения и может закончиться слепотой. Потеря зрения лишает человека примерно 70 % информации, поэтому слепота считается одним из самых тяжёлых недугов.
Что такое лазерная коагуляция
Отслоение сетчатки может произойти от воздействия целого ряда внешних факторов, причём чаще всего этот процесс начинается с периферии и постепенно затрагивает всё большие области. Современные инновационные технологии позволяют использовать лазерный луч для выполнения некоторых глазных операций. Полностью эта процедура называется периферическая профилактическая лазерная коагуляция. Точно сфокусированный лазерный луч имеет в точке контакта высокую температуру и выполняет спаивание или приваривание проблемных участков, расположенных на периферии. Эта процедура является, прежде всего, профилактической, поскольку при отслоении сетчатки на большой площади лазерная коагуляция не применяется.
Причины отслоения сетчатки глаза и лечение описаны тут.
Лазерная коагуляция
Лазерная коагуляция может быть показана при следующих глазных патологиях:
- Нарушения сосудистой системы сетчатки (ретинопатия).
- Дистрофия сосудов глаза.
- Разрастание сосудистой системы.
- Некоторые виды опухолей.
- Периферическое отслоение или коагуляция сетчатки.
- Возрастная дистрофия сетчатки.
Где лечат центральную дистрофию сетчатки глаза можно узнать в статье.
Несмотря на то, что лазерная коагуляция является бескровной и щадящей операцией, она имеет ряд противопоказаний:
- Некоторые патологии головного мозга.
- Помутнение хрусталика.
- Кровоизлияние в зоне глазного дна.
- Острота зрения на уровне 0,1.
Симптомы гемофтальма описаны в материале.
Самостоятельно определить начинающееся отслоение сетчатки можно по некоторым симптомам:
- Появление в поле зрения цветовых вспышек или искр.
- Возникновение плавающих тёмных пятен.
- Уменьшение поля зрения.
- Искажение прямых линий.
- Нарушение формы знакомых предметов.
Процесс отслоения сетчатки быстро прогрессирует, поэтому при появлении подобных симптомов следует немедленно обратиться к врачу.
Особенности лазерной коагуляции
Использование лазера в офтальмологии позволяет укрепить сетчатку глаза совершенно безболезненно и бескровно. Эта операция не предполагает длительного нахождения пациента в стационаре, поскольку вся процедура производится в специально оборудованном кабинете и длится не более 30 минут. В редких случаях пациенту придётся провести в кресле несколько большее время. При лазерной коагуляции не используется общий наркоз, что позволяет избежать возможных осложнений. Операция выполняется под местной анестезией, поэтому не имеет возрастных ограничений.
Ограниченная лазерная коагуляция применяется как профилактика отслоения сетчатки у пациентов, страдающих близорукостью. Эта процедура так же показана беременным, поскольку в этот период у женщин увеличивается вероятность отслоения. Во время беременности лазерное «приваривание» сетчатки допускается проводить при сроке до 35 недель. Лазерная коагуляция способствует укреплению периферических областей сетчатки, улучшает наполнение кровью капилляров и позволяет предотвратить дальнейшее отслоение.
Процедура «сваривания» глаза не имеет возрастных ограничений.
Подготовка пациента и последовательность проведения операции
Многие пациенты могут испытывать волнение и дискомфорт перед этой процедурой, поэтому врач предлагает транквилизаторы и седативные препараты. Пациент усаживается в специальное кресло и ему, внутрь глаза, пипеткой закапывается препарат, вызывающий расширение зрачка. Анестезирующий раствор так же вводится капельно.
Голову пациента жёстко фиксируют к аппарату лазерной коагуляции. Между веками глаза фиксируют смазанную гелем специальную трёхзеркальную линзу, через которую врач исследует сетчатку. Прибор, используемый для лазерной коагуляции, включает в себя два квантовых генератора. Маломощный полупроводниковый лазер красного свечения используется для прицеливания сварочного луча в нужную точку. Основной лазер большой мощности осуществляет прижигание сетчатки.
Врач, определив нужное место, наводит туда маломощный лазер, который высвечивает яркую красную точку. Затем, строго по точке прицеливания, осуществляется мгновенный «выстрел» мощным лазером. В результате, резкое повышение температуры приводит к слипанию (коагуляции) тканей. Пациент не ощущает никаких болезненных проявлений и может видеть только вспышку лазерного луча. В результате операции происходит «приваривание» сетчатки к сосудистой оболочке глаза.
Послеоперационный период
Несмотря на то, что лазерная коагуляция осуществляется бескровно и безболезненно, после её выполнения необходим период реабилитации. В среднем он длится не более двух недель. Спустя 2-3 часа после процедуры, прекращается действие препарата вызывающего расширение зрачка, и он возвращается к нормальному размеру. Восстанавливаются все зрительные функции. После лазерной коагуляции, в некоторых случаях, появляется покраснение и ощущение инородного тела в глазу, но всё это проходит в течение нескольких часов. В день проведения процедуры нельзя садиться за руль транспортного средства, а после лазерной операции следует носить тёмные очки, чтобы не травмировать сетчатку солнечным излучением.

В течение реабилитационного периода накладываются ограничения на следующие виды деятельности:
- Тяжёлая физическая работа, связанная с большими нагрузками.
- Занятие травмоопасными видами спорта.
- Подъём и переноска тяжестей.
- Посещение бани или сауны.
Так же не рекомендуется нагружать глаза работой за компьютером, продолжительным чтением и просмотром телепередач с близкого расстояния. Следует полностью исключить солёные продукты, которые вызывают сильную жажду, поскольку объём жидкости так же ограничен. Лицам, перенесшим лазерную коагуляцию, не требуется какой-либо специальный уход, но гипертоникам нужно следить за давлением, а пациентам, страдающим диабетом, нужно контролировать уровень сахара.
Деструкция стекловидного тела описана по ссылке.
Перед операцией и в последующие 2-3 недели категорически запрещается употребление алкоголя.
Отзывы
Несмотря на то, что эта процедура позиционируется как безболезненная, многие пациенты отмечают неприятные ощущения при проведении операции. Яркие световые вспышки не вызывают не вызывают какого-либо беспокойства. Что же касается болезненных ощущений, то перед лазерной коагуляцией, врач сам предупреждает об этом. После окончания процедуры у большинства пациентов отмечается некоторое нарушение зрения, выражающееся в неправильной цветопередаче. Практически все пациенты отмечают высокую стоимость операции и возможные риски. В отдельных случаях лазерную коагуляцию приходится повторять несколько раз.
Глазные капли Кромоглин: инструкция по применению
Что такое краевой кератит и как лечить данное заболевание расскажет эта статья.
Глазные капли после сварки https://eyesdocs.ru/medicinaoperacii/lekarstva/effektivnye-kapli-dlya-glaz-ot-svarki.html
Видео
Выводы
От таких патологических нарушений, как отслоение сетчатки не застрахован практически никто. В группе риска находятся лица занятые тяжёлым физическим трудом, спортсмены, а так же те, кто много времени проводит за компьютером. Необходимо помнить, что своевременное посещение офтальмолога поможет выявить отслоение сетчатки на ранней стадии. Нужно строго соблюдать режим труда и отдыха. Зрение – это тончайший инструмент и его необходимо беречь.
Также читайте про то, что такое атрофия зрительного нерва здесь.
eyesdocs.ru
