лечение, симптомы, прогноз — «Добробут»
ЗАПИСАТЬСЯ НА ПРИЕМ:
 Женщины и мужчины подвержены заболеванию с одинаковой частотой, темнокожее население болеет редко.
Женщины и мужчины подвержены заболеванию с одинаковой частотой, темнокожее население болеет редко.
Рак кожи: причины
Среди факторов, стимулирующих возникновение рака кожи, выделяют:
- Длительное и интенсивное влияние ультрафиолетового излучения, так как проявляется рак кожи на открытых участках тела, которые значительнее подвержены инсолированию.
- Разнообразные вещества с местным применением, обладающие канцерогенными свойствами.
- Радиоактивное излучение, включая радиотерапевтические мероприятия.
- Травмы механического и химического характера, на фоне которых появляются рубцы. Они могут стать субстратом для развития онкопроцесса.
- Наследственные варианты заболевания.
- Постоянное влияние на кожные покровы агрессивных химических веществ, в том числе и домашней химии.
- Изменение гормонального гомеостаза.
Предраковые состояния кожных покровов
Предраковые состояния кожи делят на две основные группы: факультативные, риск озлокачествления которых минимален, и облигатные — предраки, которые, в конечном итоге, обязательно станут онкозаболеваниями.
К факультативным предраковым состояниям относятся:
- Кожный рог — неоплазма конусовидной формы, выступающая над уровнем кожи. Может иметь габариты от пары миллиметров до сантиметров. Поверхность плотная, роговая, коричневого цвета, основа мягкой консистенции. Располагается преимущественно на кожных покровах лица, раковин ушей, волосистой части головы, реже на конечностях и туловище. Лечится хирургическим путем.
- Кератоз — патология кожи дистрофического характера, проявляющаяся ороговевшими очагами серо-желтого цвета различной толщины. При попытках отрыва этих образований могут проступать капельки крови. Локализуются на облысевших участках головы и на коже лица. По большей части болеют пожилые мужчины, но может проявиться и в молодом возрасте. Лечится при помощи хирургического иссечения или электрокоагуляции.
- Кератоакантома — опухоль, имеющая вид плотного полусферического узла с язвочкой в центре, заполненной серо-черным детритом. Как вариант развития, может быть твердый шип желтоватого оттенка, который с легкостью отделяется от кожных покровов, оставляя небольшое углубление, покрытое на вид неизмененным эпителием.

- Родинка или невус — скопление клеток, содержащих в себе меланин в разных слоях ткани. Проявляются в детском возрасте, в подростковом перестают расти, а в старости могут депигментироваться.
- Невус Ота — округло-овальные образования с более или менее выраженной пигментацией. Могут развиваться в двух направлениях: фиброзирования — процесс регрессии; пролиферации — разрастания.
- Гигантский пигментный невус — врожденная кожная патология. Является участками пигментации, размерами от ладони и больше, локализация разнообразная. Цвет — от светло- до темно-коричневого, может иметь участки изъязвления, папилломы и усиленное оволосение. Становится причиной серьезных косметических дефектов.
К облигатным новообразованиям относят:
- Дискератоз Боуена — пятна разнообразной формы, с характерными для них полициклическими контурами.
 Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами.
Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами. - Пигментную ксеродерму — наследственное патологическое состояние, при котором восприимчивость кожных покровов к ультрафиолету увеличивается в 10-12 раз. Проявляется в раннем детстве, после первого контакта с солнечным излучением. Клинически: кожа отекает, приобретая красный оттенок. Покраснения впоследствие сменяются рассеяными по незащищенным частям тела пигментными пятнами округлой формы. Они сменяются атрофическими участками кожных покровов светло-белого оттенка, сквозь которые просвечиваются телеангиэктазии — чрезмерно расширенные капилляры. Постепенно на атрофированной коже развиваются участки с язвами и бородавчатыми разрастаниями, которые впоследствии станут раком. Новообразование, возникшее на фоне пигментной ксеродермы, очень медленно развивается и достаточно чувствительно к применению лучевой терапии.

- Предраковый меланоз Дюбрея — имеет вид пигментного пятна с неправильными очертаниями коричневого цвета. Ее поверхность может быть местами атрофичная, кератозная или покрытая папилломами. Размер самый разнообразный, находят в основном на лице, шее, внешних половых органах женщин. Часто перерождается в меланому. Чтобы вовремя заподозрить рак кожи, фото (начальная стадия) можно найти в специализированных атласах или открытых источниках.
- Болезнь Кейра — заболевание, поражающее эпителий головки полового члена. Новообразование насыщенного красного цвета обладает четкими видимыми границами. В трети случаев наблюдается превращение в злокачественную опухоль. Лечение хирургическое.
Рак кожи: виды
Злокачественные кожные новообразования делят на несколько групп, в соответствии с их клеточным строением и клиническими проявлениями. В основном используют две классификации — клиническую и морфологическую.
Клиническая классификация
По клиническим признакам различают:
- Поверхностный рак кожи — признаки явные, неоплазия проявляется белыми узелками плотной консистентности, желтого или серо-белого цвета. Они расположены на одном уровне с кожным покровом, иногда немного выше. Поверхность может быть как гладкой, так и шероховатой. С течением времени центральная часть опухоли может начать мокнуть, на ее месте возникает покрытая коркой язва. Прилегающие участки принимают розоватый оттенок, наблюдаются признаки воспалительного процесса. Язва может периодически кровоточить.
- Инфильтративный рак кожи — первые признаки проявляются наличием подвижных, горбистых узелков плотной консистентности, покрытых не видоизмененным эпидермисом. С течением времени узелки изъязвляются и проникают в нижележащие тканевые структуры. Это менее благоприятная форма согласно прогнозам, рано метастазирует.
- Папиллярный рак кожи характеризуется горбистыми выростами, которые разрастаются сразу в двух направлениях — частично в глубь нижележащих тканей, частично в сторону поверхности кожи.

Морфологическая классификация
Согласно морфологической классификации выделяют:
Базальноклеточный рак кожи — возникает в старческом возрасте, в основном располагается на кожных покровах лица. Различают следующие разновидности:
- Экзофитная форма — растет в виде твердого узелка, который сливается с поверхностью кожных покровов или выступает над ними на широкой основе. Кожа, покрывающая узел, тонкая, блестящего или матового оттенка. Позднее вокруг узла могут появиться глубокие трещины, имеющие в себе гнойно-кровянистые выделение и обладающие неприятным ароматом. Развитие этого рака происходить неспешно, постепенно возникает процесс изъязвления (нарывов). Язва с плотным дном, безболезненная. Метастазирование не характерно.
- Поверхностная форма. Этот рак кожи (базалиома) развивается в виде бляшки с очень характерными краями: четкими, восковидно-блестящими. Размер очага в пределах от 0,1 до 3 см, контуры неправильные или округлые, коричнево-красного оттенка.

- Язвенная форма развивается на фоне поверхностной или экзофитной базалиомы. Ей свойственно разрушение окружающих тканевых структур и костей в процессе роста. Язва имеет неправильные или округлые очертания, дно красно-коричневого цвета, сальное, с серо-черной коркой, края валиковидные.
- Рубцовая форма принимает вид плоского и плотного рубца серо-розового оттенка, расположенного под уровнем кожных покровов. Края очага четкие, возвышенные, на периферии может быть несколько эрозий с корочками розово-коричневого оттенка, одна часть из которых со временем рубцуется, а другая переходит на поверхность здоровых участков кожи.
Плоскоклеточный рак кожи в самом начале развития представлен узлом желто-грязного оттенка, покрытым желтыми корками, кровоточащими от малейшего прикосновения. Позже под узлом образовывается язвенный дефект с неровным дном. Часто выявляют рак кожи лица, ушных раковин, внешних половых органов и конечностей. Неоплазия постепенно проникает вглубь тканей и дает регионарные метастазы. При объемном поражении кожных покровов возможно инфицирование, вследствие которого будет развиваться болевой синдром. Если вы хотите понять, как выглядит плоскоклеточный рак кожи, фото (начальная стадия) можно найти в различных интернет ресурсах или поинтересоваться у своего врача.
Часто выявляют рак кожи лица, ушных раковин, внешних половых органов и конечностей. Неоплазия постепенно проникает вглубь тканей и дает регионарные метастазы. При объемном поражении кожных покровов возможно инфицирование, вследствие которого будет развиваться болевой синдром. Если вы хотите понять, как выглядит плоскоклеточный рак кожи, фото (начальная стадия) можно найти в различных интернет ресурсах или поинтересоваться у своего врача.
Меланома — пигментное образование кожных покровов, занимает 10% от всех онкопроцессов кожи. Признана наиболее злокачественной опухолью всего организма. Это может быть рак кожи головы и других участков тела, возможно развитие в глазе, слизистой кишечного тракта и даже пищеводе. Различают такие формы:
- Поверхностно-ползущая меланома. Неоплазия располагается в поверхностных слоях дермы, является плоским образованием, которое выступает над кожной поверхностью.
- Нодулярная меланома. Опухоль, быстро поражающая слои кожи.
 Обладает узловой формой, иногда похожа на полип на ножке, цвет образования — синий.
Обладает узловой формой, иногда похожа на полип на ножке, цвет образования — синий. - Акролентигинозная форма. Неоплазия черного цвета (может быть не пигментированная), с неровными очертаниями, растет в поверхностных слоях дермы, часто локализуется на ступнях и ладонях.
- Злокачественная лентигинозная форма. Так называемые “меланотические веснушки”. Узелки в пару миллиметров, от желтого до черного оттенков. Рост медленный.
Рак придатков кожи
Отдельно стоит выделить рак сальных, потовых желез и волосяных фолликулов:
- Гидрокарцинома — опухоль потовых желез в виде одиночного узла, находящегося над уровнем кожи. Чаще развивается у пожилых пациентов. Локализуется рак кожи на носу, волосистой части головы, конечностях и лице. Растет медленно, может покрываться язвенными дефектами.
- Муцинозная карцинома — новообразование потовой железы, располагается в подмышечных впадинах. Представляет собой гладкий плотный узел голубоватого оттенка.
 Метастазирует крайне редко.
Метастазирует крайне редко. - Аденокарцинома сальных желез — развивается у пожилых людей, имеет дольчатую структуру, причем дольки разной формы и размеров. Определяют в превалирующем большинстве случаев рак кожи носа, лица и волосистой части головы. Течение агрессивное.
- Злокачественная трихолеммома — опухоль волосяного фолликула, может иметь вид бляшки, папулы или узла. Нередко нарывает, может давать метастазы.
Рак кожи: стадии
Фазы развития онкопроцесса в кожных покровах можно разделить на 4 стадии:
- Первая характерна тем, что рак не превышает 2 см в диаметре. Он хоть и достигает нижних слоев эпидермиса, но не проникает вглубь и не дает метастазов. Чтобы узнать, как выглядит рак кожи (начальная стадия), фото можно посмотреть в специализированных медицинских источниках.
- Во второй фазе заболевания онкопроцесс достигает 4 см, но все еще не проникает в лимфатические сосуды, появляются болевые ощущения.
- В третьей стадии происходит распространение перерожденных клеток по лимфатической системе и их оседание в местных лимфоузлах.

- В четвертой стадии онкопроцесс достигает отдаленных органов, а сама опухоль становится внушительных размеров, изъязвляется и проникает в ткани вплоть до костей.
Рак кожи: симптомы
Начальные стадии не несут никакой специфической симптоматики. Однако некоторые признаки частично ответят на то, как определить рак кожи:
- На покровах появились какие-то необычные элементы, которых вы раньше не встречали — узелки, бляшки.
- Появление вокруг новообразований трещин, ран без видимых на то причин.
- Старое или новое образование растет в размерах, начинает болеть или чесаться, привносит какие-либо дискомфортные ощущения.
- Родинка поменяла свою привычную форму, ее контуры несимметричны, размер увеличился.
- Невус изменил цвет, стал неровным, пятнистым, на его поверхности появились папилломы, изъязвления, корки.
- На новообразованиях любой давности начали появляться участки с нарывами.

- При ощупывании кожного образования чувствуются уплотнения, ведущие вглубь тканей.
Рак кожи: диагностика
К основным диагностическим мероприятиям для подтверждения рака кожи можно отнести:
- Дерматоскопию — визуальную оценку опухоли, приближенной при помощи специальных увеличительных стекол.
- Термографию — измерение температуры новообразования.
- Мазок — отпечаток. Метод, при котором предметное стеклышко прикладывают к освобожденной от корок язве с несильным надавливанием. Используются несколько стеклышек и разные участки предполагаемой опухоли. После собранные отпечатки исследуют при помощи микроскопии.
- Соскоб. При помощи специального деревянного шпателя соскребают некоторое количество содержимого со дна изъязвленной поверхности и переносят материал на предметное стекло с последующим его изучением.
- Биопсию. При пункционном виде, при помощи иглы со шприцом, берут клеточный материал с глубины образования.
 При эксцизионном варианте, который возможен при мизерных размерах образования, производят его иссечение в пределах не подверженных процессу тканей, с последующим исследованием удаленного участка. При инцизионном варианте клиновидно удаляют большое новообразование, захватывая здоровые тканевые структуры.
При эксцизионном варианте, который возможен при мизерных размерах образования, производят его иссечение в пределах не подверженных процессу тканей, с последующим исследованием удаленного участка. При инцизионном варианте клиновидно удаляют большое новообразование, захватывая здоровые тканевые структуры. - Визуализирующие методы, необходимые для уточнения и проверки распространения онкопроцесса. К ним относят: ультразвуковой скрининг, обследование компьютерным томографом.
Диагностику меланомы запрещено проводить при помощи биопсии, так как высок риск попадания раковых клеток в другие ткани организма.
Как лечить рак кожи
Используют три основных терапевтических способа: оперативный метод, радиотерапия и лечение специальными химическими препаратами. Первые два метода особенно эффективны.
Выбор хирургических манипуляций достаточно широкий, их применение зависит от стадии и вида опухоли:
- Криотерапия — удаление неоплазии при помощи жидкого азота.
 Эффективный и безопасный метод, применяется в начальных фазах.
Эффективный и безопасный метод, применяется в начальных фазах. - Электроэксцизия — иссечение новообразования при помощи электроножа.
- Лазерная деструкция — удаление патологии при помощи специального лазера, без влияния на окружающие, неповрежденные ткани.
- Иссечение — метод, при котором скальпелем иссекают неоплазию в необходимом для данного случая объеме, возможно включая здоровые ткани, и даже подкожную клетчатку, а также фасцию с регионарными лимфоузлами. Радикальный метод может помочь при поздних стадиях заболевания.
Прогноз может быть самым разнообразным, все зависит от вида и стадии заболевания. При отсутствии метастазов и адекватном лечении, шансы на благоприятный исход достигают 80-90%. Чем сильнее распространен онкопроцесс, тем ниже шансы на хороший исход.
Профилактика рака кожи
Чтобы значительно снизить вероятность возникновения онкопроцесса в тканях кожных покровов, необходимо соблюсти некоторые моменты. Важно:
Важно:
- Максимально снизить время пребывания на открытом солнце, особенно в период его пика.
- Защищать свою кожу посредством одежды или применением специальных местных солнцезащитных средств.
- Периодически рассматривать собственную кожу, чтобы не пропустить появление новообразования.
- При малейших подозрениях обратиться к дерматологу, который подскажет, какие дальнейшие действия нужно предпринять.
- Узнать у лечащего врача, как выглядит рак кожи и что необходимо делать в случае обнаружения.
- Регулярно проходить запланированные проверки своего здоровья.
Помните, что важно быть онконастороженным, так как это поможет рано выявить рак кожи, лечение которого в начальной стадии с высокой вероятностью избавит от фатальных последствий. Берегите свое здоровье.
Хотите получить онлайн разъяснение от врача МС “Добробут”?
Скачивайте наше приложение Google Play и App Store
как возникает, причины, симптомы и методы лечения в клинике в Санкт-Петербурге
Оглавление
Базальноклеточный рак (базальноклеточная карцинома, базалиома, базальноклеточная эпителиома) – наиболее часто встречающаяся y человека раковая опухоль. Состоит из клеток, подобных клеткам базального слоя эпидермиса. От других раков кожи отличается чрезвычaйно редким метастазированием, однако способна к обширному местному росту, который приводит к существенным косметическим и функционaльным нарушениям.
Состоит из клеток, подобных клеткам базального слоя эпидермиса. От других раков кожи отличается чрезвычaйно редким метастазированием, однако способна к обширному местному росту, который приводит к существенным косметическим и функционaльным нарушениям.
Эпидемиология
Базальноклеточный рак – наиболее распространенное эпителиальное новообразование кожи, составляющее 45-90% всех злокачественных эпителиaльных опухолей данной локализации. По данным отечественных авторов, в структуре обшей онкологической заболеваемости, оцененной в условиях сплошной диспансеризации за 10-летний период наблюдения, базальноклеточный рак составил 86,8%, меланома – 9,4% a, плоскоклеточный рак и другие злокачественные опухоли кожи – 3,8%.
Заболевание возникает преимущественно y лиц старше 50 лет, однако встречается и в более молодом возрасте – 20-49 лет. Базальноклеточный рак развивается одинаково часто y мужчин и женщин.
Базальноклеточный рак обычно развивается на открытых, подверженных инсоляции местах: на коже носа, носогубной складки, в периорбитальной и периаурикулярной областях, на ушных раковинах, волосистой части головы, лбу в височных областях, шее.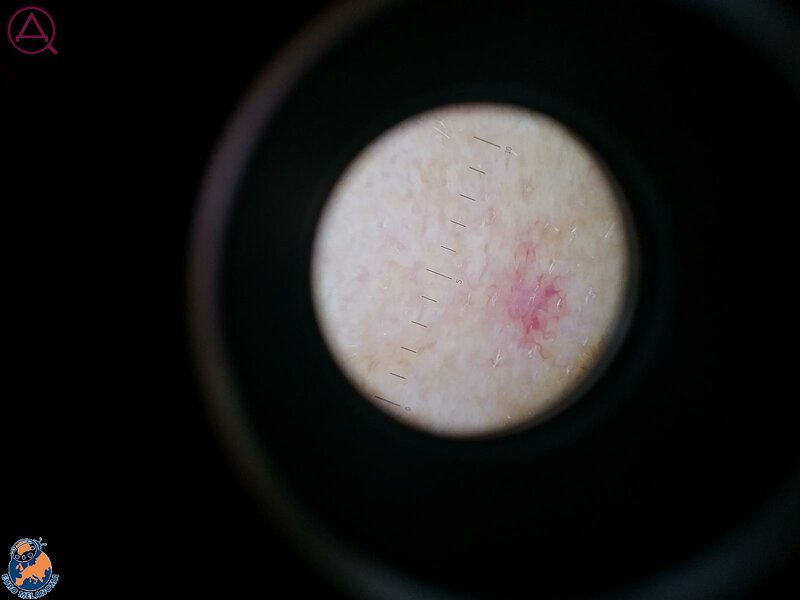
Реже базалиома локализуется на туловище, конечностях. Как редкие локализации, отмечены области аксиллярных складок, подошвы, ладони, ягодицы, анус. «Нетипичная» локализация в 39% случаев определялась при первично множественном базальноклеточном раке.
Патогенез
Базалиома – это опухоль, состоящая из недифферениированных, но весьма плюрипотентных клеток, предположительно связанных с клетками волосяного фолликула.
Базальноклеточный рак может развиваться dе novo или, реже, на участках кожи, поврежденных химическими, термическими и другими агентами. Возникновение опухоли связывают c длительной инсоляцией (особенно y лиц со светлой кожей), воздействием химических канцерогенов, ионизирующего излучения. При этом латентный период после воздействия ионизирующего излучения составлял 20-30 лет.
Определенная роль в развитии опухоли отводится наследственными и иммунологическим факторам. Неопластическое преобразование клетки, как полагают, происходит в результате ряда нарушений в ее геноме, которые ведут к прогрессивному нaрушению контроля за ростом и дифферениировкой клетки.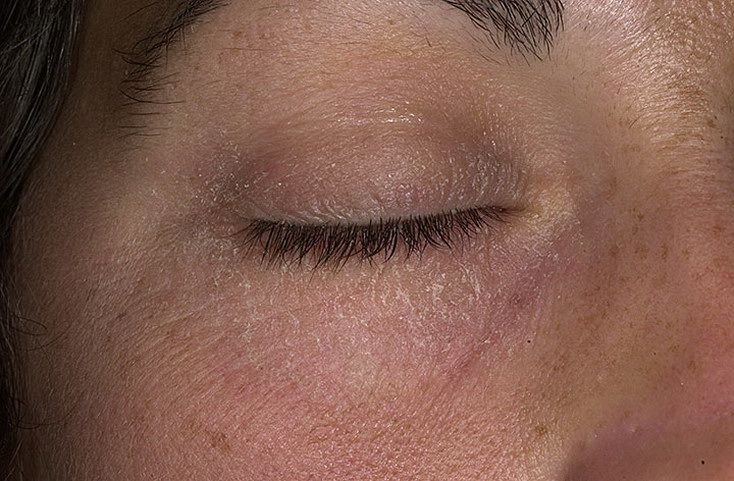 В 9-й хромосоме генома человека есть ген, мутации которого приводят к развитию базальноклеточного рака. Вероятная причина мутаций – ультрафиолетовое облучение (УФО). УФО приводит к нескольким типам повреждения генов, включая образование фотодимеров, обрывов цепочки ДНK. Точечные мутации гена под воздействием УФО выявляют в 40-56% случаев базалиом.
В 9-й хромосоме генома человека есть ген, мутации которого приводят к развитию базальноклеточного рака. Вероятная причина мутаций – ультрафиолетовое облучение (УФО). УФО приводит к нескольким типам повреждения генов, включая образование фотодимеров, обрывов цепочки ДНK. Точечные мутации гена под воздействием УФО выявляют в 40-56% случаев базалиом.
Известно, что базальноклеточный рак растет медленно. На основании авторадиографических иследований c тимидиновой меткой показано, что митотическая активность в узловых базалиомах отмечается, главным образом, в периферических зонах опухолевых комплексов. B более агрессивных гистологических подтипах, таких, как инфильтрирующая или морфеаподобная базалиомы, митотические фигуры встречаются более часто и обнаруживаются по всей площади комплексов.
B заключение необходимо подчеркнуть, что в то время, как плоскоклеточный рак может развиваться практически везде, где имеется эпителиaльная выстилка, аналоги кожного базальноклеточного рака во внутренних органах отсутствуют.
Клиническая картина
Клинические проявления базальноклеточного рака многообразны. Основными клиническими формами являются: нодулярный, поверхностный, склеродермоподобный базальноклеточный рак и фиброэпителиома Пинкуса. Пигментная форма может быть разновидностью нодулярной или поверхностной формы, в связи c чем, считать ее самостоятельной формой нецелесообразно.
Нодулярный базальноклеточный рак
Нодулярный базальноклеточный рак – «классическая», наиболее частая форма, составляющая 60-75% всех форм базальноклеточного рака. Характеризуется образованием восковидного, полупрозрачного, твердого на ощупь округлого узелка диамнтром 2-5 мм, цвета неизмененной кожи (микроузловая разновидность базалиомы). B течение нескольких лет за счет периферического роста опухоль приобретает плоскую форму, достигая 1-2, реже более сантиметров в диаметре. Поверхность такого узла гладкая, через полупрозрачную или жемчужную бляшку различного размера просвечивают расширенные полнокровные капилляры (теле-ангиэктазии).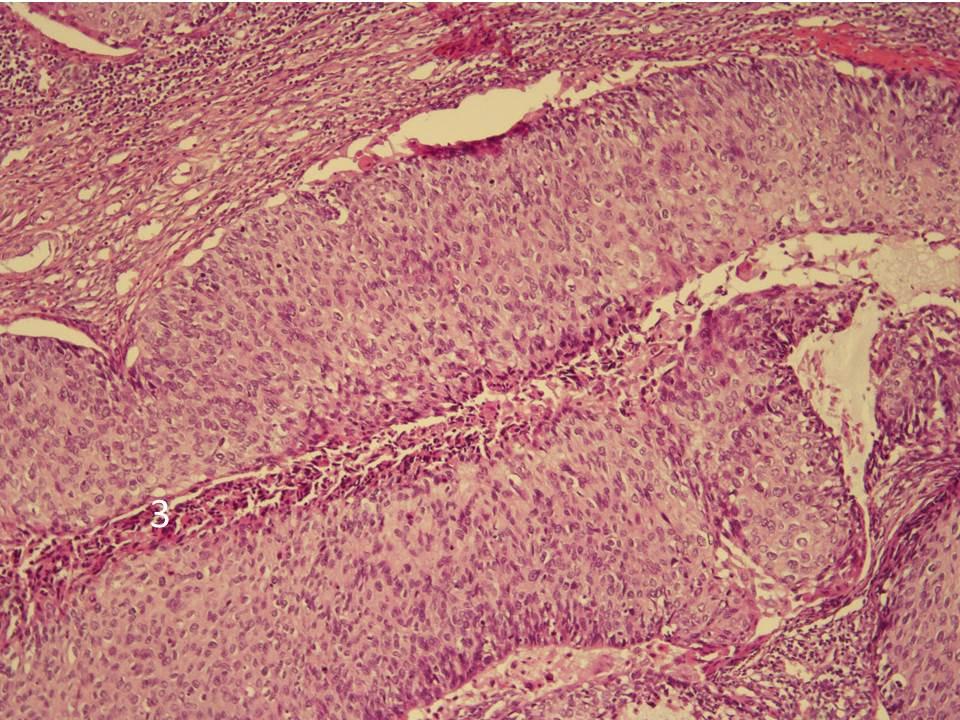
B результате слияния нескольких узловатых элементов может сформироваться фестончатый опухолевый очаг c валикообразным краем и бугристой поверхностью (конглобатная разновидность базальноклеточного рака). Центральная часть узла часто изъязвляется и покрывается геморрагической корочкой, при насильственном отторжении которой появляется точечное кровотечение, затем корочка нарастает вновь, маскируя язвенный дефект (язвенная разновидность базальноклеточного рака). B ряде случаев изъязвление становится более значительным, приобретая воронкообразную форму, и формируется процесс по типу ulcus rodens c плотным воспалительным инфильтратом по периферии шириной до 0,5-1 см (инфильтративная разновидность базальноклеточного рака). Язвенный инфильтративный базальноклеточный рак может значительно разрушать ткани, особенно в случае их локализации вблизи естественных отверстий (нос, yшные раковины, глаза) – прободающий базальноклеточный рак. При расположении на голове язвенный инфильтративный базальноклеточный рак может достичь гигантских размеров. Такие виды язвенного базальноклеточного рака трудно отличить от метатипического и плоскоклеточного рака, они плохо поддаются лечению, упорно рецидивируют, могут метастазировать.
Такие виды язвенного базальноклеточного рака трудно отличить от метатипического и плоскоклеточного рака, они плохо поддаются лечению, упорно рецидивируют, могут метастазировать.
Узловые опухоли могут содержать меланин, который придает образованию коричневый, синий или черный цвет (пигментный базальноклеточный рак). Опухоль может быть пигментирована как полностью, так и лишь частично. Такие случаи требуют дифференциации с меланомой. Однако тщательный осмотр обычно позволяет обнаружить характерную для базальноклеточного рака жемчужную поднятую границу.
Поверхностный базальноклеточный рак
Поверхностный базaльноклеточный рак – наименее агрессивная форма базальноклеточного рака кожи, характеризующаяся обычно одиночным (редко множественным) бляшковидным округлым очагом поражения розового цвета диаметром от 1 до нескольких сантиметров, на поверхности которого вариабельно Выражены шелyшение, небольшие корки, участки гипер- и гипопигментации, атрофии, что в совокупности представляет собой клиническую картину, похожую на очаги экземы, микоза, псориаза. Отличительной особенностью поверхностной базалиомы является ее невыступающий нитевидный край, состоящий из мелких блестящих беловатых полупрозрачных узелков. В некоторых случаях опухоль может быть поверхностно инфицирована, что затрудняет дифференциальную диагностику.
Отличительной особенностью поверхностной базалиомы является ее невыступающий нитевидный край, состоящий из мелких блестящих беловатых полупрозрачных узелков. В некоторых случаях опухоль может быть поверхностно инфицирована, что затрудняет дифференциальную диагностику.
Поверхностный базальноклеточный рак обычно локализуется на туловище и Конечностях в зонах умеренной инсоляции, реже на лице. Частота этой формы составляет 10% всех базалиом. Эта форма базальноклеточного рака отмечается медленным многолетним ростом.
K разновидностям поверхностного базальноклеточного рака относят: пигментный базальноклетоиный pак, отличающийся коричневым цветом очага; саморубцующийся базальноклеточный рак Литтла, характеризующийся выраженным центробежным ростом c формированием в центральной зоне опухоли очага рубцовой атрофии на месте самопроизвольно рубцующихся эрозивных узелков, по периферии которых продолжается образование и рост новых эрозивных участков. B редких случаях в поздних стадиях ее развития возможны инфильтрация, изъязвление очага и образование крупных узелков, т.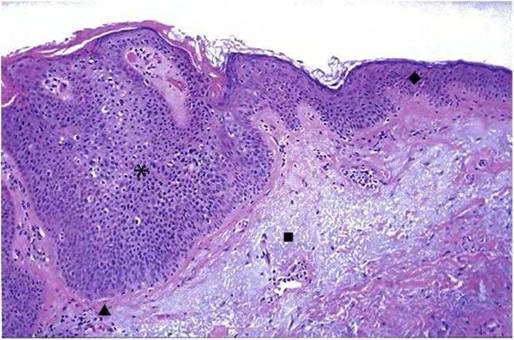 е. трансформация поверхностной базалиомы в более агрессивные разновидности.
е. трансформация поверхностной базалиомы в более агрессивные разновидности.
Склеродермоподобный базальноклеточный рак
Склеродермоподобный (морфеаподобная, склерозирующая, десмопластическая форма) базальноклеточный рак – редкая агрессивная форма базaльноклеточного рака, характеризующаяся образованием инфильтративной твердой бляшки c желтоватой восковидной поверхностью и телеангиэктазиями, напоминающей бляшечную склеродермию. Склеродермоподобный базальноклеточный рак составляет 2% от всех форм базальноклеточного рака, он не имеет излюбленной локализации. Этот вид базальноклеточного рака характеризуется первично эндофитным ростом, поэтому вначале плоский, слегка приподнимающийся очаг постепенно может стать вдавленным, наподобие грубого рубца. Опухоль спаяна c подлежащими тканями, ее края нечеткие, опухолевые разрастания обычно выходят за пределы клинически видимой границы, внедряясь в окружающую ее кожу. B поздних стадиях возможно изъязвление (язвенная разновидность) опухоли.
B процессе эволюции в центральной части некоторых бляшек может сформироваться зона атрофии, тогда как в периферической части при этом могут быть видны мелкие опухолевые узелки – рубцово-атрофическая разновидность базалиомы.
Фиброэпителиома Пинкуса
Фиброэпителиома Пинкуса – очень редкая форма базальноклеточного рака, отличающаяся гиперплазированной, набухшей, богатой мукоидами стромой, в которой расположены тонкие анастомозирующие между собой тяжи базалоидных клеток. Фиброэпителиома представляет собой обычно одиночный, плоский, умеренно плoтный, гладкий узел цвета нормальной кожи или слегка эритематозный, напоминающий дерматофибромy или бляшку себорейного кератозa. Локализуется обычно на туловище, чаще в области спины, пояснично-крестцовой зоны, реже на конечностяx: бедрах, подошвах. Может сочетаться c себорейным кератозом, поверхностным базальноклеточным раком.
Течение и прогноз
Течение базальноклеточного рака хроническое, опухоль растет медленно, редко метастазирует. Однако в тяжелых случаях опухоль может привести к выраженному разрушению тканей, включая хрящ, кости, a также принять агрессивное течение. Наиболее агрессивным течением обладают склеродермоподобная и язвенная инфильтративная форма базaльноклеточного рака. Нодулярный неязвенный и поверхностный базaльноклеточный рак менее агрессивны.
Однако в тяжелых случаях опухоль может привести к выраженному разрушению тканей, включая хрящ, кости, a также принять агрессивное течение. Наиболее агрессивным течением обладают склеродермоподобная и язвенная инфильтративная форма базaльноклеточного рака. Нодулярный неязвенный и поверхностный базaльноклеточный рак менее агрессивны.
Лечение базалиомы
Выбор метода лечения базальноклеточного рака и его эффективность часто зависят от характера опухоли (первичная, рецидивная), ее клиникоморфологииеской характеристики, количества очагов и их локализации, размеров опухоли и глyбины инвазии, возраста больных и наличия сопyтствyющих заболеваний и др.
B терапии базальноклеточного рака, помимо хирургического удаления, используют близкофокусную рентгенотерапию, криодеструкцию, лазеротерапию, фотохимиотерапию, электрокоагуляцию и кюретаж, химиотерапию, иммунотерапию и комплексную терапию.
Близкофокyсная рентгенотерапия обычно применяется для лечения солитарных базалиом размером до 3 см. Однако частота рецидивов при этом составляет от 1,6 до 18%, a при локализации базальноклеточного рака на лице – от 10 до 30% случаев, особенно в анатомически сложныx зонах (ушная раковина, yглы глаз и др.). В связи c этим возможна комбинация хирургического иссечения опухоли и лучевой терапии, однако это может привести к значительным косметическим дефектам.
Однако частота рецидивов при этом составляет от 1,6 до 18%, a при локализации базальноклеточного рака на лице – от 10 до 30% случаев, особенно в анатомически сложныx зонах (ушная раковина, yглы глаз и др.). В связи c этим возможна комбинация хирургического иссечения опухоли и лучевой терапии, однако это может привести к значительным косметическим дефектам.
Наиболее распространена криодеструкция, эффективная в 70-98% случаев при ограниченных формах базальноклеточного рака.
Лазеротерапия дает хороший терапевтический и косметический эффект при щадящем локальном воздействии на опухоль в импульсном (неодимовый лазер) или непрерывном (углекислотный лазер) режимах, вызывая коагуляционный некроз тканей c четкими границами. Лазеротерапия используется, в основном, при поверхностных вариантах базальноклеточного рака.
Рецидивы базальноклеточного рака при импульсном методе терапии составляют 1,1-3,8% – при первичных 4,8-5,6% при рецидивных вариантах базальноклеточного рака; при непрерывном воздействии – соответственно 2,8 и 5,7-6,9%.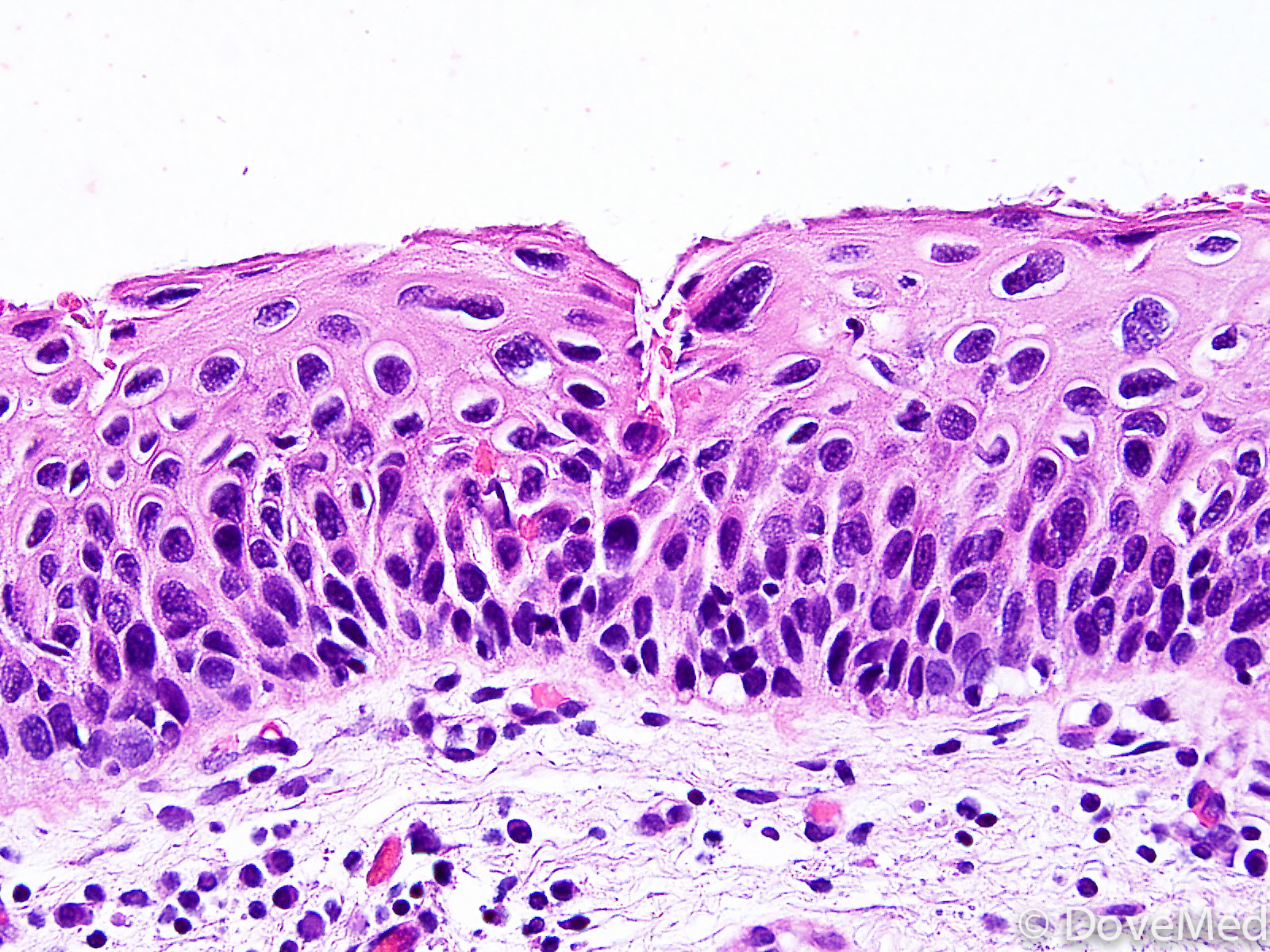
Одним из новых методов является фотодинамическая терапия, при которой используется фотосенсибилизаиия c помощью фотогема c последующим световым излучением длиной волны 630-670 нм. Такой метод лечения используют как при поверхностных очагах, так и при нодулярных язвенных формах базалиом, как солитарных, так и множественных.
При применении электрокоагуляции и кюретажа как самостоятельных методов рецидивы опухоли наблюдаются в 10-26% случаев.
Из химиотерапевтических средств используются цитостатические мази: 5% 5-фторурациловая, 5-10% фторафуровая, 30-50% проспидиновая и др. в течение 2-4 нед. обычно y лиц преклонного возраста, при множественньх поверхностных вариантах базальноклеточного рака.
Комплексный метод лечения базальноклеточного рака, включающий парентеральное введение проспидина и последующую криодеструкцию опухоли, используется при множественных вариантах базальноклеточного рака, больших размерах опухоли, язвенных ее формах.
Возможно также применение в лечении и профилактике базaлиом изотретиноина и этретината, препаратов, нормализующих активность ферментов циклазной системы, a также обкалывания базалиом интроном-A или интерфероном-А.
Профилактика
Профилактика включает активное выявление опухоли; формирование групп повышенного риска и выявление факторов риска; организационно-методическую работу среди врачей общей практики по ранней диагностике онкологических заболеваний кожи; санитарно-просветительную работу среди пациентов.
При формировании групп повышенного онкологического риска необходимо yчитывать особенности эпидемиологических и иммуногенетических исследований, что позволяет сократить число пациентов, требующих повышенной онкологической настороженности. Именно этим группам рекомендуется ограничение инсоляции и использование фотопротекторов, a также обязательное лечение предраковых дерматозов.
Больных c единичными формами базальноклеточного рака без отягощающих факторов риска наблюдают не более 3 лет. Этого срока наблюдения вполне достаточно Для уточнения прогноза и выявления возможного рецидива заболевания. При этом осмотр дерматологом проводится в первый год 4 раза, в последующие 2 года – 1 раз. Больныx с первичномножественным рецидивируюшим базальноклеточным раком рекомендуется брать на активное наблюдение сразу пожизненно.
Этого срока наблюдения вполне достаточно Для уточнения прогноза и выявления возможного рецидива заболевания. При этом осмотр дерматологом проводится в первый год 4 раза, в последующие 2 года – 1 раз. Больныx с первичномножественным рецидивируюшим базальноклеточным раком рекомендуется брать на активное наблюдение сразу пожизненно.
Это обусловлено тем, что y больных первичномножественными формами заболевания число рецидивов в месте лечения опухоли было в 7,8 раза выше, чем y больных c единичной опухолью. Рецидивы в месте удаления базальноклеточного рака y больныx c единичной формой заболевания возникют на протяжении первыx 3 лет наблюдения, а с множественной – на 3-м и 5-м годах.
Рак кожи: первые признаки — ToBeWell
ГЕНС Гелена, Онколог, д.м.н., профессор, научный руководитель Института онкологии ЕМС
В современном мире рак кожи — одно из самых распространенных онкологических заболеваний. По статистике, этот вид рака в структуре заболеваемости злокачественных новообразований занимает 2 место среди женщин и 3 место среди мужчин.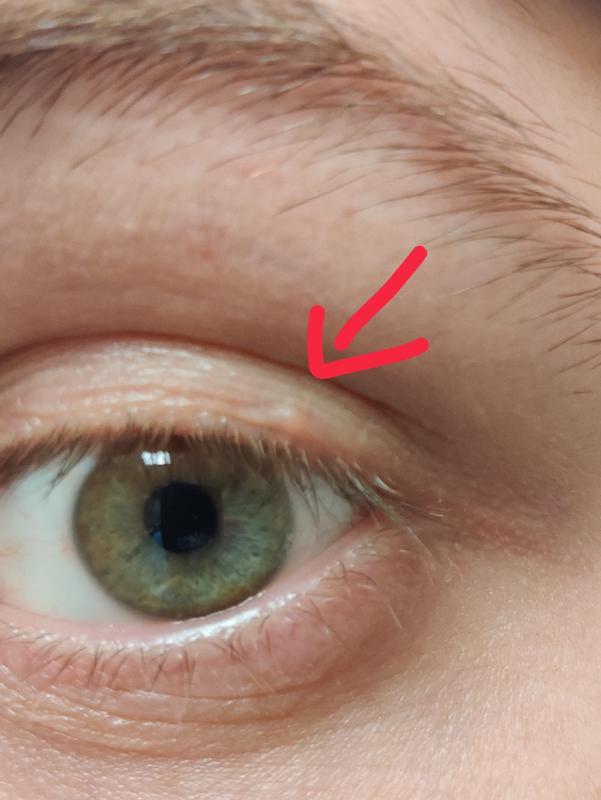 И крайне важно «поймать болезнь» на ранней стадии. Здесь очень важна профилактика и, конечно, внимательное отношение к своему здоровью.
И крайне важно «поймать болезнь» на ранней стадии. Здесь очень важна профилактика и, конечно, внимательное отношение к своему здоровью.
«Рак кожи. Что это?»
Это один из самых частых запросов в поисковиках интернета. Рак кожи – злокачественная опухоль, формирующаяся из атипичных эпителиальных клеток кожных покровов человека. Строго говоря, эта опухоль – это обобщённое название злокачественных эпителиом кожи. При развитии рака кожи происходит нарушение трансформации клеток многослойного плоского эпителия со значительным полиморфизмом. Основным симптомом этой злокачественной опухоли является появление новообразования в виде небольшого уплотнения, окрашенного в тёмно-коричневый, красный или даже чёрный цвета, хотя окрас опухоли может особо и не отличаться от цвета здоровой кожи. Среди других признаков отмечают увеличение лимфоузлов, повышенную температуру тела, покрытие новообразования чешуйками и его болезненность при пальпации.
«Рак кожи.
 Начальная стадия»
Начальная стадия»Кожа здорового человека – чистая, гладкая. Обследование дерматологи рекомендуют начать с самоосмотра. Нужно раздеться и осмотреть себя перед зеркалом. При малейшем высыпании, появлении на коже каких-то новообразований, которых раньше не было, или если они были, (например, родинки), но вдруг начали меняться — нужно немедленно обращаться к специалисту. Ни в коем случае нельзя ждать, рассчитывать на «пройдет само, рассосется».
Чтобы помочь людям, во многих российских онкологических диспансерах, поликлиниках уже в течение нескольких лет проводятся тематические «Дни здоровья», так, например, Национальный альянс дерматологов и косметологов с 2007 года ежегодно бесплатно проводит в России «День диагностики меланомы».
И здесь хочется привести один очень яркий пример. Насколько эффективен онкоскрининг, то есть выявление бессимптомного рака на начальной стадии, ToBeWell согласилась рассказать Лидия Грачева, бывшая пациентка одного из онкоцентров.
— Я успела остаться в живых. Диагноз «меланома» мне поставил врач-онколог при осмотре на Дне открытых дверей. Это было 2 февраля 2019 года и этот день я считаю своим вторым днем рождения. Кто-то празднует его после того, как выжил в страшной аварии. А я вот считаю таким второе февраля — день, когда я прошла скрининг. В онкоцентре у меня выявили одну из самых серьёзных злокачественных опухолей — меланому на начальной, первой стадии. Опухоль удалили вовремя. Доктора честно сказали, что если бы я обратилась к ним еще через три месяца, они ничего не смогли бы сделать. Я всех призываю – не бойтесь врачей, бойтесь болезней. Обязательно обследуйтесь, даже если у вас нет никаких симптомов. И еще очень важный момент- также не нужно бояться прослыть паникером. Это нормально, когда человек хочет знать, что с ним происходит и обращается к врачу.
Еще несколько лет назад в нашей стране никто и не знал слова «скрининг», я тоже не знала. Теперь же это понятие знакомо многим. Люди ищут в интернете, как выглядит рак кожи, но эти визуальные картинки вряд ли смогут помочь обычному человеку понять, что у него на самом деле. Никакое фото из интернета не поможет определить, что у вас на самом деле – аллергия или все-таки рак. Это может сделать только специалист с помощью дерматоскопа. Поэтому при малейшем подозрении на рак кожи – срочно идите на профилактический осмотр, скрининг, не ждите появления никаких «первых признаков». И вы обезопасите себя от проблем со здоровьем.
Люди ищут в интернете, как выглядит рак кожи, но эти визуальные картинки вряд ли смогут помочь обычному человеку понять, что у него на самом деле. Никакое фото из интернета не поможет определить, что у вас на самом деле – аллергия или все-таки рак. Это может сделать только специалист с помощью дерматоскопа. Поэтому при малейшем подозрении на рак кожи – срочно идите на профилактический осмотр, скрининг, не ждите появления никаких «первых признаков». И вы обезопасите себя от проблем со здоровьем.
Скрининг – это целый комплекс мероприятий, который проводится государственными органами в сфере медицины и здравоохранения, с целью раннего выявления раковых заболеваний у людей без симптомов и жалоб. Чем раньше будет выявлено онкологическое заболевание, тем выше вероятность его излечения.
«Рак кожи. Как выглядит»
Вариантов проявления рака кожи на начальной стадии очень много. Например, на теле может появиться небольшое пятно, которое перерастет в мокнущую язвочку. Через какое-то время она может подсохнуть и не беспокоить человека. Вообще, появление пятна на чистой коже — первый симптом возможного появления рака кожи на начальной стадии. Поэтому при обнаружении на коже любых изменений, нужно обследоваться у специалиста с помощью дерматоскопа.
Дерматоскопия – метод диагностики, с помощью которого выявляются физиологические изменения на кожных покровах человека. Цель обследования – профилактика, выявление или предотвращение болезней меланоцитарного или немеланоцитарного характера. Данный вид диагностики позволяет не только уточнить диагноз, но и выбрать способ лечения, а также наблюдать за результатами лечения. Диагностика осуществляется с помощью аппарата – дерматоскоп.
«Какие виды рака кожи бывают. Какой из них самый опасный»
Принято подразделять рак кожи на несколько типов: меланому, базалиому, аденокарциному, плоскоклеточный рак и саркому Капоши, – каждый из которых имеет своё клиническое течение. Развитие рака кожи происходит постепенно, в течение 4-х стадий, однако меланома имеет и нулевую стадию, при которой на коже уже имеется какое-либо новообразование, это может быть образование, которое выглядит как веснушка, родинка или другой невус. Своевременное обращение к врачу на нулевой стадии даёт прогноз почти в 100 процентов благоприятного исхода болезни.
Базалиома – это опухоль из базального слоя эпителия кожи. Самый распространенный и хорошо излечиваемый вид рака. Развивается из атипичных базальных клеток эпидермиса и фолликулярного эпителия. Если базалиома выявлена на ранней стадии, человеку удаляют это образование, и он находится под наблюдением специалиста. Химиотерапию, или лучевую терапию при данном заболевании, как правило, не применяют. Чем же коварна базалиома? Тем, что она может появляться на том же самом месте много раз. В подобных случаях пациенту будут проводить операции до тех пор, пока базалиома не исчезнет. Чем хороша? При базалиоме не бывает метастазов.
Плоскоклеточный рак кожи – это отдельная группа онкозаболеваний. Он возникает из среднего, так называемого шиповатого слоя, клеток кератиноцитов, которые его образуют. Чаще всего этот вид рака кожи возникает в возрасте 60-65 лет. Как правило, возникает на месте травм, ожогов, рубцов, и у людей, работающих на вредных производствах, например, шахтеров или тех, кто имеет дело с химикатами. Основные симптомы – появление на коже припухлости или изъязвления. Это новообразование, как правило, мокнет, чешется, быстро растет. Если плоскоклеточный рак выявлен на ранней стадии, прогноз лечения благоприятный. Пациента оперируют, назначают лечение. Самое главное – удалить плоскоклеточный рак хирургически. Если стадия поздняя, с метастазами – здесь доктор разрабатывает индивидуальный план лечения.
Самый опасный вид рака кожи – меланома. Ее еще называют «королевой опухолей». Заболевание может передаваться по наследству – так называемая «семейная меланома» и часто зарождается бессимптомно.
Меланома (или меланобластома) – это меланоцитарный рак кожи. С греческого ее название можно перевести как «черная опухоль».
Злокачественное заболевание поражает клетки кожи (меланоциты, меланобласты), которые отвечают за пигментацию кожи. Приблизительно в 80 % случаев заболевания меланома развивается на неповрежденной коже. Только в каждом 5 случае злокачественному перерождению подвергаются клетки имеющихся на теле человека невусов (родинок или родимых пятен).
Меланома – крайне агрессивная форма рака. Успех лечения зависит от того, на какой стадии выявлено заболевание.
Существует еще рак придатков кожи. Но это редкое онкологическое заболевание. Характеризуется патологией из клеток придаточных кожных структур – сальных и потовых желез, а также фолликулов. Локализуется новообразование чаще всего на открытых участках кожных покровов. Прогноз болезни во многом зависит от ее стадии.
«Родинки. Правда ли то, что если у человека много родинок, риск возникновения рака кожи очень велик?»
Специалисты-онкологи не подтверждают того, что родинки – это фактор риска возникновения рака кожи.
Родинка, или родимое пятно (тёмная родинка, мед. – невус) – врождённые или приобретённые пигментированные образования на коже, имеющие различные цвета – коричневый, чёрный, красный, фиолетовый и другие. Они могут располагаться на уровне кожи или возвышаться над ней. В определённый момент клетки кожи «переполняются» пигментом и превращаются в меланоциты, скопление которых и называется родинкой. Красные родинки представляют собой разрастания сосудов – ангиомы.
То, что человек с родинками на коже находится в группе риска – это заблуждение, миф. Злокачественное заболевание может развиться и на совершенно «чистой» коже. Никакой прямой связи между количеством родинок и высокой вероятностью возникновения рака не установлено. Во врачебном сообществе считается, что у здорового человека допустимо наличие на теле от 10 до 20 родинок. Если родинок больше – врачи советуют чаще осматривать их и, в случае малейшего изменения, пройти обследование.
Онкологическую настороженность следует проявлять в отношении пограничного невуса, который действительно является меланомоопасным. Подобный тип невуса формируется вдоль границы дермы и эпидермиса. Внешне он представляет собой совершенно плоское пигментное образование.
Пограничные невусы почти всегда бывают приобретенными. Чаще всего они начинают проявляться на разных участках тела в возрасте 15 – 25 лет. Долгое время их размеры не превышают 2-3 мм. Это создает иллюзию у их носителя, что они существуют с рождения, хотя это не так. Большинство пограничных невусов так и остаются без изменений годами, однако некоторые из них могут иметь тенденцию к росту. Обычно это длительный процесс. Так за год подобного рода образование может увеличиться всего лишь на 1 мм и, таким образом, достигнуть размеров до 1 см за несколько лет. Следует помнить, что если плоская приобретенная «родинка» увеличивается и достигает размера 5-6 мм ее следует обязательно показать специалисту. В случае роста пограничного невуса из него может сформироваться диспластический невус – реальный предшественник меланомы кожи.
Диспластический невус характеризуется появлением легкой или выраженной ассиметрии, точечных участков депигментации, т.е. участками потери окраски, размерами более 5 мм и склонностью к заметному росту за последние 1-2 года. Нередко эту заметную склонность к росту можно связать с интенсивным воздействием солнечного ультрафиолета (вплоть до солнечных ожогов кожи).
Данный процесс может иметь системный характер, в этом случае речь идет о так называемом «синдроме множественных диспластических невусов, ассоциированном с меланомой – FAMMM». Этот синдром является наиболее значимым известным фактором риска развития меланомы кожи, основным его клиническим проявлением является наличие множества диспластических невусов на поверхности кожи человека.
Онкодерматологи считают, что опасность возникновения рака существует, если размер родинки больше шести миллиметров, также, если у нее неравномерная пигментация, неровные края, значительное возвышение родинки над поверхностью кожи, наличие «наростов» на самой родинке, появление розовых или белых колец и дочерних элементов, то есть более мелких невусов, вокруг нее. И самая главная опасность, если вдруг у человека появилась, так называемая, нетипичная родинка. Например, среди крупных и темных родинок вдруг появилась светлая и маленькая.
«Где чаще всего проявляется рак кожи»
По словам онкодерматологов, чаще всего рак кожи возникает на лице, голове и шее, поскольку именно эти части тела остаются неприкрытыми и подвержены воздействию солнечных лучей и других природных факторов. Также рак может возникнуть, если у человека есть родинка, расположенная в местах постоянного натирания и травматизации. За ней нужно наблюдать особенно пристально.
«Загар может спровоцировать рак?»
Онкологи считают, что загорать на открытом солнце можно. Только делать это нужно правильно и в «специальные часы». Ведь все мы нуждаемся в витамине D, который, как известно, вырабатывается именно при принятии солнечных ванн. На солнце нельзя находиться в полдень. Можно – утром в течение часа, например, с 8 до 11 утра. Также можно выйти на солнце примерно на час после 16 часов. И, конечно, перед загаром нужно обязательно наносить на кожу солнцезащитные средства.
По поводу солярия. Здесь онкодерматологи сходятся во мнении, что он вреден.
Как утверждают специалисты ВОЗ, ежегодно в результате использования соляриев только в Европе, США и Австралии порядка 10 000 людей заболевают меланомой, а 450 тыс. – другими видами рака кожи.
Плакат ВОЗ. Источник изображения: ВОЗ
Специалисты ВОЗ предлагают изменить ситуацию, приняв ряд мер. Это может быть полный запрет соляриев либо грамотное ограничение и регулирование этих услуг, а также информирование людей о возможных рисках.
Таким образом, по статистике, рак кожи занимает лидирующие позиции среди злокачественных новообразований и за последние годы показатель заболеваемости раком кожи вырос, но поскольку это заболевание все чаще выявляют на ранних стадиях, то онкодерматологи констатируют полное выздоровление людей.
То есть, если быть внимательным к своему здоровью, регулярно проходить профилактические осмотры и участвовать в онкоскринингах, риск возникновения рака кожи можно свести к минимуму.
Подготовить статью помогла ГЕНС Гелена, Онколог, д.м.н., профессор, научный руководитель Института онкологии ЕМС.
Консультанты:первый признаки, симптомы и основные методы лечения
Раку губы уделяют меньше внимания, чем другим видам рака полости рта, но это заболевание — не редкость. По данным Фонда рака кожи, на протяжении жизни почти у каждого пятого человека развивается рак кожи, включая рак губы. Поэтому важно знать симптомы этого заболевания.
Как это происходит
Основным фактором риска развития этого типа рака является ультрафиолетовое (УФ) излучение, а главный источник ультрафиолетовых лучей — солнечный свет. Вы, наверное, знаете, что нужно наносить на кожу солнцезащитный крем. Но не забывайте защищать и губы.
Известно также, что риск возрастает при курении и употреблении крепкого алкоголя. Согласно данным национального сервера Дерматология в России, рак полости рта развивается у курильщиков намного чаще, чем у некурящих. А употребление алкогольных напитков три-четыре раза в день повышает вероятность рака полости рта в два раза. Особенно вредно сочетание табакокурения и употребления крепкого алкоголя, в этом случае риск заболевания в два-три раза выше.
Настораживающие симптомы
Существуют определенные внешние признаки рака губ, они описаны Ассоциацией онкологов России. Например, на губе появилось красное пятно, которое зудит или кровоточит, и на нем образуется корка. Уплотнения или бородавки на губах также необходимо показать врачу. Иногда открытые язвочки на губах могут походить внешне и по ощущениям на «простуду», однако лечить их следует иначе. Даже побледневший участок, который выглядит как шрам, должен вызвать настороженность. Если вы заметили изменение внешнего вида губ, вам необходимо проконсультироваться со стоматологом или онкологом.
Ранняя диагностика
Ранняя диагностика очень важна: при своевременном выявлении, опухоли губ почти всегда излечимы. Поэтому регулярно проверяйте состояние губ и обращайте внимание на изменения, которые могут быть признаками рака. Важно проходить плановый скрининг, во время которого стоматолог обследует губы и полость рта, потому что злокачественный процесс может как быть видимым, так и протекать незаметно. При обнаружении подозрительных новообразований проводится биопсия.
Лечение рака губ
По данным Ассоциации онкологов России, существует два основных метода лечения этого вида рака. Первый — это хирургическое вмешательство, при котором инфицированную ткань удаляют с губы вместе с небольшим количеством окружающих здоровых тканей, чтобы устранить все раковые клетки без исключения. Губы являются очень заметной частью тела, и стоматолог может направить вас к пластическому хирургу, чтобы восстановить их первоначальный вид.
Другой, часто используемый метод — лучевая терапия. Раковые клетки в полости рта уничтожают с помощью рентгеновских лучей и других безопасных источников излучения. До лучевой терапии обязательно проводят стоматологическое обследование, так как сначала необходимо устранить существующие проблемы полости рта, например, заболевания десен. Определив состояние десен и зубов, стоматолог может назначить вам противомикробный ополаскиватель полости рта, а затем приступит к лечению рака.
Рак губы можно вылечить, если он обнаружен на ранней стадии, поэтому обращайте внимание на состояние губ, регулярно посещайте стоматолога и проходите скрининг на рак полости рта. Если вы заметили какие-либо изменения, сразу запишитесь на прием к стоматологу.
Базалиома: виды и лечение базалиомы
Лечение Базалиомы в клинике Melanoma Unit в Израиле
Базалиому не относят к конкретно злокачественным образованиям. Тем не менее, заболевание запускать нельзя, поскольку при появлении болевых ощущений, может начаться разрушение тканей и мышц под опухолью. К тому же, после базалиомы на теле могут оставаться рубцы и шрамы.
На данный момент в клинике Melanoma Unit в Израиле предлагается достаточно много способов лечения базалиомы. Решение о выборе метода лечения принимается нашими врачами на основании тщательного обследования. Естественно, немаловажным остается причинение наименьшего вреда здоровым тканям, а соответственно выбор миниинвазивных методов лечения. Кроме того, в случае нахождения базалиомы на доступных для глаз окружающих участках кожи, таких как лицо и шея, наши доктора стараются как можно меньше травмировать кожу и достигнуть максимального косметического эффекта после процедуры.
Результат любого лечения зависит от своевременно проведенной диагностики пациента, принятия доктором верного направления в лечении, современного и высокотехнологичного оборудования, квалифицированных и грамотных специалистов – все это вы найдете в клинике Melanoma Unit в Израиле. Не теряйте драгоценное время! Обратитесь за помощью как можно скорее! Недуг можно победить!
Методы лечения базалиомы в Изралие
Самыми распространенными и действенными на данный момент являются следующие способы лечения базалиомы:
Лучевая терапия дает хорошие результаты на ранних стадиях лечения заболевания.
Фотодинамический метод. Он основан на лечении образования световой волной определенной длины. Перед направлением на пораженный участок света, пациент принимает специальное вещество, вкупе с которым световая волна действует разрушительно на базалиому. Причем от характера заболевания зависит способ использования данного метода. В случае, если базалиома не имеет больших размеров находится на начальных стадиях развития, световая волна направляется на определенном расстоянии от очага. Если же базалиома имеет широкое распространение на теле, либо большие размеры, то световая волна подается вплотную с образованием, при этом здоровые ткани все же остаются нетронутыми. В этом заключается положительный момент данной процедуры – противопоказаний к ней нет.
Криотерапия. Это еще один распространенный метод борьбы с базалиомой. Процедура криотерапии представляет собой использование жидкого азота или аргона для воздействия на края опухолевого образования. Опухоль замораживается, внутри ее образуются кристаллы, клетка низкой температуры становится нежизнеспособной. Проводится криотерапия без обезболивания – на столько она безболезненная и коротка по длительности. Осуществляют контакт с кожей ватным тампоном, смоченным в жидком веществе. Процедуру, возможно, необходимо будет повторить не однажды во избежание рецидива. Минус в том, что после данной процедуры остаются шрамы.
Лазерная терапия. Наиболее эффективный метод. С его помощью достигается максимальный косметический эффект. Все от того, что лазер проникает и воздействует лишь на поверхностный слой кожи. Поэтому лазерную терапию целесообразно проводить на ранней стадии базалиомы небольших размеров и при локализации ее в одном месте. В других случаях данный метод будет неэффективен.
Химиотерапия также используется при лечении базалиомы, в небольших количествах. Как правило, это мази и кремы, которые наносятся непосредственно на очаг опухоли. Таким образом, в данном случае при химиотерапии наблюдается минимальное проявление стандартных побочных явлений.
Хирургический метод наиболее эффективен при удалении крупных или быстрораспространяющихся образований. Используется также при удалении базалиомы на конечностях. Как и любое хирургическое вмешательство, данный метод включает в себя постоперационный и реабилитационный периоды.
Медикаментозный способ лечения возможен только вкупе с каким-либо из вышепредложенных.
Базалиома
К сожалению, рак поражает не только внутренние органы, но и наружные. К разряду таких образований относится базалиома – она поражает кожные покровы. Базалиому нельзя отнести к злокачественной или доброкачественной опухоли, она что-то среднее между этими двумя понятиями. Как правило, образуется на открытых участках кожи – лице, шее, волосистой части головы, в уголках глаз, на крыльях носа, на верхней губе. Причем может возникать как в единичном количестве, так и сразу по несколько штук. Может расти базалиома в течение нескольких лет. Единственный ее так называемый плюс – она не дает метастаз.
Коварство базалиомы в том, что она может возникать множество раз. Определить ее по кровотоку или лимфоузлам не удается. За окончанием лечения одного очага возникает следующий новый очаг болезни. Скорее всего, это объясняется сниженным иммунитетом, так как встречается базалиома чаще у людей среднего, либо пожилого возраста.
Как и в лечении любой опухоли, главное в случае с базалиомой – своевременное диагностирование. Чем раньше пациент обратиться доктору, тем менее травматично удастся с ней справиться.
Провоцирует рост этого недуга наличие смолы от сигарет в организме, чрезмерно длительное нахождение под палящим солнцем, врожденная патология, канцерогенные вещества, высокие температуры.
В зависимости от проявляемых симптомов фиксируют определенный вид базалиомы:
- Поверхностная базалиома выражается в виде округлых или овальных пятен, они могут иметь розоватый оттенок, множественно распространяются на коже.
- Опухолевая базалиома – это новообразование в виде узелка, выступающее над уровнем кожи, размером около 0,5 см, может сопровождаться образованием эрозийных участков.
- Язвенная базалиома представляет собой уже более выраженное образование, или даже первичный вид опухоли, размером более 10 см. Может быть результатом запущенной поверхностной базалиомы. Имеет вид хорошо очерченного валика.
- Пигментная базалиома – так называют базалиому, очаг которой имеет хорошо заметную пигментаию.
- Склеродермоподобная базалиома самая запущенная из всех видов. Представляет собой бляшку с множественными очагами по переферии.
Рак кожи: профилактика, диагностика, лечение
Рак.
Для любого человека это слово звучит, как смертельный приговор.
И правда, рак только за 2018 год навсегда разлучил с родными и близкими свыше 9,6 миллиона человек. Фактически каждую шестую смерть на планете вызывают онкологические болезни.
Пугающая статистика.
Но страх перед раком иррационален и эмоционален — люди не знают, как можно его предотвратить и что делать, если диагноз уже поставлен. В голове нет инструкций и пошагового плана — кажется, что сделать уже ничего нельзя.
А ведь на первой стадии рака 96-99% всех больных полностью излечиваются.
Представляете, 99%! И это мы говорим о самой распространенной форме рака — рака кожи.
Вот как действует этот массовый убийца.
Рак кожи — злокачественные образования. Раковые клетки похожи на обычные с одним исключением — они бесконтрольно делятся и формируют опухоль. Эти клетки особенно опасны, когда проникают в соседние ткани и лимфатические узлы. Постепенно заражённые ткани погибают, ведь раковые клетки забирают у них кислород и питательные вещества.
Под удар попадают не только органы рядом с образованием. Когда клетки рака проникают в кровоток, они переносятся в любые части тела. Там они образуют новый очаг заражения. Его называют метастаз.
Опухоль формируется, когда клетки кожи мутируют и в основном ДНК повреждают как раз солнечные лучи с ультрафиолетовой радиацией. Поэтому рак кожи развивается чаще всего на открытых участках кожи.
Любой грамотный врач для профилактики рака советует защищать кожу от солнца. Об этом мы ещё поговорим.
И да, к сожалению, такой совет не гарантирует 100% безопасности. В редких случаях рак образуется на закрытых от солнца участках кожи: в глазу, под ногтями, в пищеварительном тракте. Получается, дело не только в солнце?
Риск заболевания увеличивают следующие факторы:
Люди с любым цветом кожи болеют раком. Но бледная кожа хуже защищает от ультрафиолетовой радиации. Белая кожа, светлые или рыжие волосы — вот внешние признаки людей, которым часто диагностируют рак кожи.
- Солнечные ожоги
Солнечный ожог в прошлом, вдвое увеличивает шансы на развитие рака кожи в будущем.
- Долгое пребывание на солнце
Золотой загар, коричневая от солнца кожа — это не красиво, это опасно. Вы сильно рискуете, находясь на солнце долгое время без всякой защиты.
Опасен не только естественный солнечный свет, но и свет от ламп для искусственного загара. Солярии во многих странах мира запрещены.
Старайтесь загорать как можно реже, это действительно спасёт Вашу жизнь.
- Проживание в солнечных регионах
Чем больше солнечных дней в вашем месте проживания, тем выше вероятность рака кожи. А вот жители регионов с пасмурной погодой реже сталкиваются с этой проблемой.
- Множество обычных и диспластических родинок
Каждая родинка увеличивает риск появления злокачественного образования. Особенно опасны диспластические родинки — они чаще всего перерождаются в рак кожи. Как их отличить? У этих образования неоднородный цвет, неровная поверхность и нечёткие границы. Их нужно проверять как можно чаще — только тогда обнаружить раковые клетки на ранних стадиях не составит труда.
- Личные или семейные случаи рака
Если в прошлом у Вас или близких родственников диагностировали рак кожи, то вероятность появления злокачественного образования в будущем увеличивается.
- Ослабленная иммунная система
Раковые клетки часто образуются в организме, но большинство из них уничтожает иммунитет. Когда он ослабевает, риск рака кожи возрастает. Особенно опасны периоды, когда пациент принимает препараты, подавляющие иммунитет. Например, после пересадки органов.
- Воздействие радиации
Некоторые проблемы кожи лечат радиацией. Это повышает вероятность базальноклеточного рака кожи.
- Контакт с химикатами
Некоторые химические вещества увеличивают риск появления злокачественных образований. К их числу относится мышьяк.
Как видите, вероятность рака повышается по многим причинам. Если на вас влияет множество факторов риска, ежегодный осмотр кожи у врача — обязательная процедура. Не ждите, пока появятся явные признаки рака кожи.
Чем раньше доктор выявит раковые клетки, тем быстрее начнётся лечение. Первый шаг — определение типа злокачественного образования.
«Белые» и «чёрные». Разновидности рака кожи
Почти все случаи рака кожи делятся на 3 основные типа:
- Базалиома
- Спиналиома
- Меланома
Первые 2 типа обычно объединяют в одну группу и называют просто — немеланомные типы рака или «белый рак кожи».
Почему?
Базалиомы и спиналиомы возникают гораздо чаще меланомы. Но в то же время они менее опасны. Хотя «белый рак кожи» — злокачественные образования, они практически никогда не метастазируют на другие части тела и лечатся быстро.
Меланому называют «чёрным раком кожи». Она быстро растёт и агрессивно проникает не только в соседние ткани, но и в органы, далёкие от начального очага поражения.
Поговорим о каждом типе рака кожи отдельно.
Базалиома
Это злокачественное образование было названо в честь клеток, в которых оно развивается. Базальные клетки входят в состав кожи и отвечают за образование новых клеток, когда старые отмирают.
Базалиомы выглядят как небольшие бугорки, хотя иногда принимают и другие формы. Чаще всего они возникают на участках, которые долгое время находятся на солнце — на голове или шее.
Рак кожи базалиома растёт медленно. Поэтому в большинстве случаев он быстро лечится с минимальным ущербом для организма. Но и оставлять без внимания такие опухоли нельзя. Пусть они не вызывают метастазы, но чем больше злокачественное образование, тем оно опаснее.
Спиналиома
Спиналиомы или плоскоклеточный рак — второй по частоте возникновения. В большинстве случаев он появляется на коже под воздействием ультрафиолетового излучения от солнца или после солярия.
Раковые клетки растут не очень быстро. Но известны случаи, когда спиналиома проникала в соседние ткани, кости и лимфатические сосуды. Если это происходит, вылечить заболевание крайне сложно. А вот на ранних стадиях избавиться от образования относительно просто.
Вначале плоскоклеточный рак выглядит как куполообразный бугорок или покрасневший, чешуйчатый участок кожи. Образование шероховатое на ощупь и часто кровоточит после повреждения. Большие образования чешутся и болят. Спиналиомы возникают даже на шрамах и, если кожа на них изменилась, сразу обращайтесь к врачу.
Меланома
Без сомнения, это самый опасный тип рака кожи, хоть он встречается реже спиналиомы и базалиомы. Меланома развивается из клеток-меланоцитов. Они находятся в верхнем слое кожи и производят меланин — пигмент, окрашивающий кожу. Здоровые меланоциты под воздействием солнца создают меланин. Но когда они мутируют из-за ультрафиолетовой радиации, новые злокачественные клетки начинают бесконтрольно делиться.
Основная опасность меланомы — возможность распространения на другие органы и быстрый рост. Если не начать лечение рака на ранней стадии, то избавиться от него крайне сложно.
Многие полагают, что меланома развивается только из родинок.
Это не так.
Исследования показали, что не более 30% случаев меланомы связаны с перерождением родинок. Как минимум 70% пациентов сталкиваются с онкологическим заболеванием, возникшим на обычной коже.
Нет ничего плохого в наблюдении за состоянием родинок. Но так Вы не защититесь от рака. Регулярно проверяйте всю поверхность кожи, чтобы выявить рак на ранней стадии. В случае с меланомой это особенно важно.
Как не пропустить сигналы SOS. Симптомы рака кожи
Мы уже отмечали, что в основном раковые клетки возникают на участках, которые часто освещает солнце:
- Лицо
- Губы
- Шея
- Уши
- Грудь
- Руки
- Ноги
У женщин симптомы рака кожи появляются на ногах чаще, чем у мужчин. Причина в юбках и другой одежде, которая открывает ноги солнцу. Впрочем, закрытая одежда тоже не всегда надёжно защищает.
Чем темнее ваша кожа, тем выше вероятность, что рак появится в местах, закрытых от солнца. Например, под ногтями или на половых органах.
Начальные симптомы рака кожи зависят от типа новообразования.
Базалиомы чаще всего выглядят как:
- Родинка, похожая на жемчужину
- Плоская рана, напоминающая коричневый или телесный шрам
- Кровотечения или царапины, которые периодически заживают и снова появляются
Спиналиомы похожи на:
- Плотный красный узел
- Плоское пятнышко с чешуйчатой коркой на поверхности
Признаки меланомы:
- Крупное коричневое пятно с участками более тёмных оттенков
- Родинка, которая растёт, меняет окраску или кровоточит
- Маленькое повреждение с неровными краями и белыми, красными или синими пятнами
- Небольшие ранки, вызывающие жжение и зуд
- Тёмные патологические изменения на концах пальцев, подошвах и ладонях или на слизистых оболочках носа, рта, влагалища и анального отверстия
Симптомы рака кожи не гарантируют, что злокачественное образование действительно есть. Чтобы проверить предположение, необходима консультация врача.
Ещё несколько слов о родинках.
Как уже говорилось, перерождение родинок вызывает лишь треть случаев рака кожи. Но регулярно проверять их состояние всё же нужно.
Вот 5 простых признаков меланомы:
Одна половина новообразования не похожа на другую. Края имеют разную форму и размер.
- Нечёткие границы
Не можете точно определить, где заканчивается родинка и начинается обычная кожа — сходите к врачу для проверки.
- Многоцветность
Злокачественные новообразования часто сочетают в себе участки разных цветов: белого, коричневого, красного, синего, чёрного.
- Большой размер
Меланомы часто вырастают более 6 мм — примерный диаметр карандаша до заточки. Если симптомы рака кожи обнаружены на начальной стадии, то размер образования может быть даже меньше.
Размер, форма или цвет новообразования постепенно меняется.
Эти признаки помогут вовремя заметить наступающий рак кожи.
Но не забывайте регулярно посещать врача. К сожалению, даже самый наблюдательный человек не поставит себе точный диагноз.
Диагностика рака кожи
Дерматолог может обнаружить признаки злокачественных опухолей уже на осмотре. Чтобы своевременно обнаружить рак, посещайте врача ежегодно. Если есть факторы, повышающие риск заболевания, мы рекомендуем ходить к дерматологу 2 раз в год.
Ещё недавно у дерматологов главным «прибором», способным обнаружить рак кожи, был глаз. То есть кроме визуального осмотра ничего не было. Сейчас новым стандартом проверки стало применение дерматоскопа. Как только его внедрили, точность диагностики рака кожи увеличилась на 50%.
Происходит всё следующим образом.
Дерматолог осматривает родинки и всю поверхность кожи. Если никаких сомнений нет, то на этом осмотр заканчивается. Дерматоскоп и дополнительные исследования проводятся, когда присутствуют:
- Новообразования, которые сложно опознать
- Признаки рака кожи
После удаления определённых образований, берётся биоматериал и тщательно изучается в лаборатории.
Лабораторное расследование. Анализ сомнительных образований
При подозрении на меланому врач проводит дерматоскопию. Выдает заключение и отправляет пациента в онкологический центр. Там врачи проводят биопсию — берут образец образования на анализ. Врачи изучают его под мощным микроскопом. Исследование не только выявляет наличие раковых клеток, но и помогает определить тип рака. Травматизация злокачественного образования значительно ускоряет скорость его роста, поэтому крайне важно делать это под присмотром онкологов.
Если анализ подтверждает трагический прогноз, то могут потребоваться дополнительные анализы. Это зависит от типа рака. Например, базалиома почти никогда не распространяется на соседние ткани. В большинстве случаев стадия заболевания определяется по биопсии. Со спиналиомой и меланомой ситуация сложнее. Биопсия не поможет определить стадию рака, который проник в другие органы.
Какие анализы сдают на рак кожи?
Проводится проверка соседних с образованием лимфатических сосудов. Иногда их удаляют для более подробного изучения. Могут потребоваться анализы крови, рентген грудной клетки и другие тесты. Они не подтверждают диагноз, а определяют тяжесть заболевания. Врачи используют 2 системы оценки уровня развития рака.
Первая система называется ОСМ — опухоль, сосуды, метастаз.
Врачи изучают каждый из этих факторов:
Измеряется глубина проникновения опухоли в кожу. Чем глубже внедряются раковые клетки, тем выше шанс их распространения.
Проверка соседних лимфатических сосудов. Если опухоль уже захватила их, то её очень сложно устранить.
Выявление метастазов в отдалённых лимфатических сосудах, в легких, мозгу и других органах.
После проверки этих категорий врачи устанавливают стадию болезни, от 0 до IV — от самой лёгкой до самой тяжёлой.
Стадии рака:
Рак находится в верхних слоях кожи и не проникает вглубь. Это означает, что опухоль появилась именно на этом месте.
Глубина новообразования меньше 1 мм. Оно растёт и уже проникло через внешний слой кожи.
Опасная опухоль глубиной более 1 мм. Высокая вероятность быстрого распространения. Часто проводится биопсия лимфатических сосудов — она помогает определить наличие в них раковых клеток. При глубине рака более 4 мм и повреждении оболочки опухоли болезнь часто переходит в следующую стадию. Врачи рекомендуют срочное лечение для предотвращения развития заболевания.
Рак распространяется на другие части тела. Иногда он заражает лимфатические сосуды, иногда — только соседние ткани. Появляются метастазы, но они так малы, что видны только под микроскопом.
Рак кожи проникает в отдалённые части тела и органы. Чаще всего — в кости, мозг, печень, лёгкие. Врач определяет тяжесть заболевания по уровню LDH. Это фермент, отвечающий за превращение сахара в энергию. Чем выше его содержание в крови, тем сильнее повреждён организм.
Определив стадию заболевания, врач выберет метод лечения. Он подробно расскажет о Вашем положении и опишет шансы на выздоровление.
Что делать с раком кожи лица
Тоже самое, что и с раком кожи на других частях тела. В первую очередь нужно убедиться, что у вас действительно злокачественное образование. Симптомы рака кожи лица не всегда указывают на болезнь.
Сходите на приём к дерматологу. Убедитесь, что в клинике есть дерматоскоп — так вы получите более точный диагноз.
Если врач подтвердит начальную стадию рака кожи лица, то вы даст заключение и отправит в онкологический центр, где будет проведена биопсия. Часть новообразования возьмут на анализ и изучат под микроскопом. Далее всё зависит от типа рака.
Базальноклеточный рак кожи лица не так опасен, как меланома. Он почти никогда не распространяется и медленно растёт. Для других типов рака нужны дополнительные анализы — они определят степень развития болезни. Как только врач поставит диагноз, он подберёт оптимальный метод лечения.
Химия, радиация, скальпель. Как побороть рак кожи
Онколог выбирает метод лечения рака кожи в зависимости от типа, размера, глубины и местоположения опухоли. Если новообразование полностью находится на поверхности кожи, то обычно его удаляют во время биопсии. Дальнейшее лечение не требуется.
К сожалению, не всем пациентам выпадает такая удача.
Они проходят через специальные процедуры, в числе которых:
- Замораживание
Этим методом врачи удаляют только маленькие опухоли. Они замораживают раковые клетки жидким азотом и те постепенно отмирают.
- Эксцизионная хирургия
Подходит для удаления опухолей любого типа. Врач вырезает злокачественное новообразование и здоровые ткани вокруг него. В некоторых случаях рекомендуется удалять дополнительные слои здоровой кожи — это избавит от основных масс раковых клеток.
- Операция Мооса
Назначается для лечения рака кожи больших размеров, который трудно устранить другими методами. Допустим, опухоль возникла на носу. Врач убирает её и сохраняет много здоровых тканей. Здоровую опухоль вырезают послойно и после каждой операции изучают предыдущий отрезанный слой под микроскопом.
Онколог удаляет большую часть новообразования хирургически. Основания и края опухоли он замораживает жидким азотом. Процедура подходит для устранения базалиом и тонких спиналиом.
Врач убивает раковые клетки мощными лучами энергии, например, рентгеновскими. Радиотерапия назначается, когда рак невозможно полностью вырезать.
Применяются противоопухолевые препараты или специальные химикаты. Эти вещества ядовиты и потому разрушают клетки рака. Опухоли на поверхности кожи онкологи обрабатывают кремами и лосьонами. Если рак распространился во внутренние органы, то проводятся регулярные курсы химиотерапии.
- Фотодинамическая терапия
Разрушает опухоль сочетание лазерных лучей и химических веществ. Сначала новообразование обрабатывают препаратами, усиливающими чувствительность к свету, а затем воздействуют на него лазером.
- Биологическая терапия
Врачи усиливают иммунную систему пациента, чтобы она самостоятельно уничтожила раковые клетки.
Многие методы лечения эффективны лишь на ранних стадиях развития опухоли. Рак с метастазами устранить крайне сложно. Те поражённые ткани, что ещё можно вырезать, удаляются хирургически. Остальные лечатся радиотерапией или химиотерапией.
Мы надеемся, что вы найдёте время для регулярных осмотров кожи у врача. Они продолжаются недолго. Зато дерматолог обнаружит злокачественное образование до того, как она распространится по всему телу и превратится в ядовитый источник.
Ещё для защиты от рака нужна правильная профилактика.
Антиканцерогенные меры. Профилактика рака
Конечно, устранить злокачественное новообразование на ранней стадии несложно. Но ведь можно и не допускать его появления. Всего лишь небольшие предосторожности — и вам даже не придётся думать об операциях.
Вот 6 простых советов по профилактике рака кожи:
1. Не выходите на солнце в середине дня
С 11 до 15 часов солнечные лучи сильнее всего влияют на кожу. Мы рекомендуем не выходить на улицу в это время суток. Даже зимой или в облачную погоду. Кожа поглощает ультрафиолетовую радиацию весь год и облака никак от неё не защищают. Дополнительный бонус: сокращение времени на солнце снизит вероятность ожогов.
2. Регулярно используйте солнцезащитный крем
Сам по себе крем не обеспечивает полную защиту от ультрафиолетовой радиации. Но он помогает снизить ущерб от солнца. Используйте крем с уровнем защиты как минимум SPF 30. Наносите его на все открытые участки, включая губы, кончики ушей и шею.
3. Носите защитную одежду
В дополнение к солнцезащитному крему закрывайте кожу темной одеждой из туго сплетённой ткани — она должна прикрывать руки и ноги. На голову наденьте шляпу с широкими краями. В продаже можно найти фотозащитную одежду, попросите дерматолога порекомендовать Вам хорошего производителя. Носите солнцезащитные очки. Выбирайте изделия с защитой от всех типов ультрафиолетового излучения.
4. Не ходите в солярий
Искусственные источники ультрафиолетовой радиации также опасны, как и естественные. Они серьёзно увеличивают риск появления рака кожи.
5. С осторожностью принимайте препараты, повышающие чувствительность к свету
Некоторые лекарства, например антибиотики, делают кожу более чувствительной к солнечному свету. Обязательно проверьте, есть ли такие побочные эффекты у Ваших препаратов. Как можно реже выходите на солнце пока их принимаете.
6. Регулярно осматривайте кожу и сообщайте врачу о любых изменениях
Проверяйте всю кожу, даже в труднодоступных местах. Так Вы не пропустите внезапное перерождение родинок или появление признаков рака. Рекомендуем делать такой осмотр раз в месяц.
Может показаться, что для защиты кожи нужно сильно себя ограничивать. Пожалуй, так. Однако мы говорим не о насморке, а о раке. И у тех, кто не следит за здоровьем, может не оказаться второго шанса. Пожалуйста, будьте внимательны к своей коже. А с её проверкой мы готовы Вам помочь.
Полная проверка кожи и родинок в клинике «Лазерсвит» за 30 минут или быстрее
Для ежегодной диагностики кожи и родинок очень важно обращаться в надёжный медицинский центр. Ведь упущенные признаки рака, могут обернуться настоящей трагедией.
Представьте себе, вам несколько лет говорили, что с кожей всё в порядке. И вдруг выясняется, что выросла опухоль. Она активно растёт и поражает здоровые ткани. Теперь уничтожить её очень сложно — нужно вырезать много кожи или даже проводить химиотерапию.
Такой проблемы не возникнет при обследовании на рак кожи в клинике «Лазерсвит». Мы уверены в точности своих диагнозов. И вот почему.
Во время обследования наши дерматологи не просто осматривают кожные покровы и родинки, но и проверяют их электронным дерматоскопом Delta 20 T. Этот немецкий прибор увеличивает изображение кожи в 16 раз. Он помогает разглядеть признаки мутации клеток.
Полная проверка кожи занимает не более 30 минут. Процедура полностью безопасна и безболезненна. При обнаружении признаков раковой опухоли Вам выпишут направление к онкологу.
В нашем медицинском центре пациентов осматривают дерматологи первой и высшей категории с опытом работы от 17 лет и более. За годы работы в клиники они успели проверить свыше 100 000 человек и накопили огромный опыт по опознанию признаков рака. Наши врачи проконсультируют Вас по профилактике злокачественных новообразований и помогут лучше ухаживать за кожей.
Приходите в клинику «Лазерсвит» всего на 30 минут каждый год и рак кожи никогда не застанет Вас врасплох.
МЕЛАНОМА | Новости — ЧУЗ «РЖД-Медицина» г. Брянск»
15 Мая 2019 06:05
Количество просмотров: 1896
Симптомы меланомы, лечение и прогноз
Меланому считают одной из самых коварных злокачественных опухолей человека, заболеваемость и смертность от которой неуклонно возрастает из года в год. О ней говорят по телевизору, пишут в журналах и интернете. Интерес обывателей связан с тем, что опухоль все чаще стала обнаруживаться у жителей самых разных стран, а число смертельных случаев по-прежнему велико, даже несмотря на интенсивное лечение.
По распространенности меланома значительно отстает от эпителиальных опухолей кожи (плоскоклеточный рак, базалиома и др.), составляя по разным данным от 1,5 до 3% случаев, но она куда более опасна. За 50 лет прошлого столетия заболеваемость увеличилась на 600%. Этой цифры достаточно, чтобы всерьез опасаться заболевания и искать причины и способы его лечения.
Что это такое?
Меланома — это злокачественная опухоль, развивающаяся из меланоцитов — пигментных клеток, продуцирующих меланины. Наряду с плоскоклеточным и базальноклеточным раком кожи относится к злокачественным опухолям кожи. Преимущественно локализуется в коже, реже — сетчатке глаза, слизистых оболочках (полость рта, влагалище, прямая кишка).
Одна из наиболее опасных злокачественных опухолей человека, часто рецидивирующая и метастазирующая лимфогенным и гематогенным путём почти во все органы. Особенностью является слабая ответная реакция организма или её отсутствие, из-за чего меланома зачастую стремительно прогрессирует.
Причины возникновения
Разберемся с основными причинами, вызывающими развитие меланомы:
- Длительное и частое воздействие ультрафиолетового излучения на кожу. Особенно опасно солнце, находящееся в зените. Сюда же относится воздействие искусственных источников ультрафиолета (солярии, бактерицидные лампы и другие).
- Травматические поражения пигментных пятен, невусов, особенно в тех, местах, где происходит постоянный контакт их с одеждой и другими факторами внешней среды.
- Травматические поражения родинок.
Из родинок или невусов меланомы развивается в 60 % случаев. Это достаточно много. Основными местами, на которых развиваются меланомы, являются такие части тела, как: голова; шея; руки; ноги; спина; грудь; ладони; подошвы; мошонка.
Наиболее подвержены возникновению меланомы люди, у которых есть несколько из приведенных ниже факторов риска:
- Наличие в анамнезе солнечных ожогов.
- Наличие в роду заболеваний кожи, рака кожи, меланом.
- Генетически обусловленный рыжий цвет волос, наличие веснушек и также светлая кожа.
- Светлая, почти белая кожа, обусловленная генетическими особенностями, малым содержанием пигмента меланина в коже.
- Наличие на теле пигментных пятен, невусов. Но, если на невусе растут волосы, то этот участок кожи не может переродиться в злокачественную форму.
- Наличие большого количества родинок на теле. Считается, что если родинок больше 50 штук, то это уже может быть опасно.
- Пожилой возраст, но в последнее время меланом все чаще встречается у молодых людей.
- Наличие заболеваний кожи, которые могут спровоцировать развитие меланомы. Это такие болезни, как меланоз Дюбрея, пигментная ксеродерма и некоторые другие.
Если человек относится к какой-либо группе из приведенного списка, то ему уже следует быть очень осторожным на солнце и внимательным к своему здоровью, поскольку у него есть довольно-таки большая вероятность развития меланомы.
Статистика
По данным ВОЗ, в 2000 г. во всем мире было диагностировано более 200 000 случаев заболевания меланомой и произошло 65 000 связанных с меланомой случаев смерти.
В период с 1998 г. по 2008 г. прирост заболеваемости меланомой в РФ составил 38,17 %, а стандартизированный показатель заболеваемости вырос с 4,04 до 5,46 на 100000 населения. В 2008 г. в РФ количество новых случаев меланомы кожи составило 7744 человека. Смертность от меланомы В РФ в 2008 г. составила 3159 человек, а стандартизированный показатель смертности 2,23 человека на 100000 населения. Средний возраст больных меланомой с впервые жизни установленным диагнозом в 2008 г. в РФ составил 58,7 лет[3]. Наибольшая заболеваемость отмечена в возрасте 75—84 лет.
В 2005 г. США зарегистрированы 59580 новых случаев меланомы и 7700 смертельных случаев, обусловленных этой опухолью. В программе SEER (The Surveillance, Epidemiology, and End Results) отмечается, что заболеваемость меланомой возросла на 600 % с 1950 по 2000 гг.
Клинические виды
На самом деле, встречается немалое количество меланом, среди которых меланома крови, меланома ногтя, меланома легкого, меланома хориоидеи, меланома беспигментная и прочие, которые развиваются со временем на разных участках организма человека за счет течения болезни и метастаз, но в медицине выделяют следующие, основные виды меланом:
- Суперфициальная, или поверхностная меланома. Это более распространенный вид опухоли (70%). Течение болезни характеризуются длительным относительно доброкачественным ростом в наружном слое кожи. При таком виде меланомы появляется пятно с неровными краями, цвет которого может изменяться: стать коричневым, как загар, красным, черным, синим или даже белым.
- Узловая (нодуряная) меланома стоит на втором месте по числу диагностируемых больных (15-30% случаев). Наиболее часто встречается у людей старше 50 лет. Может образовываться на любом участке тела. Но, как правило, такие опухоли появляются у женщин – на нижних конечностях, у мужчин – на теле. Часто узловая меланома образуется на фоне невуса. Характеризуется вертикальным ростом и агрессивным развитием. Развивается за 6-18 месяцев. Этот вид опухоли имеет округлую или овальную форму. Пациенты зачастую обращаются к врачу, когда меланома уже приняла форму бляшки черного или черно-синего цвета, которая имеет четкие границы и приподнятые края. В некоторых случаях узловая меланома разрастается до больших размеров, или принимает форму полипа, имеющего изъязвления и характеризующаяся гиперактивностью.
- Лентигинозная меланома. Эта форма болезни известна также под названиями злокачественное лентиго или веснушка Хатчинсона. Чаще всего формируется из старческого пигментного пятна, родимого пятна, реже из обычной родинки. Этот вид опухоли склонен к образованию на тех участках тела, которые наиболее подвержены воздействию солнечного ультрафиолета, это лицо, уши, шея, кисти рук. Развивается эта меланома у большинства болеющих людей очень медленно, иногда до последней стадии ее развития может пройти до 30 лет. Метастазирование происходит редко, имеются данные и о рассасывании этого образования, поэтому лентигинозная меланома считается наиболее благоприятным в плане прогноза онкологическим заболеванием кожи.
- Злокачественное лентиго похоже на поверхностную меланому. Развитие долгое, в верхних слоях кожи. При этом пораженный участок кожи плоский или немного приподнятый, неравномерно окрашенный. Окрас подобного пятна узорный с коричневыми и темно-коричневыми компонентами. Такая меланома зачастую встречается у пожилых людей из-за постоянного нахождения под солнечными лучами. Очаги появляются на лице, ушах, руках, и верхней части туловища.
Симптомы меланомы
В начальной стадии развития злокачественной опухоли на здоровой коже, а тем более на фоне невуса, явных визуальных отличий между ними мало. Доброкачественные родимые пятна характерны:
- Симметричной формой.
- Плавными ровными очертаниями.
- Равномерной пигментацией, придающей образованию окраску от желтой до коричневой и даже иногда черной.
- Плоской поверхностью, находящейся на одном уровне с поверхностью окружающей кожи или незначительно равномерно над ней возвышающейся.
- Отсутствием увеличения в размерах или незначительным ростом в течение длительного времени.
Основные симптомы меланомы проявляются в следующем:
- Выпадение волос с поверхности невуса обусловлено перерождением меланоцитов в опухолевые клетки и разрушением волосяных фолликулов.
- Зуд, жжение и покалывание в области пигментного образования обусловлен усиленным делением клеток внутри него.
- Появление язв и/или трещин, кровотечения или выделения влаги обусловлено тем, что опухоль разрушает нормальные клетки кожи. Поэтому верхний слой лопается, обнажая нижние слои кожи. В результате при малейшей травме опухоль «взрывается», а ее содержимое изливается. При этом раковые клетки попадают на здоровую кожу, внедряясь в нее.
- Увеличение в размерах говорит об усиленном делении клеток внутри пигментного образования.
- Неровность краев и уплотнение родинки — признак усиленного деления опухолевых клеток, а также их прорастанием в здоровую кожу.
- Появление «дочерних» родинок или «сателлитов» возле основного пигментного образования — признак местного метастазирования опухолевых клеток.
- Появление вокруг пигментного образования покраснения в виде венчика — воспаление, свидетельствующее о том, что иммунная система распознала опухолевые клетки. Поэтому она направила в опухолевый очаг специальные вещества (интерлейкины, интерфероны и другие), которые призваны бороться с раковыми клетками.
- Исчезновение рисунка кожи вызвано тем, что опухоль разрушает нормальные клетки кожи, образующие кожный рисунок.
- Признаки поражения глаз: появляются темные вкрапления на радужке глаза нарушения зрения и признаки воспаления (покраснение), имеются боли в пораженном глазу.
- Изменение цвета:
- Усиление или появление более темных участков на пигментном образовании обусловлено тем, что меланоцит, перерождаясь в опухолевую клетку, теряет свои отростки. Поэтому пигмент, не имея возможности выхода из клетки, накапливается.
- Просветление связанно с тем, что пигментная клетка теряет способность вырабатывать меланин.
Каждое «родимое» пятно проходит следующие стадии развития:
- Пограничный невус, представляющий собой пятнистое образование, гнезда клеток которого размещаются в эпидермальном слое.
- Смешанный невус — клеточные гнезда мигрируют в дерму по всей площади пятна; клинически такой элемент представляет собой папулезное образование.
- Внутридермальный невус — клетки образования полностью исчезают из эпидермального слоя и остаются только в дерме; постепенно образование утрачивает пигментацию и подвергается обратному развитию (инволюции).
Стадии
Течение меланомы определяется конкретной стадией, которой соответствует на конкретный момент состояние пациента, всего их пять: нулевая стадия, I, II, III и IV стадии. Нулевая стадия позволяет определить опухолевые клетки исключительно в рамках внешнего клеточного слоя, прорастания их к глубоколежащим тканям на этом этапе не происходит.
- Меланома в начальной стадии. Лечение заключается в местном иссечении опухоли в пределах нормальных, здоровых тканей. Общее количество здоровой кожи, которая подлежит удалению, зависит от глубины проникновения заболевания. Удаление лимфоузлов вблизи меланомы не увеличивает выживаемость заболевших людей с меланомой I стадии;
- 2 стадия. Помимо иссечения образования производится биопсия регионарных лимфатических узлов. Если в ходе анализа пробы подтвержден злокачественный процесс, то удаляется вся группа лимфатических узлов в этой области. Дополнительно с целью профилактики могут быть назначены альфа-интерфероны.
- 3 стадия. Кроме опухоли иссекаются все лимфоузлы, которые расположены поблизости. При наличии нескольких меланом – все они подлежат удалению. В области поражения проводится лучевая терапия, также назначается иммунотерапия и химиотерапия. Как нами уже было отмечено, не исключаются и рецидивы заболевания даже при верно определенном и проведенном лечении. Вернуться патологический процесс может как в область, ранее подвергшуюся поражению, так и сформироваться в той части тела, которая не имела отношения к прежнему течению процесса.
- 4 стадия. На данной стадии больных меланомой полностью вылечить невозможно. С помощью хирургических операций удаляют крупные опухоли, вызывающие крайне неприятные симптомы. Крайне редко удаляются метастазы из органов, однако это напрямую зависит от их места расположения и симптомов. Часто в данном случае применяется химиотерапия, иммунотерапия. Прогнозы на данной стадии заболевания крайне неутешительны и в среднем составляют до полугода жизни людей, заболевших меланомой и дошедших до данной стадии. В редких случаях, люди, у которых выявлена 4 стадия меланомы, живут еще несколько лет.
Главным осложнением меланомы является распространение патологического процесса с помощью метастазов.
Среди послеоперационных осложнений можно выделить появление признаков инфекции, изменение послеоперационного разреза (отек, кровотечение, выделения) и болевой синдром. На месте удаленной меланомы или на здоровой коже может развиться новая родинка или произойти обесцвечивание покровов.
Метастазирование
Злокачественная меланома склонна к достаточно выраженному метастазированию, причем не только лишь лимфогенным путем, но и путем гематогенным. Преимущественно поражению, как мы уже отмечали, подвергаются мозг, печень, легкие, сердце. Помимо этого нередко происходит диссеминация (распространение) опухолевых узлов вдоль кожного покрова туловища или конечности.
Не исключается вариант, при котором обращение пациента за помощью специалиста происходит исключительно на основании актуального увеличения лимфоузлов какой-либо области. Между тем, тщательный опрос в таком случае может определить, что определенное время назад, например, он, в качестве достижения соответствующего косметического эффекта, удалил бородавку. Такая «бородавка» на самом деле оказалась меланомой, что впоследствии подтверждается результатами гистологического исследования относительно лимфоузлов.
Как выглядит меланома, фото
На фото ниже показано, как проявляется заболевание у человека в начальной и других стадиях.
Меланома может иметь вид плоского пигментного или непигментированного пятна с небольшим возвышением, округлой, полигональной, овальной или неправильной формы с размером в диаметре более 6 мм. Она длительное время может сохранять гладкую блестящую поверхность, на которой в дальнейшем возникают небольшие изъязвления, неровности, кровоточивость при незначительной травме.
Пигментация чаще носит неравномерный характер, но более интенсивная в центральной части, иногда с характерным ободком черной окраски вокруг основания. Окраска всего новообразования может быть коричневой, черной с синеватым оттенком, багровой, пестрой в виде отдельных неравномерно распределенных пятнышек.
Диагностика
Заподозрить меланому врач может уже по жалобам пациента и по визуальному осмотру измененного кожного покрова. Для подтверждения диагноза проводят:
- Дерматоскопию – осмотр участка кожи под специальным прибором. Это обследование помогает рассмотреть края пятна, его прорастание в эпидермисе, внутренние включения.
- Биопсию – взятие образца опухоли для гистологического исследования.
- УЗИ и компьютерная томография назначаются для выявления метастазов и для определения стадии ракового образования.
При необходимости и для исключения других заболеваний кожи врач может назначить еще ряд диагностических процедур и сдачу анализов крови. От точности диагностики меланом во многом зависит и эффективность их устранения.
Как лечить меланому?
В начальной стадии меланомы обязательно проводится хирургическое иссечение опухоли. Оно может быть экономным, с удалением не более 2 см кожи от края меланомы или широким, с резекцией кожи до 5 см вокруг границы новообразования. Единого стандарта в хирургическом лечении меланомы стадии I и II в этом плане нет. Широкое иссечение меланомы гарантирует более полное удаление очага опухоли, но и одновременно может оказаться причиной рецидива рака на месте образовавшегося рубца или пересаженного лоскута кожи. Тип хирургического лечения меланомы зависит от вида и расположения опухоли, а также от решения пациента.
Частью комбинированного лечения меланомы является пpедопеpационная лучевая теpапия. Она назначается при наличии изъязвлений на опухоли, кровотечений и воспалительного процесса в районе новообразования. Местная лучевая терапия подавляет биологическую активность злокачественных клеток и создаёт благоприятные условия для хирургического лечения меланомы.
В качестве самостоятельного метода лечения меланомы лучевая терапия используется редко. А в дооперационном периоде лечения меланомы её применение стало обычной практикой, так как иссечение опухоли может проводиться буквально на следующий день после окончания курса лучевой терапии. Интервал для восстановления организма между двумя типами лечения при симптомах меланомы кожи обычно не выдерживается.
Прогноз для жизни
Прогноз при меланоме зависит от времени выявления и степени прогрессирования опухоли. При раннем обнаружении большинство меланом хорошо подвергаются лечению.
Глубоко проросшая меланома, или распространившаяся в лимфатические узлы, повышает риск повторного развития после проведенного лечения. Если глубина поражения превышает 4 мм или имеется очаг в лимфатическом узле, то имеется высокая вероятность метастазирования в другие органы и ткани. При появлении вторичных очагов (3 и 4 стадии) лечение меланомы становится неэффективным.
- Степень выживаемости при меланоме варьирует в широких пределах в зависимости от стадии заболевания и проводимого лечения. В начальной стадии излечение наиболее вероятно. Также, излечение может наступить почти во всех случаях меланомы второй стадии. Пациенты, прошедшие лечение в первой стадии, имеют 95-процентную пятилетнюю выживаемость и 88-процентную десятилетнюю. Для второй стадии данные показатели составляют соответственно 79% и 64%.
- На 3 и 4 стадиях рак распространяется в отдаленные органы, что приводит к значительному снижению выживаемости. Пятилетняя выживаемость больных с 3 стадией меланомы составляет (по различным данным) от 29% до 69%. Десятилетняя выживаемость обеспечивается только 15 процентам пациентов. Если заболевание перешло в 4 стадию, то шанс пятилетней выживаемости снижается до 7-19%. Статистических данных десятилетней выживаемости для пациентов с 4 стадией нет.
Риск рецидива меланомы повышается у пациентов с опухолью большой толщины, а также при наличии изъязвлений меланомы и близлежащих метастатических поражений кожи. Повторная меланома может возникать как в непосредственной близости от предыдущего места локализации, так и на значительном удалении от него.
Факторы риска базальноклеточной карциномы
К счастью, воздействие УФ-излучения — контролируемый фактор риска.
Загар в помещении
Солярии излучают ультрафиолетовое излучение, которое опасно и повышает риск развития ОЦК.
- Ежегодно более 419 000 случаев рака кожи в США связаны с загаром в помещении, в том числе около 245 000 BCC.
- У людей, которые когда-либо загорали в помещении, риск развития ОЦК повышен на 29 процентов.
- Любая история загара в помещении увеличивает риск развития BCC в возрасте до 40 лет на 69 процентов.
Рак кожи в анамнезе
Если у вас уже был BCC, вы подвергаетесь риску развития других в течение многих лет либо в той же области, либо в другом месте тела. Вы также подвержены повышенному риску развития других форм рака кожи, включая плоскоклеточный рак (SCC) и меланому.
Возраст старше 50 лет
С возрастом у вас накапливаются солнечные лучи и повреждения от солнца, что повышает риск развития BCC. За последние несколько десятилетий количество новых случаев BCC резко увеличилось, а средний возраст пациентов неуклонно снижался.Сегодня дерматологи сообщают, что все больше людей в возрасте 20 и 30 лет проходят лечение от BCC — тенденции, которую эксперты связывают с повышенным воздействием ультрафиолета на открытом воздухе и солярием в помещении.
Светлая кожа
ОЦК может развиться у всех людей, ранее бывавших на солнце или загоравших в помещении. Однако наибольшему риску подвержены люди со светлой кожей, светлыми или рыжими волосами, голубыми, зелеными или серыми глазами или кожей, которая легко покрывается веснушками или ожогами.
Угроза рака кожи все еще существует для людей с более темным оттенком кожи, и их потребность в защите от солнца также абсолютно необходима.Если вы не знаете свой тип кожи, пройдите тест.
Пол
Мужчин с ОЦК по-прежнему больше, чем женщин с этим заболеванием, но сейчас ОЦК получают больше женщин, чем в прошлом.
Повреждения кожи, воспаление или инфекция
В редких случаях ОЦК развиваются на участках, не подверженных УФ-излучению. В очень редких случаях способствующими факторами могут быть воздействие других форм излучения или определенных химических веществ, хронические воспалительные состояния кожи и осложнения в виде ожогов, шрамов или инфекций.
Распознавание новообразований кожи: фото-гид
ЛЬЮИС К. РОУЗ, MB, BS (LOND), Центр науки здравоохранения Техасского университета, Сан-Антонио, Техас
Am Fam Physician. 15 сентября 1998; 58 (4): 873-884.
Информация для пациентов: см. Соответствующий раздаточный материал по раку кожи, написанный автором этой статьи.
Злокачественные поражения кожи являются обычным явлением. Пациенты, у которых развивается плоскоклеточный рак и злокачественная меланома, часто имеют распознаваемые предшественники.Некоторые поражения кожи напоминают злокачественные новообразования. Особую озабоченность вызывают растущие, распространяющиеся или пигментные поражения, а также пораженные участки кожи. Знание сходства и различий между этими поражениями позволяет лечащему врачу в большинстве случаев поставить диагноз путем простого осмотра и пальпации. В случае сомнений целесообразно выполнить эксцизионную биопсию небольших очагов поражения или пункционную биопсию более крупных очагов. Удаление предзлокачественных новообразований снизит вероятность возникновения злокачественных новообразований.Практически все виды рака кожи можно вылечить путем раннего удаления или уничтожения. По этим причинам врачи должны быть осведомлены о факторах риска рака кожи, информировать пациентов о снижении риска и включать осмотр кожи на предмет предраковых и злокачественных новообразований как часть обычных медицинских осмотров.
Первичные опухолевые заболевания кожи — обычное явление. Раннее распознавание таких поражений важно, потому что полное иссечение излечивает почти все случаи рака кожи, если оно выполняется на ранних стадиях.Предположительный диагноз часто может быть поставлен с учетом факторов риска пациента, истории поражения и его местоположения, внешнего вида и текстуры. Окончательный диагноз ставится при гистологическом исследовании биоптатов.
Факторы, способствующие развитию рака кожи
Большинство первичных новообразований кожи возникают на коже, подвергшейся воздействию неблагоприятных условий. Ультрафиолетовый свет от солнечного света чаще всего является фактором, способствующим этому. Солнечный свет в пустыне особенно опасен, но вода и снег отражают большую часть ультрафиолетового света неба, что увеличивает риск для моряков, любителей пляжного отдыха и любителей зимних видов спорта.У фермеров и владельцев ранчо кожа лица, шеи и рук также подвержена высокому риску.
Воздействие иммунодепрессантов или ионизирующего излучения — менее частая причина.1 Использование органических мышьяков и смол предрасполагает к раку кожи. Наличие в анамнезе злокачественной меланомы у родственника первой степени родства или наличие многочисленных меланотических невусов, которые могут быть семейными или спорадическими, значительно увеличивает риск развития злокачественной меланомы.2–4 Лица со светлой или веснушчатой кожей, которая не загорает. Повышенный риск.Темные волосы и кожа обеспечивают некоторую защиту от рака кожи. Семейные врачи должны информировать своих пациентов об этих рисках и рекомендовать им защищать свою кожу.
Поражения кожи привлекают внимание врача тремя способами: (1) пациент может знать о поражении и проконсультироваться с врачом по этому поводу; (2) врач может заметить поражение при осмотре пациента по какой-либо другой причине; или (3) врач осматривает всю поверхность кожи на предмет повреждений в рамках осмотра перед приемом на работу или проверки здоровья.Полное обследование кожи важно, особенно у пациентов из группы высокого риска, потому что на стадии, когда они излечимы, рак кожи безболезнен и часто незаметен. Верхняя часть головы, лицо, шея, плечи и разгибающие поверхности рук особенно важны, но ареола, вульва и крайняя плоть также являются областями повышенного риска. У чернокожих пациентов особенно уязвимы ладони рук, подошвы стоп и околоногтевые области. Подробное описание и измерение всех подозрительных кожных поражений должны быть зарегистрированы в медицинской карте пациента.
Базально-клеточная карцинома
Базальноклеточная карцинома, составляющая 60 процентов первичных раковых заболеваний кожи, представляет собой медленно растущее поражение, которое проникает в ткани, но редко дает метастазы. Большинство метастатических базальноклеточных карцином возникает из больших опухолей.5 Базальноклеточные карциномы, которые рецидивируют после удаления, могут подвергаться большему риску метастазирования.6 Базальноклеточная карцинома часто встречается на лице и на других открытых поверхностях кожи, но может возникать где угодно (Рисунок 1) . Обычная форма сначала проявляется в виде небольшого округлого или овального участка утолщения кожи.Обычно не бывает зуда, боли или изменения цвета кожи. Область очень медленно расширяется по окружности, образуя слегка приподнятый край, который может иметь блестящий, жемчужный или слегка полупрозрачный вид (рис. 2).
РИСУНОК 1.
Малый базальноклеточный рак.
Просмотр / печать Рисунок
РИСУНОК 2.
Базальноклеточный рак с характерным блестящим внешним видом.
РИСУНОК 2.
Базальноклеточный рак с характерным блестящим внешним видом.
По мере того, как поражение продолжает расти, центральная область становится атрофической, оставляя пустоту, покрытую тонкой кожей, часто с видимыми сосудами, которые в конечном итоге изъязвляются (Рисунок 3). Края роста становятся более неровными, а форма — неровной. Основание также является инвазивным и постепенно разрушает подлежащую ткань, что затрудняет полное удаление поражения.
РИСУНОК 3.
Язвенная базальноклеточная карцинома.
Менее распространенные формы включают поверхностную базальноклеточную карциному, напоминающую очаг дерматита, пигментированную базальноклеточную карциному, напоминающую узловую злокачественную меланому, и базальноклеточную карциному агрессивного роста. Базально-клеточная карцинома с агрессивным ростом представляет собой инфильтрирующее склерозирующее поражение, которое может выглядеть как рубец с твердым или твердым основанием. У пациентов моложе 35 лет базальноклеточная карцинома имеет тенденцию принимать более агрессивные формы.7
Нет предраковых состояний, предшествующих базальноклеточной карциноме. Базально-клеточная карцинома и поражения схожего внешнего вида сравниваются в таблице 1.
Просмотр / печать таблицы
ТАБЛИЦА 1Характеристики базально-клеточной карциномы и поражений схожего внешнего вида
| Поражение | Местоположение | Поверхность | Цвет | Контур | Другие особенности | ||||
|---|---|---|---|---|---|---|---|---|---|
Базальноклеточная карцинома | Наиболее часто встречается на лице, но может возникать где угодно | Рельефный, перламутровый, плотный | Нормальный цвет кожи Круглый вначале, а затем нерегулярный | Может образоваться изъязвление | |||||
Поверхностная базально-клеточная карцинома | В любом месте | Шероховатая | 23 Неровная кожа | 23 Цвет кожи или розового цвета | Похож на дерматит | ||||
Пигментная базальноклеточная карцинома | Чаще всего возникает на лице | Узелок | Область роста темно-коричневая или черная | Становится нерегулярной по мере роста 30 90s злокачественная меланома | |||||
Проникновение базальноклеточной карциномы | Любое место | Гладкая | Кожа | Цвет кожи | Различный | ||||
Трикоэпителиома | Любая локализация | Бугристая, перламутровая | Нормальный цвет кожи | Круглый | 21223 901 903 901 301 30130 9 из предыдущая травма | Выпуклая, округлая, гладкая | Обычно розовая, может быть телесного цвета | Различная, часто линейная | Часто крупная, но не растет в течение года |
| contagiosum | Лицо и руки детей, области полового контакта | Выступающая, округлая центральная выемка | Телесного цвета | Круглая | Обычно множественные, сгруппированные или разбросанные. заразная | ||||
Мягкая, мясистая | |||||||||
Дерматофиброма | Часто встречается на конечностях, редко на лице | Плоская или слегка приподнятая, с краями без утолщения , твердые под поверхностью, но не на поверхности | Обычно круглые или овальные | Обычно диаметр> 5 мм при первом обнаружении |
Особенности базально-клеточной карциномы и поражений аналогичного вида
| Поражение | Расположение | Поверхность | Цвет | Очертание | Другие особенности | ||||
|---|---|---|---|---|---|---|---|---|---|
Базально-клеточная карцинома | Наиболее часто встречается на лице, но может возникнуть где угодно | Нормальный цвет кожи | Сначала круглые, нерегулярно позже | Может образоваться изъязвление | |||||
Поверхностная базальноклеточная карцинома | В любом месте | Шероховатая | 0002 Поверхность | круглой или розовой кожи дерматит | |||||
Пигментная базальноклеточная карцинома | Чаще всего возникает на лице | Узелок | Зона роста темно-коричневая или черная | нерегулярно Выглядит как узловая злокачественная меланома | |||||
Проникающая базально-клеточная карцинома | В любом месте | Гладкая | Шрам цвета кожи | Различныйагг рессивно | |||||
Трикоэпителиома | Любая локализация | Бугристая, перламутровая | Нормальный цвет кожи | 129 03 901 | Место предыдущей травмы | Выпуклое, закругленное, гладкое | Обычно розовое, может быть телесного цвета | Различное, часто линейное | Часто большое, но без роста за один год |
Molluscum contagiosum | Лицо и руки детей, области полового контакта | Выпуклая, закругленная центральная выемка | Кожа цвета | Обычно | 2 круглых кластеров или разбросаны; заразная|||||
Мягкая, мясистая | |||||||||
Дерматофиброма | Часто встречается на конечностях, редко на лице | Плоская или слегка приподнятая, с краями без утолщения , твердые под поверхностью, но не на поверхности | Обычно круглые или овальные | Обычно диаметр> 5 мм при первом обнаружении |
Плоскоклеточная карцинома
Плоскоклеточная карцинома составляет 20 процентов всех случаев рак кожи.Обычно это происходит на участках кожи, которые много лет подвергались воздействию солнечного света. Он также может появиться в областях, подвергшихся ионизирующему облучению, или в других местах у пациентов, прошедших лечение иммунодепрессантами1 или подвергшихся воздействию органических трехвалентных соединений мышьяка или смол. Плоскоклеточный рак губы может быть связан с курением трубки, а также с воздействием солнечного света.
Инфекция, вызванная вирусом папилломы человека, может быть предшественником кератоакантомы, околоногтевых, генитальных и других плоскоклеточных карцином, особенно у пациентов с ослабленным иммунитетом.8 На пораженном участке появляется легкое покраснение, шелушение, трещины и неровная поверхность. Могут быть видны поверхностные расширенные сосуды. Поражение часто выглядит очень сухим и может кровоточить при растяжении или стирании. Распространяется сбоку от краев и может неравномерно накапливаться. Новые поражения часто появляются рядом со старыми. Кластеры поражений могут иметь вид мясистых масс (рис. 4). Очаги могут стать атрофическими и образовать сырые пятна или явные изъязвления (рис. 5).
РИСУНОК 4.
Плоскоклеточный рак с скоплениями поражений.
РИСУНОК 5.
Язвенный плоскоклеточный рак губы.
Два других поражения кожи считаются частью спектра плоскоклеточного рака. Первый тип, кератоакантома, тесно связан с плоскоклеточным раком. Как и плоскоклеточный рак, он появляется на коже, поврежденной солнечным светом или химическими веществами. Часто возникает на месте травмы, особенно у пациентов с ослабленным иммунитетом. Иногда это связано с инфекцией вируса папилломы человека.Кератоакантома выглядит как гладкое поражение цвета кожи или розового цвета, которое приобретает куполообразную форму в период очень быстрого роста. В зрелом состоянии он имеет форму вулкана с выступающими массами кератина, напоминающими лаву. Классическая кератоакантома не является злокачественной и регрессирует спонтанно, но атипичные поражения могут фактически быть плоскоклеточной карциномой.7 Многие дерматопатологи относят кератоакантому к спектру плоскоклеточной карциномы9 (рис. 6).
РИСУНОК 6.
Кератоакантома с типичным вулканическим видом.
Второй тип — бородавчатая карцинома, вариант плоскоклеточного рака с неровной бородавчатой поверхностью (рис. 7).
РИСУНОК 7.
Неровная бородавчатая поверхность бородавчатой карциномы.
В то время как метастазирование обычной плоскоклеточной карциномы, вызванной солнечным светом, является необычным, более вероятно, что метастазируют поражения губы или уха, поражения, которые рецидивируют после предыдущей терапии, поражения в месте ожога и более глубоко инвазивные.Плоскоклеточный рак кожи может быть метастатическим из других мест (рис. 8).
Различные поражения кожи считаются предшественниками плоскоклеточного рака. Актинический кератоз очень похож на менее тяжелые поражения плоскоклеточного рака. Он всегда обнаруживается на коже, которая подвергалась сильному воздействию солнечного света.9,10 Актинический кератоз следует искать во время обычного осмотра кожи, особенно у светлокожих пациентов, которые часто подвергались воздействию солнечного света.Регулярное повторное обследование пораженной кожи и обработка любых участков, демонстрирующих рост или изменения, могут предотвратить неопластическую трансформацию или обеспечить раннее лечение злокачественного новообразования11 (Рисунок 9).
РИСУНОК 8.
Метастатический плоскоклеточный рак.
РИСУНОК 9.
Актинический кератоз.
Epidermodysplasia verruciformis — необычное аутосомно-рецессивное заболевание, которое предрасполагает пациентов к развитию плоскоклеточного рака (рис. 10).Актинический хейлит — это заболевание, похожее на актинический кератит, но поражающее киноварь губ.
РИСУНОК 10.
Бородавчатая эпидермодисплазия кисти.
Болезнь Боуэна представляет собой плоскоклеточный рак in situ, напоминающий бляшку псориаза. Когда болезнь Боуэна возникает на половом члене, это называется эритроплазией Кейра (рис. 11). Лейкоплакия рта или области гениталий может быть предраковой (рис. 12).
РИСУНОК 11.
Эритроплазия Кейра (болезнь Боуэна полового члена).
РИСУНОК 12.
Лейкоплакия половых органов.
Вирус папилломы человека включает несколько штаммов, которые связаны с плоскоклеточной карциномой, особенно в области гениталий.12 Вирус может не быть предшественником плоскоклеточной карциномы, но увеличивает риск развития плоскоклеточного рака у пациента. В таблице 2 плоскоклеточная карцинома и ее варианты сравниваются с другими поражениями аналогичного внешнего вида (рисунки с 13 по 16).
Просмотр / печать таблицы
ТАБЛИЦА 2Особенности плоскоклеточного рака и поражений схожего внешнего вида
| Поражение | Расположение | Поверхность | Цвет | Контур | 9 | Другие особенности | Плоскоклеточный рак | Области, подверженные воздействию солнечного света, радиации или мышьяка | Шероховатая, неровная, иногда чешуйчатая, иногда с видимыми сосудами, иногда бородавчатая или с мясистыми массами | Сначала цвет кожи, иногда покраснение | Неясный | Новые очаги могут появиться рядом со старыми |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
Не исчезает при терапии кортикостероидами | ||||||||||||
Кератоакантома (вариант000230) 9123 плоскоклеточный рак особенно лицо и руки | Гладкий купол, приобретающий форму вулкана | Цвет кожи или слегка покрасневший | Четко выраженный | Проходит период очень быстрого роста, часто регрессирует | ||||||||
Экзема Рисунок 13) | Атопический дерматит за ушами, на участках изгиба | Покрасневший, слегка чешуйчатый, иногда с пузырьками | Сначала сухой, трещинный, может мокнуть | Неопределенный | Неопределенный атопические люди и лица, подверженные воздействию раздражителей | |||||||
Контактный дерматит (Рисунок 14) | Везде, где кожа соприкасается с раздражителем | Покраснение, слегка чешуйчатая, иногда сначала с пузырьками | , трещиноватая, может плакать | Ограничено | De риматит проходит с помощью кортикостероидной терапии | |||||||
Псориаз (Рисунок 15) | Локти, колени, скальп, крестцовая расщелина, ногти | Чешуйки с покрасневшим основанием | красные чешуйки удалены; может истекать | Хорошо отграниченный; округлые, неровные или сливные | Часто широко распространенные, иногда зудящие; в зависимости от сезона | |||||||
Себорейный дерматит (Рисунок 16) | Кожа головы, лоб, носогубная складка, средняя линия туловища | приподнятый, с чешуйками | 902 желтый или коричневый | 9030 желтый или коричневый | Некоторые поражения можно легко удалить |
Признаки плоскоклеточного рака и поражения аналогичного вида
| Поражение | Расположение | Поверхность | 3 Другие особенности Цвет||||
|---|---|---|---|---|---|---|
Плоскоклеточный рак | Области, подверженные солнечному свету, радиации или мышьякам | Шероховатая, неровная, иногда чешуйчатая, иногда с видимыми сосудами, иногда бородавчатая или с цветными массами | на | сначала, иногда покраснела, позже | 900 02 Расплывчатый | Новые очаги могут появиться рядом со старыми |
Не исчезает при терапии кортикостероидами | ||||||
Кератоакантома (вариант плоскоклеточного рака, особенно плоскоклеточная карцинома) | руки | Гладкий купол, приобретающий форму вулкана | Телесного цвета или слегка покрасневший | Четко очерченный | Проходит период очень быстрого роста, часто регрессирует | |
Атопический дерматит за ушами, на участках изгиба | Покрасневший, слегка чешуйчатый, иногда с пузырьками | Сначала сухой, трещинный, может плакать | Часто встречается у лиц, страдающих атопией, и лиц, подвергающихся действию раздражителей | |||
Контактный дерматит (Рисунок 14) | Везде, где кожа контактирует с раздражителем | Покрасневшая, слегка чешуйчатая, иногда с пузырьками | Сначала сухая, потрескавшаяся, может плакать 030 Ограничено | Дерматит проходит с помощью кортикостероидной терапии | ||
Псориаз (Рис. 15) | Локти, колени, скальп, крестцовая щель, основание ногтей | с сухим красным цветом | чешуйки гладкие розовые или красные без чешуек; может истекать | Хорошо отграниченный; округлые, неровные или сливные | Часто широко распространенные, иногда зудящие; в зависимости от сезона | |
Себорейный дерматит (Рисунок 16) | Кожа головы, лоб, носогубная складка, срединная линия туловища | приподнятые, с чешуйками | 901 30 | желтый или коричневый | Некоторые поражения легко удалить |
РИСУНОК 13.
Экземный дерматит.
РИСУНОК 14.
Контактный дерматит.
РИСУНОК 15.
Псориаз.
РИСУНОК 16.
Себорейный дерматит.
Злокачественная меланома
Несмотря на то, что злокачественная меланома составляет лишь 1 процент случаев рака кожи, на злокачественную меланому приходится более 60 процентов смертей от рака кожи.13 Она рано метастазирует в отдаленные места, и ее метастазы обычно не поддаются лечению.Как и другие виды рака кожи, злокачественная меланома чаще встречается на коже, которая подвергалась чрезмерному воздействию солнечного света, но может возникнуть где угодно. Выделяют четыре типа злокачественной меланомы.
Поражения при поверхностной меланоме имеют темно-коричневый или черный цвет. В начальной фазе они имеют медленно расширяющийся неправильный контур. Некоторые участки могут быть более светлого оттенка. Вертикальный рост происходит позже, проникая в дерму и вызывая приподнятость некоторых частей поражения. Это наиболее распространенный вид меланомы (рис. 17).
РИСУНОК 17.
Злокачественная меланома, распространяющаяся по поверхности.
Узловая меланома с самого начала растет вертикально и, скорее всего, рано начнет метастазировать. Он имеет небольшое или полное отсутствие бокового расширения и выглядит как блестящий черный купол.
Меланома злокачественного лентиго возникает в уже существующем злокачественном лентиго. Появление одного или нескольких узелков сигнализирует о переходе к инвазивному поражению (рис. 18).
Просмотр / печать рисунка
РИСУНОК 18.
Лентиго злокачественное. Обратите внимание на множественные узелки, сигнализирующие об инвазивности поражения.
РИСУНОК 18.
Lentigo maligna. Обратите внимание на множественные узелки, сигнализирующие об инвазивности поражения.
Акральная лентигинозная меланома возникает на ладонях рук, подошвах стоп, под ногтями и на поверхностях слизистых оболочек. Это редкость, составляющая всего 5 процентов меланом у людей с бледной кожей. Темнокожие люди редко заболевают меланомами, но если они это сделают, то это скорее всего акральные меланомы (рис. 19).
РИСУНОК 19.
Акральная лентигинозная меланома.
Поскольку не все злокачественные меланомы имеют видимую пигментацию, врачи должны с подозрением относиться к любому поражению, которое растет или кровоточит при незначительной травме. Если диагноз вызывает сомнения, лучше сделать одну или несколько адекватных биопсий на всю толщину кожи для гистологического исследования.
Определенные поражения кожи считаются предшественниками злокачественной меланомы. Голубые невусы иногда становятся местом злокачественных меланоцитарных изменений.Об этом изменении могут свидетельствовать подозрительные черты, такие как расположение на коже головы мужчин старше сорока лет, рост, кровотечение при незначительной травме и появление темных спутниковых поражений вокруг невуса. Все синие невусы следует тщательно контролировать или иссекать (рис. 20).
РИСУНОК 20.
Голубые невусы.
Лентиго злокачественное (меланотическая веснушка Хатчисона) встречается на лице или другой подверженной воздействию солнца коже пожилых светлокожих людей. Это коричневое пятно с некоторыми вариациями цвета, медленно и неравномерно растекающееся по краям.Из него могут вырасти темные инвазивные образования с неровными границами (рис. 18). Врожденные невомеланоцитарные невусы — это коричневые участки кожи, которые присутствуют при рождении или развиваются в младенчестве. У них обычно неровная поверхность, они могут быть слегка приподнятыми и иметь грубые волосы. Поражения размером более 20 см с большей вероятностью превратятся в злокачественную меланому, когда ребенку будет от трех до пяти лет.
Наличие 10 или более диспластических невусов увеличивает в 12 раз риск развития злокачественной меланомы.2 Диспластические невусы могут появиться de novo или могут развиться из обычных меланоцитарных невусов. 3 Они встречаются у 5 процентов белого населения в целом, но у 30-50 процентов людей со спорадической (несемейной) первичной меланомой и почти у всех пациентов с семейной кожной болезнью. melanoma.4
В таблице 3 обычные разновидности злокачественной меланомы сравниваются с поражениями аналогичного вида (рисунки с 21 по 23).
Таблица просмотра / печати
ТАБЛИЦА 3Характеристики четырех форм злокачественной меланомы и поражений схожего вида
| Поражение | Расположение | Поверхность | Цвет | Контур | 4 Другие особенности | Злокачественная меланома, распространяющаяся по поверхности | Наиболее часто встречается на коже, подвергающейся воздействию солнечных лучей, но может возникать где угодно | Гладкая; вертикальный рост происходит позже | Темно-коричневый или черный, может быть пестрым | Становится более неравномерным по мере роста | Может иметь розовый или красноватый ореол | |||||||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 22 Nodular | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Узловатая форма | Темно-коричневый или черный, может быть пестрым | Может быть регулярным или нерегулярным | Растет агрессивно, вторгается рано | |||||||||||||||||||||||||||||||||||||||||||||||||||||
Меланома злокачественного лентиго | При ранее существовавшем злокачественном лентиго, обычно лицевом | Узловатые на гладком фоне | Темные или черные на бледно-коричневом фоне | Нерегулярные | ||||||||||||||||||||||||||||||||||||||||||||||||||||
Акральная лентигинозная меланома | Най фунты, ладони, подошвы стоп, слизистые оболочки | Гладкая | Темно-коричневый или черный | Нерегулярная | Встречается как у чернокожих, так и у белых | Часто меланоцитарные невусы (Рисунок 21) | Широко разбросанные | Гладкие, плоские или равномерно приподнятые | Однородные светлые или темно-коричневые | Обычные, круглые или овальные, редко> 1030 диаметром | 901 Реже встречается у чернокожих | |||||||||||||||||||||||||||||||||||||||||||||
Лентиго (веснушки) | В основном на солнечных поверхностях | Гладкие, плоские коричневые или коричневые | Однородные светлые | или многоугольники | Темнее на солнце, светлеет зимой | |||||||||||||||||||||||||||||||||||||||||||||||||||
Голубые невусы ( Рисунок 20) | Чаще всего возникают на руках или ногах; может встречаться где угодно | Папулы или узелки | Синий, сине-серый или сине-черный | Круглый или овальный, обычно диаметром <10 мм | Твердый при пальпации | 12|||||||||||||||||||||||||||||||||||||||||||||||||||
Наиболее часто встречается на лице | Узелок | Область роста темно-коричневая или черная | Становится неравномерной по мере роста | Признаки четырех форм злокачественной меланомы и поражений схожего внешнего вида
|


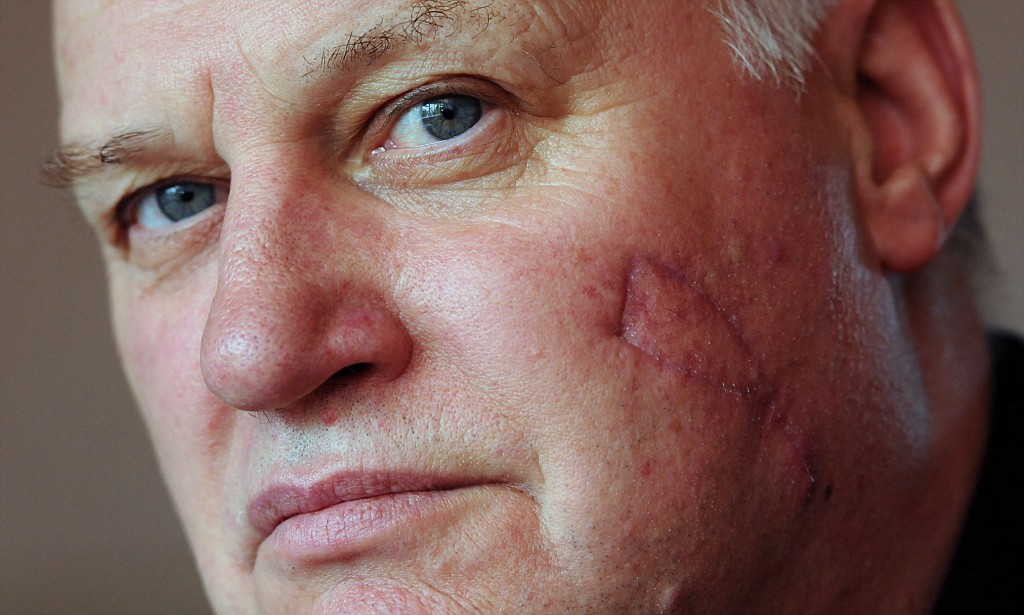 Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами.
Имеют на своей поверхности тяжело отделяемые корки, под которыми находят гладкую или сосочковую часть. В основном локализуются на коже туловища. Прогноз при невыявлении неблагоприятный, так как начинается рак кожи почти сразу при прогрессировании заболевания. Лечат хирургическими методами.


 Обладает узловой формой, иногда похожа на полип на ножке, цвет образования — синий.
Обладает узловой формой, иногда похожа на полип на ножке, цвет образования — синий. Метастазирует крайне редко.
Метастазирует крайне редко.

 При эксцизионном варианте, который возможен при мизерных размерах образования, производят его иссечение в пределах не подверженных процессу тканей, с последующим исследованием удаленного участка. При инцизионном варианте клиновидно удаляют большое новообразование, захватывая здоровые тканевые структуры.
При эксцизионном варианте, который возможен при мизерных размерах образования, производят его иссечение в пределах не подверженных процессу тканей, с последующим исследованием удаленного участка. При инцизионном варианте клиновидно удаляют большое новообразование, захватывая здоровые тканевые структуры. Эффективный и безопасный метод, применяется в начальных фазах.
Эффективный и безопасный метод, применяется в начальных фазах.