38.Центробежная эритема Биетта. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения.
Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки.
Центробежная эритема Биетта – поверхностная красная волчанка, довольно редкая форма дискоидной красной волчанки. Описана Биеттом в 1828г.
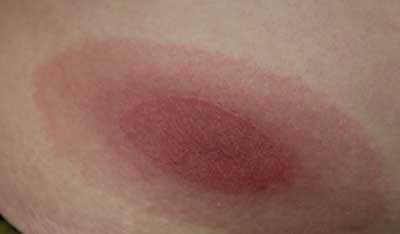
При этой форме чаще на лице развивается ограниченная, несколько оёчная, распространяющаяся центробежно эритема красного или розово-красного, а иногда синюшно-красного цвета без субъективных ощущений, захватывающая спинку носа и обе щеки (в виде «бабочки»), а у некоторых больных – только щёки или только спинку носа («бабочка без крыльев»). Однако фолликулярный гиперкератоз и рубцовая атрофия отсутствуют. Центробежная эритема Биетта может быть предвестником системного эритематоза или сочетаться с поражением внутренних органов при системной разновидности красной волчанки. Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы.
39.Диссеминированная красная волчанка. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения.
Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки.
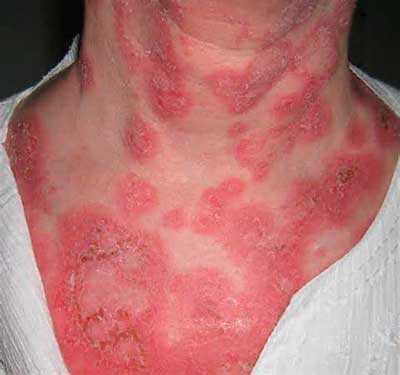
Диссеминированная красная волчанка манифестирует множественными эритематосквамозными очагами как с наличием фолликулярного гиперкератоза и рубцовой атрофии, так и без них. Локализация высыпаний разнообразная: наиболее часто поражаются лицо, волосистая часть головы, грудь и спина (наподобие ожерелья). Одновременно с чётко очерченными инфильтративными элементами располагаются в обильном количестве синюшно-красные пятна без чётких очертаний неправильной формы. Они локализуются на ладонной поверхности пальцев кистей и в области стоп. По внешнему виду эти пятна похожи на очаги озноблений. Диссеминированная красная волчанка сопровождается общими симптомами (артралгия, субфебрилитет, лейкопения, анемия, увеличение СОЭ). Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы.
studfiles.net
Кольцевидная, эритема Биетта, Дарье: облезание кожи: причины, лечение
.
Эритема — это гиперемия тканей, что вызывается посредством расширения капилляров, может являться симптомом воспаления. Кольцевидная эритема получила свое название в связи со своим внешним видом. Проявляется она в виде красных колец, чуть приподнятых над уровнем дермы, ограничивающих участки здоровой дермы. В зависимости от причин протекать болезнь может в двух формах: хронической и острой.

Кольцевая эритема имеет две формы: хроническую и острую
Эритема у детей
Данное явление совсем не редкость и наблюдается следующая симптоматика:
- сыпь в виде колец, выступающих над кожным покровом;
- головная боль;
- повышение температуры, отечность;
- длина пятен возможна до восьми сантиметров в длину, вызывают зуд, шелушение.
Кольцевидная эритема у детей характеризуется появлением красных или ярко-розовых пятен. Часто на начальной фазе путают с лишаем. Оптически эти две болезни похожи, но причины происхождения разные, соответственно и лечение различное. Эритема – это аллергическая реакция, а лишай — болезнь, вызванная грибком или вирусом.
Причины появления эритемы у детей
В основном эритема у детей — это проявлении реакций организма на раздражители. К инфекционной эритеме относят инфекционные болезни детского возраста по типу кори, краснухи, скарлатины, мононуклеоза инфекционного. Так, можно выделить следующее:
- отравление организма приемом некоторых медикаментов;
- реакция на длительное пребывание под ультрафиолетовыми лучами;
- проявление реакции на аллерген пищевого происхождения;
- образование злокачественных опухолей;
- изменение белково-лейкоцитарной формулы крови;
- очаговые инфекции, под воздействием которых в организм попадает много токсинов.
Причиной эритемы может быть дисбаланс белков и лейкоцитов в крови
Центробежная кольцевидная эритема Дарье
Наиболее распространенным видом является центробежная эритема Дарье. Проявляется в виде красных пятен, трансформирующихся в папулы. Из-за быстрого распространения, пятна соединяются между собой и образуют различные узоры.
Центральная часть папул немного впалая, отличается по цвету. Сама же сыпь может локализироваться на любом участке кожи.
Лечение эритем
Лечение подбирается врачом-дерматологом, в соответствии с причинами появления. Помимо дерматолога лечение обсуждается с неврологом, инфекционистом, иммунологом, ревматологом и эндокринологом. Появление эритем может свидетельствовать о наличии в организме инфекционных процессов, таких как:
- цистит;
- скарлатина;
- ангина;
- кандидоз;
- туберкулез;
- отит;
- ревматизм;
- воспаление паховых лимфоузлов.
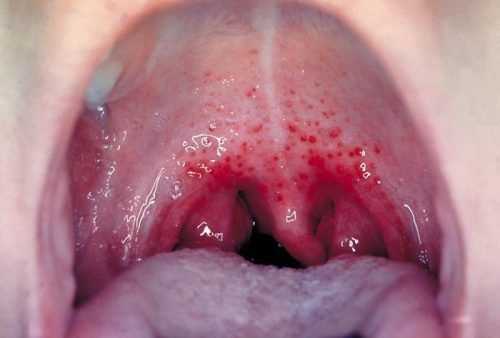
Скарлатина — заболевание, иногда сопутствующее эритеме
Каковы же причины возникновения кольцевидной эритемы
Под этим термином соединяются физиологические и патологические видоизменения покровов дермы. Причины.
- Физиологическая. Покраснение участков кожи при психоэмоциональной реакции организма (стыд, раздражение, климактерические приливы, волнение). Под воздействием температурного режима или физического контакта. При воздействии препаратов внешнего использования с согревающим эффектом или приема вовнутрь препаратов с сосудорасширяющим действием.
- Патологическая включает инфекционные заболевания, дерматиты, дерматозы, аутоиммунные заболевания, аллергические реакции, в том числе на препараты. Могут быть на антибиотики, группы пенициллина. Также соматические патологии и беременность, электропроцедуры терапевтического действия, солнечные ожоги.
Как уже оговаривалось ранее, эритемы могут протекать в острой и хронической форме. Хроническая форма течения заболевания подразумевает под собой длительный период протекания болезни, в котором имеют место ремиссии и обострения. К таким относится много кожных заболеваний, эритема Гаммела, ревматическая эритема, центробежная эритема Биетта и многие другие кожные заболевания. Рассмотрим, чем же характерны эти заболевания.
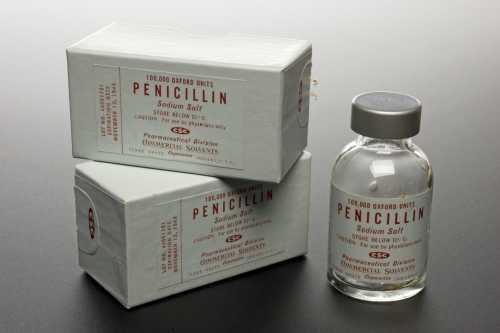
Этирема може возникать как побочное действие пенициллина
Эритема Гаммела
Кожное высыпание, мигрирующего характера, гирляндообразное, полосовидное, вызывающее зуд. Так же наблюдается отмирание мелких пластинок кожного покрова. Возникает чаще всего на конечностях и туловище. Подвержены в основном люди в возрасте от сорока пяти до семидесяти пяти лет. Особенностью является быстрая смена очертаний эритемы. Проявляется эритема Гаммела за несколько месяцев до появления признаков наличия рака.
Эритема Биетта
Красная волчанка (центробежная эритема Биетта) представляет собой заболевание аутоиммунного типа с преобладающим поражением кожных покровов. В организме происходит генное нарушение иммунитета, что приводит к разрушению иммунной системой клеток собственного организма. Таким образом, в тканях происходит воспалительный процесс, с разрушением ядер клеток собственных и возникновением клеток красной волчанки. Поражаются не только кожные покровы, но и клетки всех органов.
Оптическим характерным признаком волчанки являются высыпания, преимущественно на лице, в области щек и крыльев носа, розово-красного, а иногда синюшного вида, немного отечные. Однако, атрофия тканей отсутствует.
Может являться предвестником комплексного эриматоза, или же проходить в совокупности с поражением внутренних органов, при диссеминированной красной волчанке.

Эритема Биетта проявляется сыпью на лице
Ревматоидная эритема
По локализации и внешнему виду схожа с кольцевидной эритемой Дарье. Различают два ее вида. В первом случае появляется сыпь на конечностях и туловище, которая со временем проходит. Иногда такую сыпь даже трудно рассмотреть. А во втором случае образуются ревматические узелки, разрушение кожных покровов при ревматизме. Чаще всего такие проявления отмечают у детей и подростков. Формируются эритемы в областях крупных суставов.
Какое лечение прописывают при эритемах
Подбирается комплекс препаратов такого действия:
- антигистамины: мази, кремы, гели, таблетки, которые помогут устранить отечность тканей;
- противовирусные: препараты, направленные на уничтожение вирусов, если таковые присутствуют в организме, или на профилактику их появления, так как организм находится в ослабленном состоянии и очень высок риск подхватить вирус;
- противоинфекционные;
- антисептики, глюкокортикостероиды: препараты и мази, блокирующие дальнейшее размножение Т-лимфоцитов, что и поможет справиться с внешними проявлениями;
- препараты, которые будут выводить токсины из организма;
- противогельминтные препараты, при наличии в организме глистов: часто требуется несколько курсов лечения, а затем еще и профилактика;
- антибиотики выписывают при наличии в организме инфекции, и при длительном повышении температуры тела;
- цитостатики: препараты, которые будут подавлять размножение генно модифицированных иммунных клеток, благодаря чему угнетается проявление признаков аутоиммунных заболеваний.

Мазь назначается для снятия отеков
Нетипичные формы центробежной эритемы Дарье
Для анулярной эритемы характерными являются высыпания без шелушения, и не вызывающие очень сильного зуда. Иногда пациенты жалуются на болезненные ощущения в области сыпи. Однако, есть нетипичные проявления кольцевидной эритемы Дарье.
- Шелушащаяся. Часто развивается при гельминтозе и паранеопластическом синдроме. Длительность существования может составлять несколько месяцев. Во время ремиссии кожа все равно остается пигментированной.
- Везикулярная. Чаще всего, возникает при эндокринных расстройствах и на фоне сниженного иммунитета. Характеризуется появлением на краях высыпаний везикул – мешочков с серозной жидкостью. Причины ее возникновения до конца так и не известны.
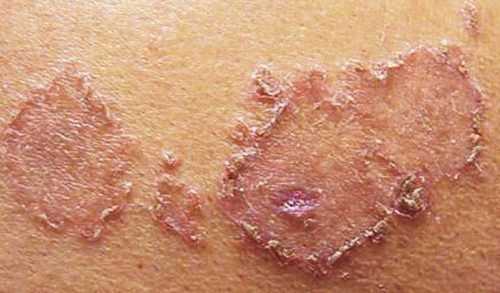
Везикулярная эритема Дарье
Дермовейт против кольцевидной эритемы
Одним из проверенных средств, против различных кожных заболеваний, типа экземы, красной волчанки, красного плоского лишая и других патологиях дермы, является мазь дермовейт. Естественно, вылечить полностью кольцевую эритему при помощи дермовейта невозможно. Однако, можно устранить, с его помощью, неприглядные высыпания. В составе препарата содержатся кортикостероиды, которые обычно используют в противоаллергическом лечении, а также в лечении аутоиммунных заболеваний.
Этот препарат часто оказывается действеннее других. Однако, не стоит забывать о том, что его длительное применение не рекомендовано, так как ведет к привыканию. Также его применение противопоказано детям до одного года.
Лечение эритем подразумевает комплексную терапию, поэтому маскировка внешних признаков не ведет к полному исчезновению болезни. Бесследно все пройдет только если устранить главную причину болезни. А чаще всего ею является ослабленный иммунитет. Эритема Биетта напрямую связана с изменениями в иммунной системе. Описывается врачами эта болезнь, как иммунное воспаление, которое приводит к уничтожению своих клеток ДНК и соединению аномальных клеток, что приводит, иногда, к полному прекращению функционирования органов. Виды кольцевых эритем у детей.
- Транзиторная. Наблюдается у новорожденных. Такое проявление является нормальным и исчезает примерно через неделю.
- Инфекционная. Происходит заражение воздушно-капельным путем парвовирусом 19. Характерна боль в мышцах, головная боль, незначительное повышение температуры тела. Лечения практически не существует. Сыпь сходит сама через 2-3 недели.
- Эритема Лейнера. Характерна для детей, больных ревматизмом с повреждением сердца. Обострения проходят после улучшения в течение главного заболевания. При прогрессировании ревматизма прогрессирует и эритема.
- Эритема кольцевидная центробежная Дарье. Ее провоцирует аллергенно-токсическое состояние организма. Может продолжаться от нескольких месяцев до нескольких лет.
Дермовейт снимет симптомы заболевания
Проявления эритемы при ревматизме
Ревматизм — общесистемное заболевание соединительных тканей, с локализацией аномального процесса в сердечных оболочках, как следствие возникает ревматический кардит. Прогрессирует у детей в возрасте от пяти до пятнадцати лет. Одним из признаков ревматизма является появление кольцевидной эритемы. Характерным является покраснение с выпуклыми краями, округлой формы. Наиболее значимым признаком остается появление узелковой эритемы. Кольцевидная эритема кожи рук.
- Врожденная эритема подразумевает аномалию капилляров, как следствие появление на коже подошв и ладоней эритем в виде пятен. Называется такая патология болезнью Лане. Появляется с момента рождения или же начинает проявлять себя во время беременности. Причины таких аномалий в организме неизвестны. Лечат при помощи гормонов коры надпочечников. Дополнительно назначают комплексы витаминов А и Е.
- Приобретенная эритема подразумевает реакции на внешние раздражители, авитаминозы, аллергические реакции. Например, многоформная эритема характеризуется появлением сыпи на лице, ладонях и подошве ступней в виде красных пятен и пузырей, которые впоследствии лопаются. Кожа рук наиболее подвержена воздействию внешних факторов и при малейших повреждениях заживает дольше, так как на ней находится множество сгибов. При авитаминозах, обветриваниях, контактах с агрессивными моющими средствами часто кожа рук может потрескаться и облезть. При авитаминозах к шелушению также может добавиться ломкость ногтей, онемение кистей, вялость.
Не шелушащиеся, не вызывающие зуда маленькие, округлой формы пятна—признак кольцевой эритемы. На подошвах ног, ладонях и слизистых. Также причиной сыпи на руках могут являться грибковые инфекции. Если лечением эритем на ладонях не заниматься, высока вероятность, что через пару лет все это перерастет в экзему. Появление эритем можно спутать с появлением некоторых инфекционных болезней, поэтому лечиться самостоятельно не стоит.
Эритема — это всего лишь симптом, которым человеческое тело показывает, что в организме происходит какой-то более серьезный процесс, который вскоре может нанести урон.
Самостоятельно можно вылечить только следствие (высыпание), но не причину. При появлениях сыпи неопределенного характера у себя или ребенка, необходимо незамедлительно обращаться за помощью к специалистам, особенно если высыпания на коже сопровождаются болями и повышением температуры тела. Потому, учитывая все вышесказанное, беря во внимание возможные последствия, нужно следить за состоянием своего организма: почаще бывайте на свежем воздухе и не пренебрегайте профилактическими мерами, а в случае «опасности» — идите к врачу!
kozhmed.ru
38.Центробежная эритема Биетта. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения.
Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки.
Центробежная эритема Биетта – поверхностная красная волчанка, довольно редкая форма дискоидной красной волчанки. Описана Биеттом в 1828г.
При этой форме чаще на лице развивается ограниченная, несколько оёчная, распространяющаяся центробежно эритема красного или розово-красного, а иногда синюшно-красного цвета без субъективных ощущений, захватывающая спинку носа и обе щеки (в виде «бабочки»), а у некоторых больных – только щёки или только спинку носа («бабочка без крыльев»). Однако фолликулярный гиперкератоз и рубцовая атрофия отсутствуют. Центробежная эритема Биетта может быть предвестником системного эритематоза или сочетаться с поражением внутренних органов при системной разновидности красной волчанки. Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы.
39.Диссеминированная красная волчанка. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения.
Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки.
Диссеминированная красная волчанка манифестирует множественными эритематосквамозными очагами как с наличием фолликулярного гиперкератоза и рубцовой атрофии, так и без них. Локализация высыпаний разнообразная: наиболее часто поражаются лицо, волосистая часть головы, грудь и спина (наподобие ожерелья). Одновременно с чётко очерченными инфильтративными элементами располагаются в обильном количестве синюшно-красные пятна без чётких очертаний неправильной формы. Они локализуются на ладонной поверхности пальцев кистей и в области стоп. По внешнему виду эти пятна похожи на очаги озноблений. Диссеминированная красная волчанка сопровождается общими симптомами (артралгия, субфебрилитет, лейкопения, анемия, увеличение СОЭ). Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы.
studfiles.net
Интегументная красная волчанка — причины, симптомы, диагностика и лечение
Интегументная красная волчанка – разновидность эритематоза с кожными проявлениями и фоточувствительностью. Клинически характеризуется высыпанием пятен с дальнейшей трансформацией в атрофическое рубцевание через стадию гиперкератоза. Провоцирующим фактором является инсоляция. Диагностируют интегументную форму заболевания на основании анамнеза и типичной клинической картины. Для подтверждения диагноза используют микроскопию соскоба с элемента, гистологию, иммунологическое тестирование крови. Терапия включает коррекцию сопутствующей патологии, комплекс противовоспалительных средств, витаминотерапию. Пациенты нуждаются в пожизненном врачебном наблюдении.
Общие сведения
Интегументная красная волчанка – локальная разновидность поражения кожи при системном коллагенозе (СКВ), известна дерматологам более века. В 1828 году французский врач Биетт описал её под видом центробежной эритемы, но опубликовал эти сведения его ученик Казенава в 1833 году. Австрийский дерматолог Гебра в 1845 году отметил, что большинство конгестивных (застойных) дерматозов на лице имеют форму «бабочки», а в 1851 году Казенава предложил ввести в обиход термин «lupus erythematosus» – «красная волчанка» для разграничения туберкулёза кожи и проявлений коллагеноза. Своё название патология получила из-за того, что высыпания на коже, по мнению специалистов, напоминали укусы голодных волков.
В 1872 году венгерский дерматолог Капоши связал кожные высыпания с поражениями внутренних органов, разделив все проявления СКВ на дискоидные и диссеминированные. В последующие 20 лет (с 1875 по 1895 годы) один за другим дерматологи Капоши, Хатчинсон и Ослер предложили теории этиопатогенеза интегументной красной волчанки, указав на инсоляцию в качестве основной причины развития патологии. Актуальность проблемы обусловлена способностью поражения кожи трансформироваться в системную разновидность коллагеноза с возможностью летального исхода.
Интегументная красная волчанка
Причины интегументной красной волчанки
Причины возникновения патологического процесса до конца не изучены. Триггером интегументной красной волчанки дерматологии считают вирус. Косвенно это доказывает нахождение в соскобах с поражённой кожи образований, содержавших вирусоподобное ДНК. Провоцирующими моментами называют очаги фокальной инфекции, гиперинсоляцию, перепады температуры, травматизацию кожи, нерациональный приём медикаментов. Некоторые дерматологи рассматривают интегументную красную волчанку как семейную патологию (более чем в 1% случаев отмечается наличие этого заболевания в семейном анамнезе). Выявлен даже ген наследственной предрасположенности – HLA BD/DR, способный спровоцировать болезнь, однако достоверные подтверждения этой теории пока отсутствуют. Признанным механизмом развития интегументной красной волчанки сегодня считается аутоиммунный. В ответ на внедрение в кожу повреждающего антигена активируется иммунная система организма. Отличительной особенностью иммунного ответа при интегументной красной волчанке является его аутоиммунный характер.
По неясным до конца причинам часть чужеродных антигенов внедряется в структуры соединительной ткани, вызывая выработку особенных аутоантител, сенсибилизируя дерму. Аутоантитела в большинстве своём антинуклеарные, ассоциированные с нуклеиновыми кислотами и белками в ядре клеток, что используется для точной диагностики интегументной красной волчанки. Параллельно происходит повреждение кератиноцитов и лимфоцитов, продуцирующих биологически активные медиаторы воспаления, образуются циркулирующие иммунные комплексы. Они повреждают мембраны клеток кожи, усиливая воспаление. Нарушается клеточный иммунитет, отмечается диспропорция между Т и В лимфоцитами. Количество Т-киллеров и Т-супрессоров уменьшается, популяция В-лимфоцитов стремительно увеличивается. В крови появляется иммуноглобулин LE, а вслед за ним LE-клетки, специфичные для патологии. На коже возникает ярко-розовая эритематозная сыпь.
Классификация интегументной красной волчанки
Чаще всего кожный эритематоз делят на несколько вариантов по характеру первичных элементов. Различают:
1. Дискоидный эритематоз – наиболее распространённый вид интегументной красной волчанки, характеризующийся локальными изменениями на коже, ассоциированностью с климатическими условиями. К нему относятся:
- эритематозная форма, отличительной чертой которой является высыпание бледно-розовых пятен на фоне отёчной кожи с тенденцией к периферическому росту;
- инфильтративная (гиперкератотическая) форма, проявляющаяся образованием шелушащихся очагов инфильтрации и гиперкератоза с положительным феноменом Мещерского;
- атрофическая форма, характеризующаяся центральной алебастровой дистрофией с образованием рубца.
2. Центробежную эритему Биетта, которая проявляется образованием поверхностного яркого пятна на коже лица.
3. Диссеминированный эритематоз, отличительной чертой которого является множественность очагов с тенденцией к распространению по всему покрову кожи.
4. Эритематоз Капоши-Ирганга – самую редкую глубокую разновидность интегументной красной волчанки, характеризующуюся образованием специфических подвижных образований (люпус-панникулитов) и лишенную возможности к трансформации в системный процесс.
В настоящее время в дерматологии существует ещё одна классификация интегументной красной волчанки. По атипичным клиническим проявлениям выделяют:
- Пигментную интегументную красную волчанку, при которой вокруг образовавшегося очага возникают бурые эритемы.
- Гиперкератотическую интегументную красную волчанку с обильным («известковым») шелушением.
- Опухолевую интегументную красную волчанку, при которой в очаге гиперкератоза появляются лиловые отёчные бляшки.
- Себорейную интегументную красную волчанку, характеризующуюся возникновением первичных элементов на фоне себорейного поражения кожи.
- Мутилирующую интегументную красную волчанку, при которой происходит атрофическое «растворение» соединительной ткани кончика носа и ушной раковины.
- Пемфигоидную интегументную красную волчанку, характеризующуюся образованием булл в очагах воспаления.
Симптомы интегументной красной волчанки
Дебютирует эритематоз высыпаниями розовых пятен с чёткими границами на фоне слегка отечной дермы. Почти сразу в центре эритем появляются белесые чешуйки с шипами на внутренней стороне, врастающими в волосяные фолликулы и создающими явления гиперкератоза. Попытка убрать чешуйки вызывает болевые ощущения (симптом Мещерского). Со временем с центра начинается белая атрофия кожи. Образуется типичный дискоидный очаг – асбестовый атрофичный центр с блестящим рубцом и вал глубокого гиперкератоза на фоне инфильтрации с алым ободком по периферии. Локализация специфична, форма напоминает бабочку, раскрывшую крылья от спинки носа к щекам. Интегументная красная волчанка распространяется со временем на область декольте, голову, шею, слизистые. На красной кайме губ появляются эрозии.
Реже возникает эритема, характеризующаяся только гиперемией, разлитой по лицу в форме бабочки. Дерма не инфильтрируется, не атрофируется, очаги не имеют тенденции к распространению (эритема Биетта). Достигая определённого размера, эритема стабилизируется, при этом возможна трансформация поражения в системную разновидность красной волчанки. Если очаги волчаночной гиперемии или волчаночные диски множатся, начинают распространяться по всему кожному покрову, то заболевание трансформируется в диссеминированную кожную волчанку.
Редко, в основном – после травмирования кожных покровов регистрируются случаи глубокой формы интегументной красной волчанки (эритематоз Капоши-Ирганга). При данной форме наряду со всеми типичными симптомами выявляется образование узлов под дермой (люпус-панникулитов). Узлы внутри изъязвляются и атрофируются, плотные, отграничены от окружающих тканей. Отличительной чертой этой разновидности интегументной красной волчанки является её неспособность к перерождению в системную красную волчанку при выраженной тенденции к озлокачествлению. Локализуется преимущественно на верхних конечностях и голове.
Диагностика и лечение интегументной красной волчанки
Клинический диагноз патологии обычно не представляет затруднений. Дерматологи используют результаты микроскопии и гистологии, иммунное тестирование (ИФА). Для определения устойчивости и выраженности воспаления микроскопируют скарификат эпидермиса. Электронная микроскопия выявляет вирусоподобные включения, подтверждающие вирусную природу интегументной красной волчанки. Специфические иммуноглобулины М и G обнаруживают методом ИФА в составе аутоиммунных комплексов. ИФА используют и для определения антиядерных антител. Дифференцировку интегументной красной волчанки проводят с себореей, псориазом, угревой сыпью, сухой экземой.
Терапия заболевания комплексная. Начинают с коррекции сопутствующей патологии, подключают хинолины, витамины, противовоспалительные средства. Наружно показаны гормональные мази. В случае резистентности используют разрушение узлов жидким азотом. Подозрение на трансформацию процесса является показанием для госпитализации пациента. Весной и летом требуются солнцезащитные кремы. Диспансеризация проводится пожизненно. Прогноз при своевременной адекватной терапии и отсутствии признаков трансформации в системную форму патологии благоприятный для жизни. При появлении симптомов системной красной волчанки прогноз ухудшается.
www.krasotaimedicina.ru
Эритема: причины, симптомы, фото, лечение
Эритема термин многофункциональный, его используют для обозначения :
- Покраснения кожи, при различных физических воздействиях (массаж, повреждения) или от других физиологических факторов, которые вызывают расширение сосудов кожи.
- Самостоятельного заболевания.
- Отличительного признака некоторых кожных болезней.
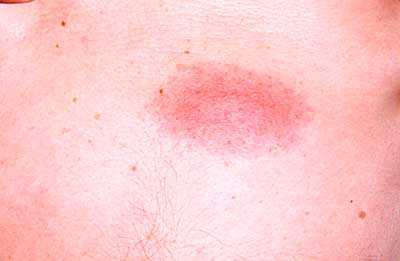
Эритема возвышающаяся стойкая
В области сгибательных — разгибательных суставов (кисти, локти, колени и др.) и на лице появляется симметричная сыпь( бугорки), которые со временем группируются. Бугорки изначально мягкие, затем твердеют, цвет розовой или темно-красный. Группы бугорков увеличиваются в размерах до крупных бляшек неправильной формы (может иметь круглую форму).
У бляшек появляется желтоватый оттенок и может возникать шелушение. Нехарактерными редкими проявлениями являются пузырьки, язвочки и кровоподтеки. Болезнь протекает медленно и длительно, с периодами обострения и затухания. Иногда процесс может резко прекратиться, но на месте исчезнувших высыпаний остается нездоровый оттенок кожи. Пациенты жалуются на жжение и болезненность высыпаний, однако зуда не наблюдается.
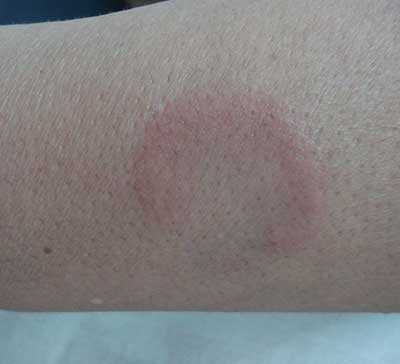
Причины стойкой эритемы не изучены, самостоятельность ставится под вопрос. Возможно, что все эти признаки – это проявление аллергического васкулита ( при проведении анализов выявляют изменения, характерные для васкулита) или разновидность кольцевидной гранулемы. Предполагают, что провоцирует развитие болезни реакция организма на медикаменты и инфекции. Похожие кожные проявления отмечаются при саркодиозе, липоидном некробиозе и даже лепре.
Лечение
Специализированного лечения при диагнозе эритема возвышающаяся стойкая — нет, но необходимо укреплять иммунитет, принимать витамины. Возможно лечение высыпаний холодом (криотерапия) или прижигание током ( диатермокоагуляция).
Эритема кольцевидная центробежная Дарье
По телу и на конечностях появляются многочисленные отечные пятна розово-красного цвета, размером с монету. Высыпания могут сливаться в бляшки кольцевидных форм, при этом кожа в центре обычно не изменена, иногда светло-синюшного цвета. Внутри колец могут появляться маленькие пятна, развивающиеся по такому же принципу. Иногда может возникать шелушение, появляться пузырьки. Болезнь протекает хронически, отдельные высыпания через 3–6 нед бесследно исчезают, но появляются новые высыпания.
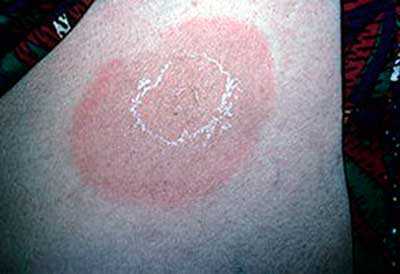
Причины не известны
Оказывает влияние на развитие болезни инфекции, токсико-аллергические факторы, эндокринные и пищеварительные нарушения. В некоторых случаях кольцевидная центробежная эритема — это проявление злокачественной опухоли.
Признаки
Кольцевидной эритемы схожи на красную волчанку, хроническую крапивницу, кольцевидную гранулему, себорейную экзему.
Лечение
Необходимо проводить лечение всех выявленных нарушений (хронические инфекции, заболевания пищеварительной системы и др.). Назначают пенициллин или общие антибиотики (олететрин, эритромицин, эрициклин) в сочетании с гормональными препаратами в небольших дозах. Применяют общеукрепляющие средства, витамины, антигистаминные препараты, инъекции собственной крови( аутогемотерапию), наружно –дегтярную мазь.
Эритема многоформная экссудативная
Заболевание начинается внезапно с повышения температуры, общего недомогания и головной боли. Сыпь в виде красных пятен появляется на конечностях, лице, на половых органах и зачастую на слизистой оболочке во рту, пятна симметрично расположены и слегка возвышаются над поверхностью кожи.
Центральная часть приобретает синюшно-красный цвет, а остальная часть остается ярко-красной и возвышается на центром. Сыпь может проявляться в бугорках размером до 1 см. Могут появляться пузыри, покрытые коркой, затем на их месте образуются язвочки. Продолжительность заболевания составляет 10–15 дней и затем, как правило, все благополучно разрешается. Возможны рецидивы при повторном приеме лекарственных препаратов, вызывающих заболевание.
Но существует тяжелое проявление паталогии – это синдром Стивенса–Джонсона, который протекает как острое инфекционное заболевание: большие перепады температуры в течение 2–3 недель, поражается кожа, внутренние органы, слизистая оболочка рта и глаз.
На коже, кроме обычных высыпаний, появляются крупные пузыри; во рту – болезненные и кровоточащие язвы. Эритема может осложняться воспалением роговицы глаза, пневмонией, менингитом и др. Есть вероятность смертельного исхода.
Причины
Окончательно не выяснены, но выделяют 2 варианта происхождения эритемы многоформной экссудативной :
- инфекционно-аллергическое (или вирусное) происхождение. При этом у большинства больных выявляют хроническую инфекцию и периоды обострения болезни возникают преимущественно ранней весной и поздней осенью – в холодный и сырой период года.
- оксико-аллергическое происхождение в основном на лекарственные препараты. Эта форму болезни по существу ничем не отличается от лекарственной токсикодермии.
Проявление
Многоформной эритемы напоминает токсикодермию, обыкновенную пузырчатку, герпетиформный дерматит Дюринга.
Лечение
Первоначально больных обследуют, для того чтобы выявить возможные хронические инфекции. В зависимости от происхождения эритемы назначают: антибиотики широкого спектра действия (но при токсико-аллергической причине заболевания — антибиотики не назначают), антигистаминные препараты, противовоспалительные средства. В тяжелых случаях – гормональные препараты (преднизолон).
При синдроме Стивенса–Джонсона обязательно назначают большие дозы преднизолона, а также средства для вывода токсинов (гемодез, полиглюкин). Наружно применяют противовоспалительные, противобактериальные, гормональные мази (Гиоксизон) .
При высыпаниях в виде пузырьков их вскрывают, и смазывают раствором пиоктанина или Фукорцином. При поражении слизистой оболочки рта назначают дезинфицирующие и вяжущие полоскания; пища должна быть жидкой, не раздражающей слизистую оболочку. В случаях поражения глаз используют глазные капли. Пациенты с многоформной экссудативной эритемой должны избегать переохлаждений и соблюдать постельный режим
Эритема стойкая фигурная Венде
Появляются одно-два красных пятна на теле или на конечностях, они увеличиваются в диаметре до 5-10 см. В центре пятна слегка шелушатся.
Причины
Не известны, вероятно что эритема Венде – генетическое заболевание. Специализированного лечения нет.
Эритема узловатая
Имеет 2 формы острую и хроническую. Отличительные черты острой формы:
- Болеют молодые люди.
- Обычно перед кожными высыпаниями в течение нескольких дней появляется общая слабость, небольшая температура, «ломота» в суставах и т.д.
- На суставах ног (голеней), может быть и на ягодицах появляются симметричные плотные узлы, при нажатии они доставляют сильную боль пациенту. При этом остается ощущение слабости и общего недомогания. Размеры узлов достигают 3 см и больше в диаметре.
- Кожа над узлами вначале имеет ярко-красный, а затем синюшный цвет.
- Очень редко на узлах могут появиться пузыри, наполненные жидкостью.
- Высыпания начинают исчезать после возникновения на 5–7 день. Они становятся более мягкими и менее болезненными; синюшная окраска кожи приобретает желто-зеленый оттенок. Через 2-3 недель эритема бесследно проходит. В редких случаях возможно появление новых узлов. Рецидивы острой формы практически не возникают.
Отличительные черты хронической формы узловатой эритемы:
- Встречается чаще у женщин в возрасте 20–40 лет.
- Также как и в острой форме появляются узловатые высыпания на голенях. Но при хронической узловатой эритеме нет боли в суставах и мышцах, температуры.
- Узлы могут быть как в множественном проявлении, так и в единичном.
- Пациенты не жалуются на их болезненность.
- При этом кожный покров слабо воспален, имеет синюшно-розовый цвет.
- Иногда наблюдается избыточный рост волос в местах поражений на коже.
- Узлы исчезают на протяжении нескольких месяцев, не оставляя при этом рубцов.
Существует большая вероятность рецидивов заболевания. Хроническая форма эритемы может также проявиться в виде подострого мигрирующего узловатого гиподермита или мигрирующей узловатой эритемы. При мигрирующей узловатой эритеме процесс протекает хронически и подостро.

Причины
Окончательно не выяснены. Узловатую эритему, не считают самостоятельным заболеванием, а разновидностью глубокого аллергического васкулита. Благоприятными факторами для развития узловатой эритемы является инфекционно-аллергическая и токсико-аллергическая реакция организма, стрептококковая инфекция (ангина, ревматизм), повышенная чувствительность к различным медикаментам или вакцинам. Наибольшая заболеваемость отмечается в холодный, сырой период года.
Узловатая эритема может быть симптомом многих инфекционных заболеваний: туберкулеза, гриппа, тифов, скарлатины, менингококкового сепсиса.
Лечение
Прежде всего необходимо лечить хроническую инфекцию и других выявленных патологий. При острой форме – строгий пастельный режим. Назначают:
- Антибиотики широкого спектра действия или пенециллин.
- Витамины, аскорбиновую кислоту, аевит, препараты кальция.
- При сильной боли в суставах – аспирин, реопирин или ибупрофен.
- Инъекции с собственной кровью (аутогемотерапия).
- При хронической форме рекомендуют внутрь 2% раствор калия йодида.
- Только в тяжелых случаях применяют гормональные препараты в умеренных дозах и незначительное время.
- Наружно применят сначала теплые сухие компрессы, а потом ихтиоловые. При отсутствии острых проявлений применяют парафинотерапию.
Эритема хроническая мигрирующая Афцелиуса–Липшютца
Заболевание развивается после укуса лесного клеща. Инкубационный период 6–20 дней. Вокруг укуса клеща образуется круглое пятно розового цвета. Спустя некоторые в центральной части пятна цвет приобретает нормальной оттенок, но само пятно увеличивается в размерах.
Пятно становится похожим на кольцо, который непрерывно расширяется, достигая крупных размеров (40 см и более в диаметре). Процесс внезапно прекращается через несколько недель или месяцев и поражения исчезают.

Лечение
Применяют антибиотики (пенициллин и другие)
Смотрите также другие кожные болезни здесь
boleznikozha.ru
С этим файлом связано 8 файл(ов). Среди них: Molekulyarnaya_onkologia_Seyts_I_F.djvu, Zilbernagl_S__Despopulos_A_-_Naglyadnaya_fizi.pdf, Ivanov_Oleg_Leonidovich_Kozhnye_i_venericheskie_b.doc, Atlaspoderm.pdf, istoriya_razvitiya_dermatologii_5.doc. Показать все связанные файлы 38.Центробежная эритема Биетта. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения. Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки. Центробежная эритема Биетта – поверхностная красная волчанка, довольно редкая форма дискоидной красной волчанки. Описана Биеттом в 1828г. При этой форме чаще на лице развивается ограниченная, несколько оёчная, распространяющаяся центробежно эритема красного или розово-красного, а иногда синюшно-красного цвета без субъективных ощущений, захватывающая спинку носа и обе щеки (в виде «бабочки»), а у некоторых больных – только щёки или только спинку носа («бабочка без крыльев»). Однако фолликулярный гиперкератоз и рубцовая атрофия отсутствуют. Центробежная эритема Биетта может быть предвестником системного эритематоза или сочетаться с поражением внутренних органов при системной разновидности красной волчанки. Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы. 39.Диссеминированная красная волчанка. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения. Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки. Диссеминированная красная волчанка манифестирует множественными эритематосквамозными очагами как с наличием фолликулярного гиперкератоза и рубцовой атрофии, так и без них. Локализация высыпаний разнообразная: наиболее часто поражаются лицо, волосистая часть головы, грудь и спина (наподобие ожерелья). Одновременно с чётко очерченными инфильтративными элементами располагаются в обильном количестве синюшно-красные пятна без чётких очертаний неправильной формы. Они локализуются на ладонной поверхности пальцев кистей и в области стоп. По внешнему виду эти пятна похожи на очаги озноблений. Диссеминированная красная волчанка сопровождается общими симптомами (артралгия, субфебрилитет, лейкопения, анемия, увеличение СОЭ). Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы. 40.Глубокая форма красной волчанки. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения. Красная волчанка – аутоиммунное заболевание с преимущественным поражением соединительной ткани, обусловленное генными нарушениями иммунитета с потерей иммунной толерантности к своим Аг. Развивается гипериммунный ответ, возникают Ат против собственных тканей, в крови циркулируют иммунные комплексы, которые осаждаются в сосудах кожи, внутренних органов, возникают васкулиты. В тканях – воспалительная реакция. Разрушаются клеточные ядра – возникают МЕ-клетки или клетки красной волчанки. Глубокая красная волчанка Капоши-Ирганга проявляется подкожными глубокими плотными узлами застойно-красного цвета, не спаянными с подлежащими тканями. На поверхности узлов имеются очаги фолликулярного гиперкератоза и участки атрофии. Глубокая красная волчанка сопровождается общими симптомами (артралгия, субфебрилитет, лейкопения, анемия, увеличение СОЭ). Для лечения применяют синтетические противомалярийные средства – делагил, плаквенил, резохин, хингамин, назначаемые внутрь в возрастныхдозировках 2 раза в день в течение 40 дней или 3 раза в день 5-дневными циклами с 3-дневными перерывами. Они обладают фотозащитными свойствами, предупреждают полимеризацию ДНК и РНК и подавляют реакцию образования Ат и иммунных комплексов. Одновременно витамины комплекса В, оказывающие противовоспалительное, фотосенсибилизирующее действие, а также витамины А, С, Е, Р, нормализующие процессы окислительного фофорилирования и активирующие обмен соединительнотканных компонентов дермы. 41. Туберкулёзная волчанка. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения. Туберкулезная волчанка представляет собой тяжелую форму туберкулезного поражения кожи. Эпидемиология. В настоящее время заболевание встречается редко. Этиология и патогенез. Возбудителем служит Mycobacterium tuberculosis. Заболевание развивается в результате гематогенного метастазирования при наличии туберкулезного процесса другой локализации. Возможен переход с окружающих структур (кожи лица, конъюнктивы). Клинические признаки и симптомы nуберкулезной волчанки. Как правило, в толще кожи образуются мелкие полупрозрачные желтовато-розовые бугорки размером с просяное зерно. Процесс постепенно распространяется на прилежащие участки кожи, она становится инфильтрированной, уплотненной. В редких случаях отмечаются торпидные туберкулезные абсцессы век. Диагноз и рекомендуемые клинические исследования. Диагноз может быть установлен на основании данных анамнеза и особенностей клинической картины. Лабораторные методы исследования туберкулезной волчанки: -микробиологическое исследование содержимого свищевых ходов; — постановка специфических проб (реакция Манту). Дифференциальный диагноз проводят с абсцессом век, халазионом, актиномикозом, споротрихозом. Общие принципы лечения туберкулезной волчанки: Необходимо проведение длительной специфической терапии: Изониазид внутрь 300 мг 1 р/сут, 2 мес Пиразинамид внутрь 15—20 мг/кг 1 р/сут, 2 мес Рифампицин внутрь 8—10 мг/кг 1 р/сут, 2 мес Лоратадин внутрь 10 мг 1 р/сут (взрослым и детям старше 12 лет) или 5 мг 1 р/сут (детям 2—12 лет), 7—10 сут Кальция хлорид, 10% р р, в/в 10 мл 1 р/сут, 7—10 сут. Сразу после завершения первого курса лечения назначают противотуберкулезные лекарственные средства по одной из следующих схем: Изониазид внутрь 15 мг/кг/сут 3 р/нед, 4 мес Рифампицин внутрь 15 мг/кг/сут 3 р/нед, 4 мес или Пиразинамид внутрь 50—70 мг/кг 3 р/нед, 4 мес или Метазид внутрь по 500 мг 2 р/сут 3 р/нед, 4 мес Пиразинамид внутрь 50—70 мг/кг 3 р/нед, 4 мес. Оценка эффективности лечения. Критериями эффективности лечения служат исчезновение местных симптомов, а также улучшение функции других органов. Осложнения и побочные эффекты лечения туберкулезной волчанки. При использовании пиразинамида, рифампицина, реже изониазида возможно выраженное нарушение функции печени. На фоне применения рифампицина может возникнуть поражение почек. Кроме того, возможно развитие аллергических реакций. Нерациональное применение и/или недостаточно полное обследование больного перед назначением противотуберкулезных лекарственных средств может привести к поражению печени и почек. Несвоевременная и недостаточно активная терапия приводит к возникновению выраженных рубцовых изменений кожи. Прогноз. В исходе процесса образуются грубые рубцовые изменения век. 42. Колликвативный туберкулёз (скрофулодерма). Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения. Колликвативный туберкулёз (скрофулодерма) – довольно частая форма туберкулёза кожи, регистрируемая почти исключительно в детском и юношеском возрасте. Различают первичную скрофулодерму, при которой поражение кожи возникает на любом участке кожного покрова вследствие гематогенного заноса туберкулёзных микобактерий в кожу (чаще это одиночное поражение), и вторичную скрофулодерму (значительно чаще), при которой отмечается переход инфекции с поражённых туберкулёзом лимфатических узлов, реже костей, суставов. Заболевание проявляется глубокими, расположенными в глубине кожи или в подкожной жировой клетчатке плотноватыми, овальной формы, безболезненными или слегка болезненными фиолетово-красными узлами, которые в дальнейшем размягчаются, спаиваются между собой в виде бугристых мягких конгломератов. Они расплавляются и абсцедируют с образованием фистул и язв. Язвы поверхностные, неправильной формы, с гладкими, мягкими, синюшными, подрытыми краями, покрыты грануляциями и жидким, крошащимся творожистым распадом. При заживлении их образуются типичные втянутые неровные, мостовидные с перемычками и ворсинками обезображивающие рубцы. Предпочтительная локализация поражений на боковых поверхностях шеи, в подчелюстных и надчелюстных областях, около ушных раковин, в надключичной и подключичной областях, в подмышечных впадинах и около суставов. Отмечают нередкое сочетание скрофулодермы с туберкулёзным поражением костей, суставов, глаз, лёгких и другими формами поражений кожи (волчанка, бородавчатый туберкулёз, лишай золотушных). Диагноз основывается на клинической симптоматике, результатах реакции Пирке (она резко положительна у детей старшего возраста при доброкачественном течении процесса и даёт разноречивые результаты у детей младшего возраста). Учитывают данные анамнеза, результаты клинико-рентгенологического и гистологического исследований. Дифференциальную диагностику проводят в основном с сифилитическими гуммами, гуммозно-узловатой формой актиномикоза, хр. язвенной пиодермией и уплотнённой эритемой Базена. Сифилитические гуммы подвергаются только центральному распаду, образуют кратерообразные язвы, окружённые валом плотного инфильтрата, нередко сопровождаются положительными серологическими реакциями и разрешаются при пробном лечении бийохинолом. Рубцы после гумм отличаются звёздчатостью. Положительные серологические реакции РИФ и РИБТ являются подтверждением специфического процесса. Гуммозно-узловатая форма актиномикоза с локализацией на шее или в подчелюстной области характеризуется образованием крупных злов полушаровидной формы, довольно плотной консистенции. После их слияния определяется инфильтрат деревянистой плотности, в центре которого образуются зоны размягчения со свищевыми отверстиями. Из них выделяется жидкий гной с крошковатыми желтоватыми включениями (друзы). Хр. язвенная пиодермия, как правило, бывает у взрослых и характеризуется полиморфизмом поверхностных и глубоких пиодермитов без тенденции расположения у лимфатических узлов и наличием воспалительной реакции в окружности язвы. Уплотнённую эритему Базена приходится дифференцировать с первичной скрофулодермой при локализации её на голенях. Эритема Базена располагается симметрично, без образования возвышающихся узлов ( имеется плоская диффузная инфильтрация), отличается меньшей склонностью к изъязвлению, более часто возникает у девушек в период полового созревания. Прогноз: заболевание хроническое, длится месяцами и годами с ремиссиями. Лёгкие случаи успешно излечиваются современными методами. В случаях далеко зашедшего язвенного процесса прогноз иене благоприятен. 43.склеродермия. Определение. Этиология, патогенез, клиника, дифференциальная диагностика, принципы лечения. Заболевание, при котором поражение соединительной ткани проявляется процессами уплотнения, называется склеродермией, что в переводе означает «плотнокожие». Для склеродермии характерна многоочаговость структурных и морфофункциональных фиброзных патологических процессов с тяжёлым хроническим течением и необратимыми очагами уплотнения кожи, в которых происходит прогрессирующий фиброз с облитерирующим поражением артериол. Уникальный системный фиброз с характерными изменениями метаболизма коллагена и других компонентов соединительной ткани составляет специфическую сущность очаговой (ограниченной) и системной (диффузной) склеродермии. Не менее важным фактором патогенеза являются нарушения микроциркуляции, обусловленные поражением сосудистой стенки и изменением внутрисосудистых, плазменных и клеточных свойств крови. Этиология не известна. К провоцирующим факторам причисляют стрессовые факторы, острые и хр.инфекционные болезни, физические раздражители (охлаждение, инсоляция, вибрация, ионизирующее излучение), Химические вещества (вакцины и сыворотки). Патогенез склеродермии сложный, комплексный, с вероятностью генетической обусловленности, но ещё не установленными точно определёнными генотипами HLA. Склеродермия относится к мультифакториальным заболеваниям с полигенным наследованием. В её патогенезе ключевая роль принадлежит функциональным нарушениям фибробластов и других коллагенобразующих клеток. В развитии дерматоза особое значение имеют аутоиммунные реыкции к коллагену в связи с высоким уровнем антигенной «коллагеновой» стимуляции. Последнее время получены данные о цитотоксической активности сывороток больных склеродермией в отношении фибробластов, в высоких титрах антинуклеарных Ат, дисиммуноглобулинемии, изменении иммунных резервов гуморального и клеточного характера. Несомненная связь склеродермии с состоянием эндокринной системы, о чём свидетельствует преимущественное поражение женщин после родов, абортов, в климактерическом периоде. Можно полагать, что многообразные эндокринные, обменные, неврологические и генетические патологические влияния, сочетаясь с повреждающим действием экзогенных факторов (травма, охлаждение, радиационное воздействие), способствуют формированию глубоких диспротеинемических и аутоиммунных процессов, локализующихся в системе соединительной ткани не только кожи, сосудов, но и внутренних органов. Принято подразделять склеродермию на очаговую и системную (диффузную). Характерный вид очагов поражения в период развития всех проявлений склеродермии позволяет легко диагностировать заболевание. Намного труднее сделать это в начальной стадии бляшечной формы, когда имеется воспалительный отёк. В таких случаях диагноз устанавливают в процессе динамического наблюдения. В начальной стадии диффузной склеродермии диагностика также представляет значительные трудности, т. к. начальные симптомы (похолодание, побледнение, посинение пальцев рук и ног) могут напоминать болезнь Рейно. В процессе наблюдения за больным, когда начинают склерозироваться участки кожи пальцев рук и тыла кистей (что не характерно для болезни Рейно), решают вопрос о диагнозе. Кроме того, при склеродермии процесс начинает захватывать кожу лица,тогда как при болезни Рейно кожа лица в процесс не вовлекается. В период выраженной активности склеродермического процесса применяют антибиотикотерапию. Вследствие выраженных измений микроциркуляции при всех формаф склеродермии в комплексном лечении используют сосудорасширяющие средства: компламин(теоникол), никошпан, но-шпу,депо-падутин(нифедипин),назначаемый по 20-50 мг в сутки. В комплекс средств ,применяемых для лечения больных склеродермией всегда включают вит в разных вариантах. Назначают вит гр В,никотиновую к-ту (витРР),вит А,Е,С,кокарбоксилазу.,фосфотиамин,пангамат кальция. 44.Склеродермия очаговая. Заболевание, при котором поражение соединительной ткани проявляется процессами уплотнения, называется склеродермией, что в переводе означает «плотнокожие». Для склеродермии характерна многоочаговость структурных и морфофункциональных фиброзных патологических процессов с тяжёлым хроническим течением и необратимыми очагами уплотнения кожи, в которых происходит прогрессирующий фиброз с облитерирующим поражением артериол. Уникальный системный фиброз с характерными изменениями метаболизма коллагена и других компонентов соединительной ткани составляет специфическую сущность очаговой (ограниченной) и системной (диффузной) склеродермии. Не менее важным фактором патогенеза являются нарушения микроциркуляции, обусловленные поражением сосудистой стенки и изменением внутрисосудистых, плазменных и клеточных свойств крови.ъ В развитии ограниченной склеродермии различают три стадии : отёк, уплотнение (склероз) и атрофию. Стадия отёка (эдемы) продолжается несколько недель и быстро переходит в стадию уплотнения. В этой стадии кожа представляется гладкой, блестящей, напряжённой и имеет тестоватую консистенцию; окраска её колеблется от цвета нормальной кожи до ярко-красного или с синюшным оттенком. Часто кратковременная перваяы стадия просматривается. Стадия уплотнения характеризуется плотной и холодной на ощупь кожей, которая не сдвигается с подлежащих тканекй и которую невозможно или почти невозможно взять в складку. Весьма характерен голубоватый венчик, окружающий очаги поражения в этой стадии (венчик периферического роста). Сами очаги имеют восковидно-жёлтый или грязно-серый цвет. В стадии атрофии кожа истончается: становится белой, напоминает пергамент. Могут атрофироваться жировая клетчатка и мышцы. В этих случаях кожный покров непосредственно прилегает к костям. Очаговую склеродермию подразделяют на линейную (полосовидную) и, каплевидную (болезнь белых пятен), бляшечную и атрофотодермию. Пот бляшечной склеродермии кожа на ограниченном участке сначала имеет бледно-розовую окраску и плотноватую консистенцию. Постепенно плотность увеличивается, окраска очагов приобретает цвет слоновой кости, рисунок кожи исчезает. Розовая окраска сохраняется по периферии в виде лилового-розового бордюра. Линейная (полосовидная, лентовидная) склеродермия наблюдается преимущественно у детей. Процесс также начинается с эритематозного пятна с постепенным переходом в стадию отёка, уплотнения и атрофии. Процесс, как правило, представлен одним очагом, распространяющимся линейно с волосистой частью головы на лоб, спинку носа, напоминая рубец от удара саблей. Значительно реже эта форма локализуется вдоль конечностей или в области туловища по ходу нервных стволов или зон Захарьина-Геда. У части больных, чаще детей, при бляшечной и линейной склеродермии в процессе атрофии поражаются и подлежащие ткани – кости, мышцы, фасции, сухожилия с развитием изъязвлений и мутиляции. Болезнь белых пятен (склероатрофический лихен) характеризуется появлением мелких, диаметром 3-10мм, фарфорово-белого цвета. Они плотноватой консистенции, со слегка запавшей или приподнятой поверхностью; по периферии их имеется красновато-коричневый ободок. Наиболее частая локализацией является область шеи; реже пятна возникают на плечах, верхней части груди, слизистой оболочке рта, половых органах. Высыпания нередко имеют сгруппированное расположение, часто в виде мозаики. Дифференциальный диагноз проводят со склероатрофической формой красного плоского лишая, лейкоплакией. Ряд авторов относит склеродермию к атрофиям кожи. Часто встречается в климактерическом периоде у женщин. Поверхностная склеродермия характеризуется образованием голубовато-коричневых, неуплотнённых, медленно развивающихся бляшек со слегка запавшим центром и просвечивающимися сосудами; периферическое сиреневое кольцо обычно отсутствует. Процесс локализуется чаще на спине и нижних конечностях. Субъективные ощущения отсутствуют. перейти в каталог файлов |
vkist.ru
10 эритем | Дерматология в России
Дата старта:
1 окт 2012Дата окончания:
31 окт 2012Фотосессия «10 эритем» проводится с 1 по 31 октября 2012 г.
Чтобы прислать случаи на фотосессию, выберите ее название из списка в форме «Создать наблюдение».
Рекомендуем прочесть наши советы по тому, как создать хорошее наблюдение.
Пожалуйста, подписывайте каждое фото уникальным названием (лучше всего — с указанием конкретной локализации по этому фото). Присылайте случаи по 1 на пациента, не менее 5 фото на каждый случай. Фотографии гистологических, цитологических и иммуногистохимических снимков и их заключений приветствуются, заполняйте соответсвующий раздел в форме описания. Сделайте подпись к каждому фото.
Мы принимаем на фотосессию наблюдения пациентов с установленными диагнозами, в официальном и наиболее общеупотребительном названии которых, согласно МКБ-10 (L50-53, только уточненные) и сложившейся традиции, есть слово «эритема».
- L51 Эритема многоформная, включая синдром Стивенса-Джонсона и токсический эпидермальный некролиз
- L52 Эритема узловатая
- L53.0 Токсическая эритема и P83.1 токсическая эритема новорожденных
- L53.1 Эритема кольцевидная центробежная (Дарье)
- L53.2 и L54* Эритема маргинальная (в т.ч. erythema marginatum при остром суставном ревматизме, Лендорфа-Лейнера)
а также:
- Фиксированная эритема
- Эритема от воздействия физических факторов (холодовая/тепловая), ab igne, солнечная/ультрафиолетовая/лучевая (L53)
- Эритема хроническая мигрирующая Афцелиуса-Липшютца
- Инфекционная эритема
- Эритема стойкая возвышающаяся (erythema elevatum diutinum)
Дополняем их другими нозологиями и их вариантами, включающими слово эритема, в частности:
- Стойкая дисхромическая эритема (erythema dyschromicum perstans)
- Эритема центробежная Биетта
- Эритема круговидная Гаммела (erythema gyratum repens)
- Эритема ладоней и подошв наследственная
- Эритема стойкая фигурная Венде
- Эритема скарлатиниформная десквамативная рецидивирующая Фереоля-Бенье
- Эритема индуративная Базена
Не принимаются на фотосессию случаи эритемы как отдельного признака других нозологий.
Победитель фотосессии будет определен голосованием посетителей сайта и получит много баллов рейтинга.
Дебютантам фотосессии начисляются стартовые 500 баллов.
Остальные участники получают столько же баллов, сколько голосов будет подано за их случаи.
Эти баллы Вы сможете обменять на ценные призы (книги, журналы и т.д.).
Дополнительное коллективное задание этой Фотосессии
Если в ходе фотосессии будут собраны все из перечисленных нозологий 1-10, то авторы наблюдений получат:
- Дополнительно по 100 баллов рейтинга автору за каждый случай, представленный им на данный этап фотосессии
- Победителю фотосессии будет начислено еще 1000 баллов рейтинга.
- Авторам, представившим дополнительные нозологии (входящие в перечень 11-17) будет начислено еще по 100 баллов за каждое наблюдение.
Случаи, уже представленные на фотосессию:
вт., 30/10/2012 — 18:21 — LarisaНаправлена на стационарное лечение в ревматологическое отделение по месту жительства.
вс., 28/10/2012 — 23:24 — Данильчук ЮраБольная отправлена на конс. к инфекционисту для дальнейшего лечения и диспансерного наблюдения.
сб., 27/10/2012 — 23:23 — Данильчук ЮраПятно лучше было видно при осмотре. На фото надо приглядется, что бы увидеть
сб., 27/10/2012 — 22:33 — Данильчук Юра пн., 22/10/2012 — 19:17 — Larisa пн., 22/10/2012 — 16:41 — ValentinaПришлось разубеждать больную,что она «сорвала»не папиллому,а удалила остатки клеща.
чт., 18/10/2012 — 16:32 — Valentina чт., 18/10/2012 — 09:05 — marishkaПациентка категорически отрицала прием (кроме энапа) лекарственных препаратов, однако было установлено, что эпизодически принимала диклофенак, вольтарен при возникновении боли в пояснице. Некачественный сбор анамнеза привел к диагностическим и тактическим ошибкам, ятрогенным осложнениям.
пн., 15/10/2012 — 12:23 — Данильчук Юра чт., 11/10/2012 — 16:21 — Данильчук ЮраВ интервале где-то 2,3 недель после даного случая наблюдал еще одного ребенка с даной симптоматикой
www.dermatology.ru
